Аденокарцинома что это значит
Что представляет собой аденокарцинома толстой кишки
Аденокарцинома толстой кишки – наиболее распространенный вид колоректального рака. На ее долю приходится около 95% всех диагностируемых злокачественных новообразований. В большинстве своем опухоли этого типа хорошо поддаются лечению. Но только в том случае, если медицинская помощь оказана своевременно. Поэтому при ухудшении самочувствия откладывать визит к проктологу не стоит.
Разновидности аденокарцином
Чтобы подобрать наиболее результативное лечение, сначала необходимо разобраться, с какой именно аденокарциномой мы имеем дело. Основным критерием для классификации опухолей данного типа выступают стадии их развития. Всего их четыре:
Согласно другой классификации, основывающейся на результатах гистологических исследований, аденокарциномы группируют по степени их дифференцировки. Выделяют четыре группы:
Чем ниже показатель дифференцировки, тем меньше шансов на успешное излечение. Поэтому с визитом к проктологу затягивать не стоит.
Причины развития патологии
Нередко аденокарциномы развиваются на фоне других проктологических заболеваний. Чаще всего – при болезни Крона, полипах толстой кишки и неспецифическом язвенном колите.
Симптомы появления аденокарцином
Залог успешного лечения аденокарцином – своевременное обращение к проктологу. Но для этого нужно знать, как именно проявляется данная патология. К основным симптомам ее развития относятся:
Если игнорировать ухудшающееся самочувствие, со временем сигналы организма становятся более явными и болезненными. Так, на поздних стадиях аденокарциномы у больных нередко наблюдаются:
Диагностика заболевания
Аденокарцинома толстой кишки – распространенное онкологическое заболевание. Оно довольно хорошо изучено и легко диагностируется. Для выявления данной патологии применяют следующие варианты скрининга:
Скрининг проводится пациентам от 45 лет и старше. Частота и возраст завершения (80-85 лет) зависят от индивидуальных особенностей организма больного, состояния его здоровья, наследственности и ряда других факторов.
Если во время скрининга проктолог обнаружил у пациента опухоль, он берет ее образцы и отправляет их на биопсию (лабораторное исследование). Помимо этого для уточнения стадии развития аденокарцином используют следующие диагностические процедуры:
Если пациенту помимо операции показано консервативное лечение (при помощи медикаментов), он дополнительно проходит молекулярно-генетический тест. Проводится забор образцов, которые впоследствии проверяют на микросателлитную нестабильность, наличие BRAF, RAS и других мутаций. По результатам проверки план лечения корректируются.
Варианты лечения аденокарциномы
Единственный действенный способ борьбы с аденокарциномой – ее удаление. Однако в зависимости от стадии развития патологии и состояния здоровья пациента степень хирургического вмешательства может довольно сильно разниться. Так:
При второй и третьей стадиях проводится резекция, которая обычно также затрагивает соседние, также пораженные онкологией ткани и органы. Если состояние пациента позволяет, проводят лапароскопию. Данная процедура считается более щадящей, поскольку после нее реабилитация протекает быстрее, а число спаек в кишечнике и шрамов на животе – значительно меньше, чем при других вариантах хирургического вмешательства.
Когда аденокарциномы развиваются до четвертой стадии, для борьбы с ними используются циторедуктивные операции. Хирург обнаруживает все опухолевые очаги в брюшной полости и иссекает их. Если удаление всех аденокарцином по каким-то причинам невозможно, врач вырезает те участки, где зона поражения превышает 1 см.
Помимо этого на 2-4 стадиях также могут проводиться:
Если болезнь настолько запущена, что провести перечисленные процедуры не представляется возможным, прибегают к паллиативным вмешательствам. Они предотвращают осложнения, характерные для аденокарцином, летальные кровотечения, а также способствуют восстановлению проходимости кишечника.
Запомните, чем раньше вы начнет лечение, тем выше ваше шансы на успешное исцеление. Поэтому, если ваше самочувствие ухудшилось, записывайтесь. Специалисты медицинского центра «Гармония» помогут вам забыть об аденокарциноме толстой кишки раз и навсегда.
Что такое аденокарцинома кишки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мешечкина В. Г., онколога со стажем в 8 лет.
Определение болезни. Причины заболевания
Аденокарцинома толстой кишки — это самая распространённая форма рака прямой кишки, опухоль развивается в толстой кишке и может метастазировать, как и большинство злокачественных новообразований.
Распространённость аденокарциномы толстой кишки
Факторы риска
Основной фактор риска аденокарциномы толстой кишки — возраст старше 65 лет. Риск развития аденокарциномы толстой кишки также возрастает при наличии некоторых наследственных синдромов:
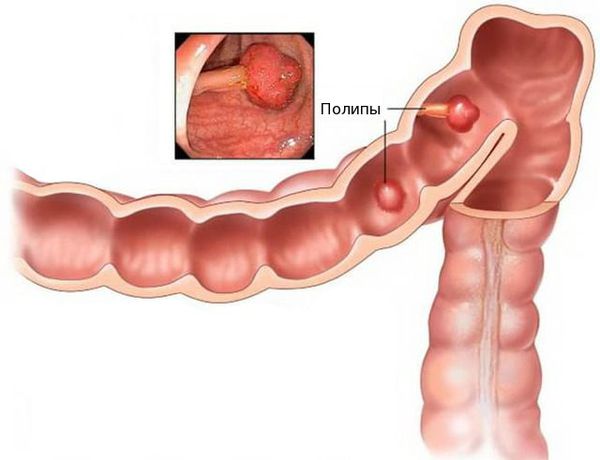
Благоприятным фоном для злокачественного перерождения клеток являются единичные или множественные полипы толстой кишки. Высокий риск перерождения в раковую опухоль имеют аденоматозные полипы. Отказ от их удаления может привести к развитию аденокарциномы.
Хронические воспалительные заболевания толстой кишки, такие как неспецифический язвенный колит и болезнь Крона, также повышают риск развития аденокарциномы.
К дополнительным факторам риска относят:
Симптомы аденокарциномы кишки
Клинические проявления аденокарциномы толстой кишки зависят от расположения опухоли, её типа, темпа роста и наличия сопутствующей патологии. Ранние формы рака являются случайной находкой, так как могут никак себя не проявлять. Их выявляют при эндоскопическом исследовании кишечника по поводу других заболеваний (например, колита, дивертикулита, холецистита, гастрита и др.) или при полостных или гинекологических операциях — аппендэктомии, миомэктомии и кесаревом сечении.
Наиболее частые симптомы аденокарциномы толстой кишки:
Опухоли левого фланка (сигмовидной и прямой кишки, селезёночного угла, нисходящего отдела) чаще манифестируют с запоров, примеси прозрачной или розоватой слизи и тёмной крови в кале, болезненных позывов, отдающих в промежность.
Поиск причины анемии невыясненной этиологии часто приводит к обнаружению рака правой половины толстой кишки.
Патогенез аденокарциномы кишки
Аденокарцинома — это злокачественная опухоль, возникающая из железистых клеток и способная образовывать метастазы (вторичные очаги опухолевого роста). Чаще всего заболевание развивается на фоне длительно существующих полипов, или разрастаний слизистой.
При хроническом повреждении полипов плотными каловыми массами и воспалении развивается дисплазия эпителия (нарушение деления и дифференцировки клеток), переходящая в рак. У кого-то этот процесс может занять десятки лет, у других развивается за два-три года.
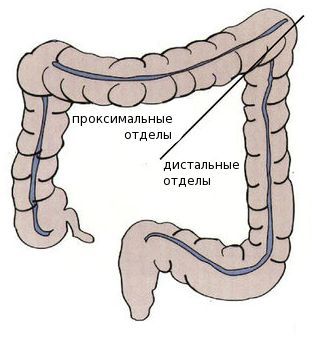
Среди пациентов с раком проксимальных отделов толстой кишки преобладают женщины — вероятно, это связано с наличием гормональных рецепторов эстрогенов в этих отделах. Дистальный рак толстой кишки более характерен для мужчин.
Классификация и стадии развития аденокарциномы кишки
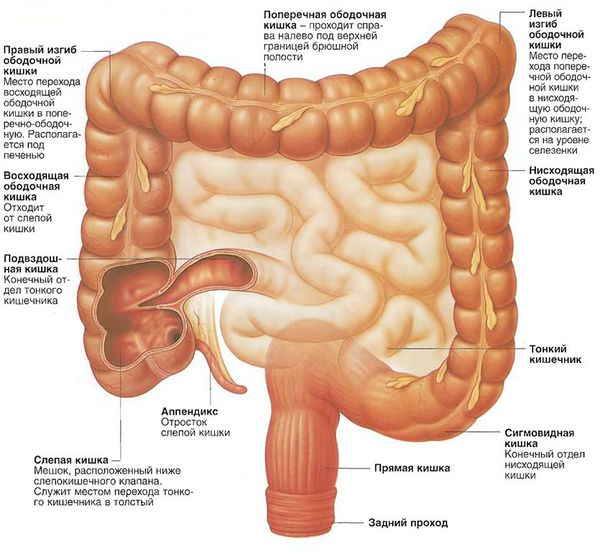
Виды аденокарциномы толстой кишки в зависимости от локализации:
Согласно последней классификации ВОЗ, гистологически выделяют две степени злокачественности аденокарциномы толстой кишки, опираясь на долю железистых структур в составе опухоли: высокую и низкую.
Стадирование новообразований толстой кишки по системе TNM-8 (2017 г.) представлено схемой:
Исходя из этих данных, опухоли присваивают определенную стадию, и далее она уже не меняется. Дальнейшее распространение процесса обозначается как прогрессирование.
Осложнения аденокарциномы кишки
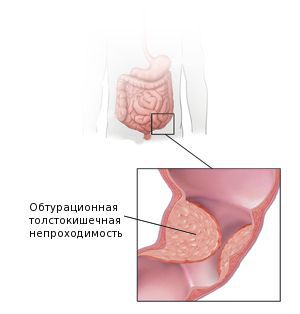
Также среди частых причин осложнений выделяют перфорацию и кровотечение из повреждённой опухоли. Это может явиться первым симптомом заболевания. Часто таких пациентов экстренно оперируют в условиях многопрофильного стационара, а не специализированного учреждения, и только при обследовании органов брюшной полости становится понятна причина перфорации.
Диагностика аденокарциномы кишки
Сбор анамнеза
Помимо описанных выше жалоб, с которыми первично обращаются пациенты, важны данные анамнеза. На первичном осмотре терапевту или онкологу следует отметить наличие наследственных синдромов, ассоциированных с раком толстой кишки, и хронических неспецифических воспалительных процессов толстой кишки, например неспецифического язвенного колита или болезни Крона.
Физикальное обследование
При физикальном обследовании, помимо общего осмотра и пальпации брюшной полости, обязательно проведение ректального пальцевого исследования, выявляющего изменения в области прямой кишки. Это один из самых простых диагностических приёмов, не требующий дополнительной подготовки и оборудования.
Лабораторная диагностика
Лабораторная диагностика включает:
Это анализы необходимы для исключения возможной сопутствующей патологии.
Биопсия
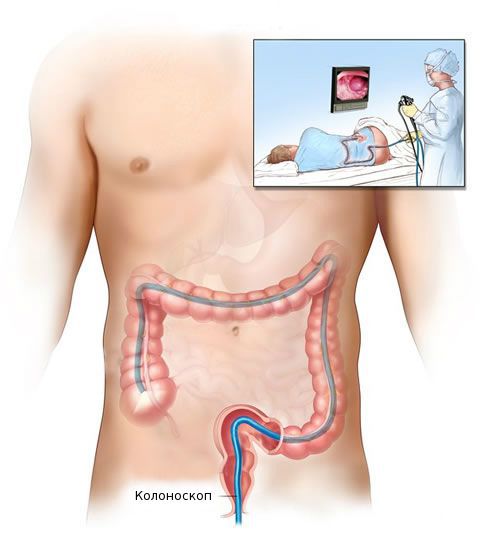
После общеклинического обследования проводят уточняющее исследование (биопсию) для определения гистологической структуры опухоли. Чаще всего биопсия выполняется во время колоноскопии — процедуры, при которой врач с помощи эндоскопа осматривает внутреннюю поверхность толстой кишки.
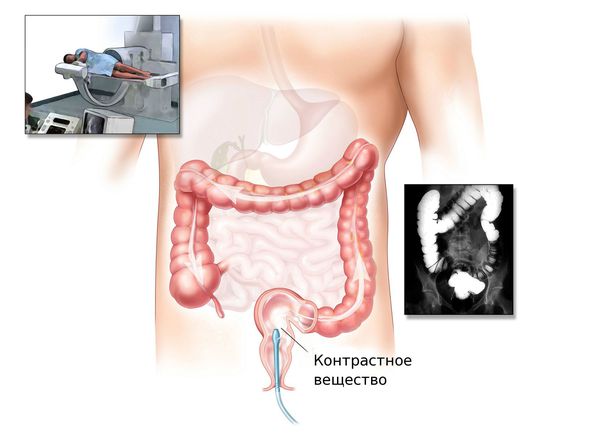
Ирригоскопия и КТ-колонография
При невозможности проведения колоноскопии врач может назначить ирригоскопию или КТ-колонографию.
Ирригоскопия — это рентгенологический метод обследования толстого кишечника с помощью контрастного вещества, вводимого через прямую кишку.
КТ-колонография — разновидность компьютерной томографии, проводимая при помощи компьютерного томографа.
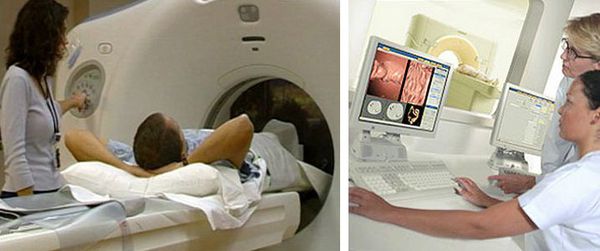
Компьютерная томография (КТ)
КТ органов грудной клетки и брюшной полости с контрастом — стандарт обследования при раке ободочной кишки. Компьютерную томографию проводят для исключения метастазов в лёгких, лимфоузлах средостения, брюшной полости, канцероматоза (переноса раковых клеток из первичного очага), асцита (скопления жидкости в брюшной полости) и вторичного поражения печени.
Магнитно-резонансная томография (МРТ)
МРТ органов брюшной полости с внутривенным контрастированием применяют для планирования операции на печени при её вторичном поражении.
Для точной оценки размеров опухоли перед операцией и правильного стадирования по TNM проводится МРТ малого таза c применением контраста.
Дополнительно, при наличии болевого синдрома или изменений по КТ, проводится остеосцинтиграфия (ОСГ) — исследование состояния костей скелета.
При подозрении на вторичное поражение головного мозга (исходя из жалоб, осмотра и анамнеза) назначается МРТ головного мозга с внутривенным контрастированием.
Позитронно-эмиссионная томография, совмещённая с компьютерной томографией (ПЭТ/КТ)
ПЭТ-КТ не применяется как рутинный метод при первичной диагностике. Обследование проводят при подозрении на вторичные изменения по данным КТ или МРТ для получения дополнительных данных.
Лечение аденокарциномы кишки
Выбор метода лечения аденокарциномы толстой кишки обусловлен стадией онкологического процесса и наличием или отсутствием соматической патологии.
0-I стадия
На ранних стадиях рака ободочной кишки проводятся органосохраняющие операции, например эндоскопическую резекцию слизистой с удалением в подслизистом слое. При поражении краёв резекции, сосудистой, лимфатической или периневральной инвазии (проникновении раковых клеток в периневрий — слои соединительной ткани, образующие оболочку вокруг пучков нервных волокон), как факторах неблагоприятного прогноза, рекомендуется проведение расширенной операции — повторной резекции краёв.
II–III стадия
При резектабельном (c возможностью удаления) локализованном и местнораспространённом раке ободочной кишки II–III стадий на первом этапе предпочтительно оперативное лечение. Объём хирургического вмешательства определяется индивидуально.
Химиотерапия проводится при поражении лимфатических узлов, прорастании опухолью серозной оболочки и соседних органов, наличии факторов риска.
При распространённом раке ободочной кишки с резектабельными или потенциально резектабельными синхронными метастазами в печени или лёгких выполняют R0-резекцию (в пределах здоровых тканей).
Радиочастотная абляция и стереотаксическая лучевая терапия применяются как дополнительные методы к резекции печени и как самостоятельные методы лечения. Действие радиочастотной абляции основано на нагревании с помощью радиоволн поражённых тканей до высоких температур (90–100 °С).
Стереотаксическая лучевая терапия — это один из видов радиохирургии, который состоит в применении высокоточного излучения, воздействующего на опухоли.
При резектабельных очагах рекомендуется их одномоментное хирургическое удаление.
На послеоперационном этапе при резектабельных метастатических очагах показано проведение адъювантной (следующей за операцией) химиотерапии. Также возможно проведение дооперационной химиотерапии до шести циклов, удаление метастазов и первичной опухоли с дальнейшим продолжением химиотерапии до достижения шестимесячной суммарной продолжительности лечения.
IV стадия
Основная цель лечения на IV стадии заболевания — перевод при помощи химиотерапии нерезектабельных метастазов в резектабельные. Хороший эффект даёт добавление к основному лечению таргетной терапии ( целенаправленно воздействующей на специфические мишени в опухолевых клетках) и иммунотерапии.
При проведении нерадикальной резекции возможно продолжение терапии предоперационной комбинацией химиопрепаратов и моноклональных антител (препаратов, избирательно воздействующих на определённую молекулу, от которой зависит развитие болезни ) до достижения суммарной шестимесячной продолжительности лечения.
При генерализованном раке ободочной кишки с нерезектабельными метастазами применяют комбинацию химиопрепаратов. Возможно добавление таргетных препаратов. Цель лечения — максимально долго контролировать развитие заболевания при сохранении качества жизни.
При проведении химиотерапии каждые 1,5-2 месяца оценивают резектабельность опухоли (по данным КТ, МРТ). При преобладании метастатического поражения печени проводят:
Прогноз. Профилактика
Меры профилактики:
Лечение аденокарциномы
Аденокарцинома – это онкологический процесс, приводящий к развитию злокачественного образования в железистых и эпителиальных клетках. Из этих клеток состоят практически все органы тела человека, поэтому аденокарцинома может появиться в любом внутреннем органе человеческого организма.
Причины возникновения аденокарциномы:
Если определять причину возникновения аденокарциномы связанные с каким-то конкретным органом, то стоит отметить¸ аденокарцинома поджелудочной железы начинает развиваться из-за курения и хронического панкреатита. Аденокарцинома желудка возникает в связи с хроническими язвами желудка, полипами. Аденокарцинома толстой кишки – причинами могут быть колит, полипы, длительные запоры, свищи. Аденокарцинома простаты может возникнуть в связи с генетической предрасположенностью, возрастными гормональными изменениями.
Виды аденокарциномы
С учетом уровня дифференцировки клеток различают три вида аденокарциномы:
Лечение аденокарциномы
Лечение аденокарциномы проводится с помощью хирургического вмешательства, химиотерапии, лучевой терапии, иммунотерапии и некоторые другие.
В клинике «Семейная» лечение аденокарцином осуществляются с применением самых современных методик – лапароскопии и эндоскопии. После таких малоинвазивных операций пациенты гораздо быстрее восстанавливаются и возвращаются к привычной жизни. Лечение проводится комплексно, с участием врачей разных специальностей.
Запись на прием к врачу онкологу
Обязательно пройдите консультацию квалифицированного специалиста в области онкологических заболеваний в клинике «Семейная».
Всё что нужно знать об аденокарциноме (железистый рак)
Разбор заболевания мы начнем с самого термина «аденокарцинома». Это, другими словами, железистый рак. Данный тип рака располагается на поверхности многих внешних и внутренних органов. Его развитие ведет к неконтролируемому росту, таким образом и делению, клеток.
Аденокарцинома. Виды и стадии
Медики классифицируют железистый рак по нескольким критериям. Специалисты выделяют три вида аденокарцином:
Низкодифференцированная аденокарцинома. Самая небезопасная разновидность. Быстрое распространение, довольно плохо поддается какому-либо лечению и рано появляются метастазы.
Типы аденокарциномы онкологи выявляют по органам, в которых заболевание обнаруживается: поджелудочная железа, легкие, матка, желудок, печень и другие.
Стадий аденокарциномы существует пять:
Нулевая. Злокачественные клетки не выходят за эпителий, где появились.
Первая. Новообразование, размещенное в органе, достигает до 2 см в диаметре.
Вторая. Опухоль уже до 4 см. Плюс, от нее могут распространиться метастазы в самые ближайшие к опухоли лимфатические узлы.
Третья. Новообразование занимает всю толщину стенок органа, затем переходит на соседние органы, и дает больше метастаз.
Четвертая. На этой стадии обильное количество метастаз распространяются в отдаленные органы человека.
Какие причины развития аденокарциномы? Какие симптомы?
Факторы, из-за которых опухоль формируется, ситуационны и специфичны отдельно для каждого органа.
Основные же причины, способствующие развитию опухоли такие:
Заболевание определенного органа
Курение и чрезмерное употребление алкоголя
Основные симптомы, на которые стоит обратить внимание:
Боль в одном из органов;
Кровь в выделениях;
Какой прогноз выживаемости при аденокарциноме?
Специалисты отсчитывают его от пятилетней выживаемости (кол-во человек с раком, которые перешли отметку в пять лет после окончания лечения). Существуют следующие данные по стадиям:
Какие есть виды диагностики аденокарциномы?
Пациенту нужно пройти полное обследование:
Анализ крови на обнаружение онкомаркеров. Определяет наличие веществ, которые характерны для того или иного типа железистого рака.
Исследование крови в лаборатории (биохимический и общий анализ). Способствует выявлению нарушения в работе внутренних органов.
Рентген. С его помощью специалисты могут обнаружить метастазы.
Анализ мочи. Выявляет процессы воспаления.
Биопсия. Сбор тканей опухоли для исследования в лаборатории.
УЗИ. С его помощью медики изучают ткани зараженного органа и ближайшие к нему лимфатические узлы. Затем выявляется опухоль и устанавливается её размер.
Сцинтиграфия. Врачи используют этот метод визуализации, который заключается в том, что в организм вводят радиоактивные изотопы, а затем получают двумерное изображение. Это помогает находить воспалительные процессы.
Какие есть методы лечения аденокарциномы?
После полного обследования врачи выбирают нужную в конкретном случае методику лечения аденокарциномы.
Открытая операция для удаления опухоли. Специалист производит разрез (до двадцати см) и удаляет новообразование.
+ Метод один из самых дешевых
— Остается довольно большой шрам.
Лапароскопическое удаление. Операция выполняется с помощью пары небольших разрезов (до двух см). Щипцами удаляются ткани, которые поражены. Процесс контролируется прибором с камерой.
+ Шрамы почти незаметны. Реабилитация проходит быстрее в полтора раза, чем при открытой операции.
— Стоимость данного метода больше открытой операции.
Эндоскопическое удаление. Специалисты удаляют новообразования на начальных стадиях с помощью эндоскопа. При удалении используется трубка с камерой и щипцы. Они вводятся в тело через естественные отверстия.
— Опухоли больших размеров не поддаются удалению.
Лучевая терапия (радиотерапия). Злокачественные клетки уничтожают радиацией. При предоперационном облучения главное — это уменьшить опухоль. При послеоперационном главное — это убрать раковые клетки, которые остались. Вместо операции лучевую терапию назначают при небольших опухолях.
Удаление опухоли роботизированной системой Кибер-нож. Проводится радиохирургическая операция. Это означает, что аденокарциному удаляют без разрезов на теле. Точность воздействия — 99,6%.
Радиойодтерапия. Используется при нескольких видах аденокарциномы щитовидки. При этом уничтожаются оставшиеся злокачественные клетки. Терапия подразумевает пероральное принятие пациентом капсулы с радиойодом.
Фокусированная ультразвуковая абляция. Основное воздействие происходит через ультразвук. Назначают на ранних стадиях стадиях железистого рака простаты, почки, груди, печени и мочевого пузыря.
Химиотерапия при аденокарциноме. Раковые клетки уничтожаются химическими веществами.
Какие последствия лечения аденокарциномы? Как проходит реабилитация?
Последствия аденокарциномы довольно ситуационны. Часто после завершения лечения возникает спад в весе, анемия и слабость, а также нарушается работа пищеварения и ранее зараженного органа.
Для того, чтобы ускорить реабилитацию, постарайтесь не перенапрягаться, уходить от стрессовых ситуаций. Специалисты советуют хорошо отдыхать и придерживаться здоровой диеты, назначенной врачом.
Уменьшение вероятности появления аденокарциномы (железистого рака) поможет следующее:
Проходить полное обследование каждый год;
Добавлять физические нагрузки;
Придерживаться здорового питания;
Проходить обследования два раза в год, если аденокарциному обнаружили у родственников;
Проходить профилактику заболеваний, которые передаются половым путем.