Анеуплоидный эмбрион что по пгд значит
ПГД и тест на анеуплоидию
Кому помогает ПГД?
Носителям генных или хромосомных мутаций, а так же пациентам с клиническими проявлениями генной или хромосомной болезни.
Пациентам с повышенной частотой хромосомных аномалий в половых клетках (сперматозоидах или ооцитах).
По данным многочисленных исследований частота числовых хромосомных аномалий повышена в половых клетках следующих групп пациентов:
Наша клиника имеет большой опыт проведения ПГД. Мы можем провести диагностику практически любой генетической патологии. Специалистами EmBIO выполняются следующие виды ПГД:
ПГД моногенного дефекта
ПГД структурной хромосомной перестройки
Преимплантационный Генетический Скрининг частых анеуплоидий (ПГС), в настоящее время возможно тестирование числа девяти хромосом:
Популяционная частота встречаемости носительства сбалансированной хромосомной перестройки (хромосомной аберрации) составляет около 0,2%. у пациентов с различными нарушениями репродуктивной функции, а также у супружеских пар с привычным невынашиванием и/или имеющих в анамнезе мертворождения, эта частота значительно выше. Так, носительство сбалансированной хромосомной перестройки выявляют: у 0,6% бесплодных пар; у 3,2% пар с многочисленными неудачными попытками ЭКО; у 2-3% мужчин с тяжелыми нарушениями сперматогенеза, требующими ICSI для лечения; у 4,7-9,2% пар с привычным невынашиванием.
Носители сбалансированных хромосомных перестроек, как правило, не имеют никаких фенотипических нарушений (видимых умственных и физических патологий), кроме нарушений репродуктивной функции. Нарушения репродуктивной функции наблюдают не у всех носителей перестроек – такие люди могут быть фертильными, субфертильными, а так же страдать бесплодием 1-го типа.
Риск негативного влияния аберрации на потомство в значительной степени зависит от типа перестройки, точек хромосомных разрывов, пола носителя и генетического фона. В зависимости от этих параметров родительская сбалансированная аберрация имеет следующее влияние на развитие плода: рождение ребенка с несбалансированным хромосомным набором в 1-17% случае, мертворождение или ранняя детская смертность в 5-8% случаев, спонтанное прерывание беременности в 20-27% случаев.
Благодаря бурному развитию методов ЭКО, около 10 лет назад появилась возможность проводить Преимплантационную Генетическую Диагностику (ПГД) для носителей сбалансированных хромосомных перестроек. ПГД может быть предложена им как альтернатива инвазивной пренатальной диагностики и искусственного прерывания беременности в случае определения у плода несбалансированного хромосомного набора. В том случае если носители аберрации страдают бесплодием, для преодоления которого необходимо проведение ЭКО, нам кажется особо актуальной проведение такой диагностики.
Преимплантационный генетический скрининг (ПГС)
Подсадка эмбриона с хромосомной патологией приводит к:
Дети с хромосомной патологией (аномальным кариотипом) в большинстве случаев имеют врожденные умственные и, практически всегда, физические пороки развития. Среди новорождённых наиболее распространенной хромосомной патологией является трисомия (три хромосомы вместо двух в норме) по 21-й хромосоме, или синдром Дауна. Симптомы заболевания хорошо известны: задержка умственного развития, пониженная сопротивляемость болезням, врождённые сердечные аномалии, короткое коренастое туловище и толстая шея, а также характерные складки кожи над внутренними углами глаз. Возможно рождение живых детей с трисомиями по хромосоме 13 (синдром Патау), хромосоме 18 (синдром Эдвардса). Эти хромосомные болезни характеризуются еще более тяжелыми, чем при синдроме Дауна, пороками умственного и физического развития.
Наиболее часто встречающейся у человека является трисомия по 16-й хромосоме (более одного процента всех случаев беременности). Следствием этой трисомии является спонтанное прерывание беременности в первом триместре.
Многим известна моносомия по хромосоме Х (одна половая хромосома вместо двух в норме) – синдром Шерешевского-Тернера. Пол у такого человека женский. Для женщин с моносомией Х характерно недоразвитие половых органов, низкий рост, сближенные соски, кожные крыловидные складки на боковых поверхностях шеи и деформация локтевых суставов. Интеллект у большинства таких женщин сохранен, однако частота олигофрении выше, чем у женщин с нормальным кариотипом.
Рядом опытных и авторитетных клиник ЭКО Европы и США было показано, что применение ПГС в циклах ЭКО увеличивает частоту имплантации эмбрионов, уменьшает число спонтанных прерываний беременности на ранних сроках и увеличивает частоту рождения здоровых детей. В настоящее время наша клиника проводит преимплантационный генетический скрининг (ПГС) с помощью метода FISH.
Определение пола ребенка
Преимплантационный генетический анализ эмбрионов
Каждая из 100 триллионов клеток в организме человека (за исключением красных кровяных клеток) содержит весь человеческий геном. Хромосомы – это струноподобные элементы внутри ядра (в центре) каждой клетки вашего тела. Они содержат генетическую информацию, ДНК. Ген занимает определенное место на хромосоме. В норме, есть 23 идентичных пары хромосом (2 метра ДНК) в каждой клетке, в общей сложности 46 хромосом. Каждый партнер во время оплодотворения обычно предоставляет 23 хромосомы. Если яйцеклетка или сперматозоид имеют аномальную упаковку хромосом, эмбрион, который они создают, также будет иметь хромосомные аномалии. Иногда это связано с перестройкой хромосом, или недостатком части хромосомы. В некоторых случаях есть отсутствующие хромосомы, или дополнительная хромосома (анеуплоидии), ведущие к наследственным заболеваниям. Любой эмбрион, в котором отсутствует хромосома (моносомия) перестанет расти до имплантации (фатальная аномалия). Если анеуплоидии включают хромосомы 13, 18, 21, Х или Y, беременность может дойти до родов. Наиболее распространенной из этих несмертельных аномалий является трисомия 21, или синдром Дауна, при которой присутствует дополнительная 21-я хромосома. Другие включают синдром Тернера у женщин и синдром Клайнфельтера у мужчин.
История преимплантационной генетической диагностики (ПГД)
Первые живорождения после ПГД были зарегистрированы в Лондоне в 1989 году. Две двойни девочек-близнецов родились от пяти пар с риском передачи связанного с Х-хромосомой заболевания. В настоящее время с помощью методов генетического анализа или ПГД могут быть обнаружены около 90% аномальных эмбрионов. Не все хромосомные или генетические заболевания могут быть определены этими процедурами, так как в ходе одной процедуры может быть диагностировано только ограниченное число хромосом. Многочисленные исследования на животных и некоторые исследования на человеке показывают, что микрохирургия эмбриона (биопсия), необходимая для удаления клеток, не влияет на нормальное развитие ребенка. Эта процедура, однако, была выполнена относительно небольшому числу пациентов во всем мире, поэтому точные негативные последствия, если таковые имеются, неизвестны. Несмотря на то, что после генетического анализа для выявления анеуплоидии всем мире на сегодняшний день было рождено уже много детей, эта процедура все еще относительно нова. В исследованиях на животных не было обнаружено никаких очевидных проблем и предварительные данные с эмбрионами человека позволяют предположить справедливость этого вывода. В исследовании, проведенном в Университетском колледже Лондона, исследователи недавно рассмотрели 12 преимплантационных эмбрионов с новой техникой, которая сочетает в себе амплификацию всего генома (WGA) и сравнительную гибридизацию генома (CGH). В результате в 8 из 12 изученных эмбрионов были обнаружены значительные хромосомные аномалии. Это может объяснить, почему люди имеют в лучшем случае 25% шансов на достижение жизнеспособной беременности в месяц при естественном зачатии.
Как передаются по наследству генетические заболевания
В диаграммах ниже, D или d представляет дефектный ген, а N или n представляет нормальный ген. Мутации не всегда приводят к болезни.
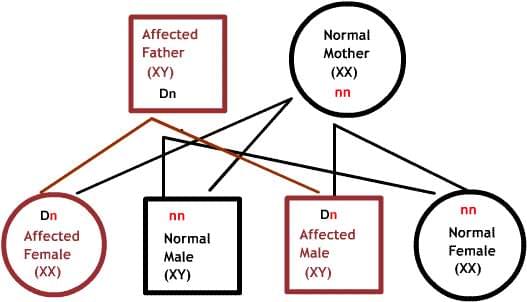
Доминантные заболевания:
Один из родителей имеет один дефектный ген, который доминирует над своей нормальной парой. Так как потомки наследуют половину своего генетического материала от каждого из родителей, есть 50% риск наследования дефектного гена, и, следовательно, заболевания.
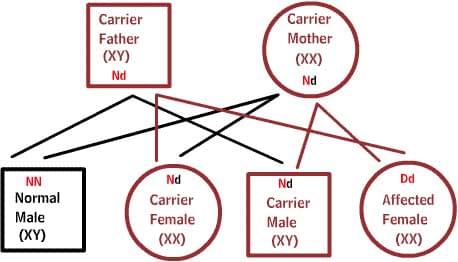
Рецессивные заболевания:
Оба родителя являются носителями одного дефектного гена, но при этом имеют нормальную пару гена. Для наследования заболевания необходимы две дефектных копии гена. Каждый потомок имеет 50% шанс быть носителем, и 25% шанс унаследовать заболевание.
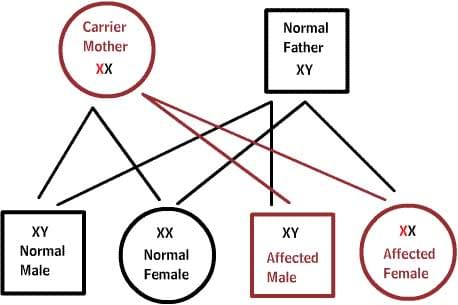
X-сцепленные заболевания:
Нормальные женщины имеют XX хромосомы, а нормальные мужчины XY. Женщины, которые имеют нормальный ген на одной из Х-хромосом, защищены от дефектного гена на их другой Х-хромосоме. Однако, у мужчины отсутствует такая защита в связи с наличием только одной Х-хромосомы. Каждый мужской потомок от матери, которая несет в себе дефект, имеет 50% шанс унаследовать дефектный ген и заболевание. Каждый женский потомок имеет 50% шанс быть носителем, как и ее мать. (на рисунке ниже X представляет нормальный ген а X представляет дефектный ген)
Возможные преимущества генетического анализа
Преимплантационная генетическая диагностика позволяет отобрать и перенести не измененные (хромосомно нормальные) эмбрионы, которые могут привести к большей частоте имплантации на эмбрион, сокращению потерь беременности и рождению большего числа здоровых детей. Генетическая диагностика предлагает парам альтернативу мучительному выбору по поводу того, чтобы прервать пострадавшую беременность после пренатальной диагностики, производимой путем амниоцентеза или биопсии ворсин хориона (CVS) на более поздних стадиях беременности. Почти все генетически связанные заболевания, которые могут быть диагностированы в перинатальном периоде либо амниоцентезом или CVS, могут быть обнаружены и ПГД. Процедура должна уменьшить психологическую травму для пар, которые несут повышенный риск генетических заболеваний для потомства.
Преимущества преимплантационной генетической диагностики (ПГД) могут включать в себя:
Возможные риски генетического анализа
Кандидаты для биопсии эмбриона и ПГД
Кандидаты для биопсии эмбриона и ПГД включают в себя:
Пары с повторными неудачами ЭКО.
Используемые методы
Для анализа на наличие генетических дефектов эмбриона, из него необходимо удалить либо первое полярное тельце из неоплодотворенной яйцеклетки и/или 1 или 2 клетки от каждого эмбриона. Это называется биопсией яйцеклетки или эмбриона и обычно делается перед тем, как происходит оплодотворение, или через 3 дня после оплодотворения. Биопсия на 6-10 клеточной стадии не оказывает отрицательного влияния на преимплантационное развитие. На этом этапе каждая клетка имеет полный набор хромосом. Обычно из эмбриона удаляется только одна клетка, так как ожидается, что будут одинаковыми со всеми другими клетками в эмбрионе. Иногда необходимо удалить вторую клетку из эмбриона, например, если сигнал в первой не обнаружен. Для диагноза предрасположенности с помощью первого и второго полярных телец, как показателей генетического статуса яйцеклетки, используется анализ методом FISH. Недостатком анализа полярных телец заключается в том, что он не принимает во внимание отцовские анеуплоидии.
Анализ биопсированной клетки использует один из двух методов:
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
Анеуплоидия: у женщин в возрасте высокие шансы родить ребенка с паталогией
» data-image-caption=»» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/08/aneuplodiya.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/08/aneuplodiya.jpg?fit=825%2C550&ssl=1″ />
Анеуплоидия — генетический сбой, при котором клетки содержат не кратное гаплоидному набору (более или менее 46) число хромосом. Сюда, например, относится синдром Дауна. Ученые узнали, почему у женщин в возрасте больше шансов родить ребенка с анеуплодией.
» data-image-caption=»» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/08/aneuplodiya.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/08/aneuplodiya.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/08/aneuplodiya.jpg?resize=892%2C595″ alt=»анеуплодия» width=»892″ height=»595″ srcset=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/08/aneuplodiya.jpg?w=892&ssl=1 892w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/08/aneuplodiya.jpg?resize=450%2C300&ssl=1 450w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/08/aneuplodiya.jpg?resize=825%2C550&ssl=1 825w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/08/aneuplodiya.jpg?resize=768%2C512&ssl=1 768w» sizes=»(max-width: 892px) 100vw, 892px» data-recalc-dims=»1″ />
За последнее столетие достижения медицины улучшили качество и продолжительность жизни человека, но продолжительность детородного периода у женщин остается неизменной. Ученые знают, что запас ооцитов ограничен и формируется до рождения, а качество половых клеток постепенно снижается с возрастом, что приводит к сложностям с зачатием и увеличению связанных с возрастом анеуплоидий.
Ученые выяснили, почему у возрастных пар чаще рождаются дети с генетическими патологиями. Обзор исследований был опубликован в научном журнале “Тенденции в клеточной биологии».
Человеческие хромосомы «слабее»
«За день до овуляции, ооциты (женские половые клетки) начинают делиться. В идеале зрелые яйцеклетки. содержат полный набор из 23 хромосом, но этот процесс может проходить с ошибками, особенно в половых клетках людей в возрасте. Результат неправильного числа хромосом — генетические нарушения, такие как синдром Дауна, и выкидыши. Начиная исследования, мы хотели понять, что контролирует сегрегацию хромосом, когда яйцеклетка развивается, и где происходят сбои, приводящие к неправильному числу хромосом», — говорит Мелина Шух, директор департамента мейоза института биофизической химии в Германии.
Человеческие ооциты содержат пакет ДНК матери в 46 хромосомах. Когда они делятся (процесс называется мейоз) — все 46 хромосом собираются вдоль средней линии ооцита и вытягиваются в двух направлениях, после этого происходит ряд метаморфоз результат которых — яйцеклетка с 23 хромосомами. Ученые анализировали мейоз в животных и человеческих клетках, в результате чего выяснилось, что по сравнению с животными яйцеклетками, человеческие ооциты не могут в полной мере контролировать правильность распределения и прикрепления хромосом до сегрегации, так, как это происходит у животных. Это приводит к появлению яйцеклеток, которые получили слишком мало или слишком много (22 или 24) хромосомы — состояние, известное как анеуплоидия. Т.е. получается, что анеуплодия — это ошибка, сбой в программе, а не целенаправленный процесс.
Исследователи также обнаружили, что связи человеческих хромосом часто нестабильны, поэтому они могут перестраиваться во время мейоза, который может длиться целый день, что значительно больше, чем у других млекопитающих.
Чем старше женщина, тем выше шанс генетических патологий
Исследованию подверглись половые клетки женщин разных возрастов. Подтвердилось, что у женщин от 35 лет риск генетических изменений у плода всегда выше. Возрастные причины анеуплоидии в большей степени связаны с ухудшением структуры хромосом. «Мы обнаружили, что у женщин в возрасте хромосомы могут изменяться еще до мейза, что связано с ослаблением их структуры, кроме этого, с возрастом разрушаются и участки, где образуются новые связи (кинетохоры), что приводит к ошибкам сегрегации хромосом», — говорят специалисты. Они подтверждают, что посещение генетика для возрастных пар — мероприятие не для галочки.
Как бороться с анеуплодием: пренатальная диагностика, ЭКО, тест Принетекс
На данный момент не существует способа терапевтического лечения яйцеклеток с хромосомными аномалиями, ученые доказали, что это у многих женщин это возрастное явление. Да и нужно ли насильственным путем перестраивать хромосомы — вопрос спорный. Но это не значит, что женщина в возрасте должна отказаться от беременности. Современная медицина предлагает сразу несколько методов выявления хромосомных патологий у плода. Плюс можно забеременеть с помощью вспомогательных репродуктивных технологий, в том числе и использующих донорские половые клетки.
Что касается тестов, то врачи рекомендуют беременным женщинам проходить скрининги, достоверно определяющие, есть ли у плода такие нарушения. Первичный этап — неинвазивные методы диагностики беременных — УЗИ и анализы венозной крови ( пренатальный скрининг ), которые могут выявлять определенные параметры, свойственные анеуплоидии.
Если такие риски обнаружены, женщины могут обратиться для прохождения инвазивной диагностики (в этом случае проводится биопсия). Также можно сделать тест Пренетикс (ДНК ребенка выделяется из материнской крови).
Отдельно стоит рассказать про тест Prenetix. Этот инновационный метод считается лучшим для выявления анеуплодий, так как он использует в качестве материала для исследования венозную кровь будущей мамы, взятую обычным способом. Беременной женщине не нужно терпеть неприятные ощущения, связанные с биопсией и другими манипуляциями. Пройти тестирование можно в 10 недель беременности. Точность теста Пренетикс превышает 99%, но стоит он очень дорого.
Что касается ЭКО, то здесь вопрос возрастных анеуплодий решается с помощью преимплантационной генетической диагностики (ПГД). Генетический анализ исключает подсадку эмбрионов с генетическими нарушениями.
«Конечно, для многих пар ЭКО — эмоционально сложная задача, но все-таки сегодня именно ВРТ реальный выход из ситуации», — говорит ученый Мелина Шух. — «Также я хочу добавить, что в нашем исследовании есть положительный аспект. Мы узнали, что у многих женщин в возрасте «за 40» все-таки остаются яйцеклетки без каких-либо отклонений».
Где делают пренатальную диагностику на анеуплодии в Санкт-Петербурге
Сдать генетические анализы и пройти пренатальное обследование при беременности можно в СПБ в специализированной клинике Диана. Здесь выполняются все виды анализов и УЗИ. Скрининги беременных проводятся на новейшем аппарате экспертного уровня в форматах 3Д и 4Д. Диск выдается на руки. Расшифровку проводит врач высшей категории. К генетическим анализам прикладывается заключение генетика.
Причины, формы и диагностика анеуплоидии
Анеуплоидией называют изменение кариотипа, когда число хромосом некратно гаплоидному набору. Это приводит к нарушению эмбрионального развития, является частой причиной самопроизвольных выкидышей, может вызывать некоторые наследственные синдромы.
Причины анеуплоидии
Изменение кариотипа вызывают нарушения сегрегации хромосом в митозе или мейозе. В случае если гомологичные хромосомы одной или нескольких пар в анафазе I мейоза не расходятся, то развивается врожденная анеуплоидия.
Если половая клетка с лишней или недостающей хромосомой сливается с нормальной гаплоидной гаметой, то образовавшаяся зигота несет клетки с нечетным количеством хромосом. Зигота, имеющая число хромосом, меньше нормального диплоидного набора, обычно не развивается. Плодное яйцо с лишними хромосомами способно к развитию, но в большинстве случаев развитие сопровождается серьезными аномалиями.
По типу вовлеченных хромосом различают анеуплоидию половых хромосом и аутосомную. Первая характеризуется более мягкими фенотипическими проявлениями.
Выделяют также такие формы, как моносомия — отсутствие в диплоидном организме одной хромосомы, нуллисомия — отсутствие двух гомологичных хромосом, трисомия — наличие дополнительной хромосомы. Нарушения в сфере половых хромосом могут иметь формы тетрасомии и пентасомии (встречаются крайне редко).
Синдромы, связанные с анеуплоидией
Моносомия по Х-хромосоме является причиной синдрома Шерешевского-Тернера. Таким нарушением страдают исключительно женщины. Они имеют нормальное интеллектуальное развитие и ведут полноценный образ жизни, однако для больных характерны бесплодие, пороки развития внутренних органов и другие внешние признаки хромосомной патологии.
Жизнеспособная форма трисомии возможна только по хромосоме 21, однако она приводит к развитию синдрома Дауна. Трисомия по хромосоме 13 является причиной синдрома Патау, по хромосоме 18 — синдрома Эдвардса. Они характеризуются ранней постнатальной смертностью.
Трисомии половых хромосом встречаются чаще. Одной из форм подобного типа анеуплоидии является синдром Клайнфельтера. Для него характерно наличие мужской Y-хромосомы при одной или двух лишних Х-хромосомах. Страдающие синдромом Клайнфельтера вследствие анеуплоидии — мужчины, имеющие некоторые женские вторичные половые признаки. Обычно они бесплодны и имеют низкий уровень интеллектуального развития.
Синдром трипло-X является такой формой анеуплоидии, при которой у женщины присутствует лишняя Х-хромосома. В основном больные имеют нормальное физическое и психическое развитие, хромосомные аномалии у них выявляются, как правило, случайно. При синдроме трипло-X анеуплоидия не приводит к аномалиям полового развития, однако повышен риск спонтанных выкидышей и хромосомных патологий у потомства. Лишь у некоторых женщин присутствуют нарушения репродуктивной функции.
Лишняя Y-хромосома у мужчин является синдромом, при котором анеуплоидия развивается вследствие слияния нормальной яйцеклетки со сперматозоидом, являющимся носителем второй Y-хромосомы. Патология выявляется случайно, обычно носители не знают о ее наличии. Для таких мужчин характерен более высокий рост, небольшие нарушения координации движений, у половины из них имеются трудности с обучением, нарушения речи и письма.
Диагностика анеуплоидий
Риск рождения ребенка с хромосомной аномалией даже у полностью здоровых родителей составляет 5 %. Поэтому так важно выявить возможные аномалии, в т. ч. анеуплоидии, вызывающие наследственные синдромы, на раннем сроке беременности.
Заранее оценить риски помогают скрининговые тесты и УЗИ. Они не дают точной информации о наличии хромосомной патологии, но позволяют выявить беременных группы риска. Наиболее точный диагноз помогает установить неинвазивный пренатальный тест (НИПТ).
В медико-генетическом центре «Геномед» вы можете пройти такое исследование. НИПТ позволяет диагностировать анеуплоидии, в т. ч. трисомии, моносомии, численные аномалии половых хромосом. Точность исследования достигает 99 %. Благодаря тесту можно исключить наличие у будущего ребенка таких заболеваний, как синдромы Дауна, Эдвардса, Патау, Тернера и т. д.
Для того чтобы провести НИПТ и обнаружить/исключить анеуплоидии, достаточно 15 мл венозной крови будущей матери. Это позволяет избежать инвазивных методов пренатальной диагностики, которые грозят осложнениями.
НИПТ в медико-генетическом центре «Геномед» с высокой достоверностью определяет анеуплоидии, поскольку основан на особом алгоритме обработки сигналов. Он позволяет сравнивать и обнаруживать отличия материнской ДНК, присутствующие в плазме/лейкомассе, с ДНК плода, находящейся только в плазме.
Предимплантационная диагностика
Содержание
ЭКО является не только высокоэффективным методом лечения бесплодия, но и вспомогательным методом диагностики многих наследственных заболеваний до наступления беременности.
ПГД — это проверка эмбриона, полученного с использованием экстракорпорального оплодотворения (ЭКО) на наличие генетических аномалий до его имплантации в полость матки. В этом случае возможно отобрать здоровые эмбрионы еще до стадии переноса.
Настоящая технология применяется почти 30 лет, и с каждым годом ее востребованность растет вместе с увеличением количества женщин, желающих родить после 35 лет. Манипуляция выполняется только при ЭКО, не предоставляет угрозы для женщины и не влияет на будущую беременность. Во время естественного зачатия провести такое исследование невозможно, но как альтернативный метод проводят пренатальную диагностику.
Процедуру проводят не всем, только, когда известно, что родители либо болеют, либо носители моногенного заболевания. Таким образом, можно определить, унаследует ли ребенок хромосомные патологии от родителей или нет. У пар, страдающих бесплодием, проводят не тестирование, а скрининг, поэтому потребность в таком исследовании небольшая.
Обследование выполняется для исключения мутаций или несбалансированной хромосомной перестройки. Перенос недиагностированных бластоцист не проводится.
В настоящее время известно более 40 моногенных генетических заболеваний. Самые распространенные:
Типы ПГД
ПГС – преимплантационный генетический скрининг.
ПГТ – преимплантационное генетическое тестирование – то же самое, что и диагностика. Под диагностикой понимают анализ методом FISH по определенному числу хромосом, а под тестированием – методом CGH/NGS с диагностикой всех хромосомных пар.
Несколько типов ПГТ исследований:
ПГТ-А – анализ анеуплоидий выявляет лишние или недостающие хромосомы в клеточном ядре, то есть направлен на выбор бластоцист с нормальным количеством хромосом. Он позволяет быстрее получить желаемую беременность (повышает шансы до 70-75%) и избежать переноса анеуплоидов, например, с синдромом Дауна.
ПГТ-М – тестирование на наличие наследственных болезней. Диагностика проводится только на выявление конкретной патологии, поэтому необходима дополнительная диагностика родителей для уточнения, в каком участке гена могла произойти мутация. Данный тип исследования гарантирует отсутствие конкретного дефекта, но не дает гарантии на отсутствие других нарушений в геноме.
ПГТ – SR – тестирование на наличие специфических перестроек в их ДНК, которые так же могут приводить к разным заболеваниям и передаваться по наследству.
Показания к проведению
Преимплантационное обследование рекомендуется парам с рисками передачи известных хромосомных аномалий своим детям. Наличие показаний для осуществления ПГД первоначально определяет репродуктолог, а решение о целесообразности такого исследования принимает врач-генетик. Оно может быть проведено в протоколе экстракорпорального оплодотворения за свой счет. Противопоказаний к проведению нет.
Примерами распространенных заболеваний могут служить:
Делать ли ПГД?
Преимплантационное тестирование может потребоваться в следующих случаях:
По желанию пар можно сделать ПГД эмбриона на:
Супружеские пары, которые не могут забеременеть естественным путем, получают консультацию генетика. Специалист при необходимости назначает анализы с целью определения кариотипа и дает индивидуальные рекомендации относительно необходимости проведения ПГД перед переносом.
ПГД эмбриона цена
Биопсия
Криоконсервация, витрификация, хранение
Генетика
Техника проведения манипуляции
Предимплантационное обследование рекомендуется парам с рисками передачи известных хромосомных аномалий своим детям. Наличие показаний для осуществления ПГД первоначально определяет репродуктолог, а решение о целесообразности такого исследования принимает врач-генетик. Оно может быть проведено в протоколе экстракорпорального оплодотворения за свой счет. Противопоказаний к проведению нет.
С чего начинается ПГД?
Подготовка к лечебному циклу ЭКО с ПГД практически не отличается от обычного лечебного цикла ЭКО:
Сопутствующие риски и результаты исследования зависят от навыков и квалификации эмбриолога, проводящего биопсию. Такая процедура относится к высокотехнологичным и дорогим исследованиям. Поэтому предпочтительно сразу обращаться в крупные специализированные центры с возможностью проведения цитогенетического тестирования.
Результаты
По прошествии двух суток специалисты оценивают результаты и сопоставляют их с развитием соответствующего зародыша.
Если у него обнаружены отклонения, это означает обязательный отказ от переноса. В полость матки переносятся только те эмбрионы, у которых не было обнаружено патологий. Если исследование проводилось с цель рождения ребенка определенного пола (только по показаниям) или для предотвращения резус-конфликта, то подсаживаются соответствующие эмбрионы.
Схема ПГД применяется для конкретного случая своя. Если нарушение наследуется от женщины, то можно тестировать только полярные тельца. Можно также тестировать только бластомеры. Либо может проводиться последовательное изучение полярных телец, затем бластоцист. Какая именно схема будет применяться, определяется на консультации с врачом-генетиком.
Трофэктодерма: что это такое
В настоящее время предпочитают проводить биопсию трофэктодермы, а не забирать образцы еще не дифференцированной эмбриональной ткани. Такой подход позволяет увеличить жизнеспособность зародышей и минимизировать вред от манипуляции PGD.
Развитие эмбриона происходит по определенным закономерностям. После оплодотворения образуется зигота, которая начинает активно делиться, и количество зародышевых клеток растет в геометрической прогрессии. Продолжительность этого этапа до 3–4 суток. Затем происходит разделение клеток на 2 порции: наружную и внутреннюю. В толще эмбриональной клеточной массы формируется эксцентричная внутренняя полость – бластоцель, а достигшие этого этапа называются бластомерами. Трофэктодерма – наружный слой бластомера. Она является предшественником внезародышевых тканей, необходимых для нормальной имплантации эмбриона и последующего формирования плаценты. А внутренняя клеточная масса бластомера дает начало самому зародышу.
Внешний и внутренний листки бластоцисты имеют практически идентичный генный и хромосомный состав, поэтому информативность анализа трофэктодермы такая же высокая, как и при исследовании на более ранних этапах развития зародыша.
На какой день выполняют диагностику
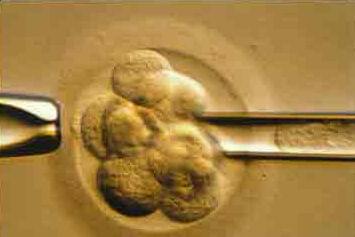
На этапе подготовке к ЭКО у пар часто возникают вопросы: сколько делается ПГД и когда следует эмбриоперенос. Во многих клиниках, преимплантационная генетическая диагностика эмбрионов выполняется на 3 сутки. После оплодотворения яйцеклеток сперматозоидами в условиях эмбриологической лаборатории эмбрион развивается — клетки делятся. На третий день количество клеток достигает 6-8, что позволяет провести генетический анализ эмбриона без ущерба для дальнейшего развития зародыша.
В этот день происходит биопсия, то есть извлечение одного бластомера с помощью специальных микроинструментов. При стандартном протоколе без криоконсервации исследование выполняется за короткое время, так как эмбрион не может продолжать развиваться вне организма матери далее стадии бластоцисты (5-е сутки после оплодотворения). Пока выполняется генетическая диагностика, эмбрионы продолжают развиваться в соответствующей культуральной среде, после чего переносятся в полость матки на 5-е сутки развития. К этому времени эмбрион достигает стадии бластоцисты. Альтернативный подход – анализ ПГД в криоцикле. В этом случае биопсия производится на 5 день развития, а затем они подвергаются криоконсервации. Если в протоколе без верификации у эмбриологов остается не больше 48 часов для анализа, то в криоцикле специалист в течение месяца проводит генетическую диагностику.
Практика разобщённого цикла по сравнению со стандартным протоколом без криконсервации характеризуется: меньшим риском гиперстимуляции, большим количеством материала и временем для анализа, а также менее травматичной для эмбриона процедурой биопсии. В зависимости от вида протокола ЭКО специалисты индивидуально выбирают сроки проведения ПГС.
Используемые методы ПГД
У каждого метода свои преимущества и недостатки. Основные различия связаны с хромосомным числом, точностью результата и ценой процедуры.
При исследовании моногенных заболеваний применяются методы на основе ПЦР. Полимеразная цепная реакция многократно и избирательно копирует определенный геномный сегмент, который содержит ген для его дальнейшего исследования.
ПГД эмбриона: за и против
Преимущества
Сегодня такое обследование является альтернативным способом снижения вероятности беременности больным плодом и рождения ребёнка с генетическим заболеванием. Необходимо учитывать, что ПГД не может быть полной заменой пренатальной диагностики.
Преимущества тестирования:
Стоит подчеркнуть, что когда женщины, находящиеся в старшей возрастной группе (40+) принимают решение зачать ребенка с помощью ЭКО, то диагностика генетических нарушений является самым разумным подходом, позволяющим повысить шансы на здоровое потомство.
Риски
Основные недостатки методики:
— Возможность повреждения эмбриона при недостаточной квалификации врача (менее 1%).
— Получение ложноотрицательных и ложноположительных результатов при наличии у зародыша клеточного мозаицизма (состояние, при котором в организме присутствуют клетки с 2 и более вариантами кариотипа, при этом, чаще всего, один пул клеток содержит нормальный кариотип, а другие – «патологический»). При использовании современного цитогенетического теста такой риск существенно снижается (не более 10%).
— Длительность анализа ведет к откладыванию момента эмбриопереноса и использованию криоконсервации. Однако эмбриологи утверждают, что процедуру следует выполнять с последующей витрификацией. Это не только позволяет осуществить доскональное тестирование, но и осуществить перенос в естественном цикле, что значительно снизит нагрузку на женский организм и создает условия, максимально близкие к естественному оплодотворению.
— Высокая стоимость методики. Ее проведение ощутимо повышает стоимость протокола ЭКО.
— Необходимость прохождения лечебного цикла ЭКО при генетических заболеваниях родителей.
ПГД – это сложнейшая манипуляция по изъятию у бластомера нескольких клеток, которая должна быть проведена специалистом, прошедшим специальную подготовку и имеющим опыт осуществления таких исследований. Во всем мире возможность проведения такого обследования ограничивается стоимостью.
Цены в Санкт-Петербурге приблизительно одинаковы во всех клиниках, так как само тестирование выполняется ограниченным числом лабораторий, которые имеют необходимое оборудование и обученный персонал. Разница между клиниками в наличии эмбриологов, умеющих проводить биопсию бластомеров.
- А крысы думали а чем не шутит черт
- Windows 10 microsoft compatibility telemetry что это и как отключить