Апноэ и гипопноэ что это
Что такое апноэ во сне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бормина С. О., сомнолога со стажем в 7 лет.
Определение болезни. Причины заболевания
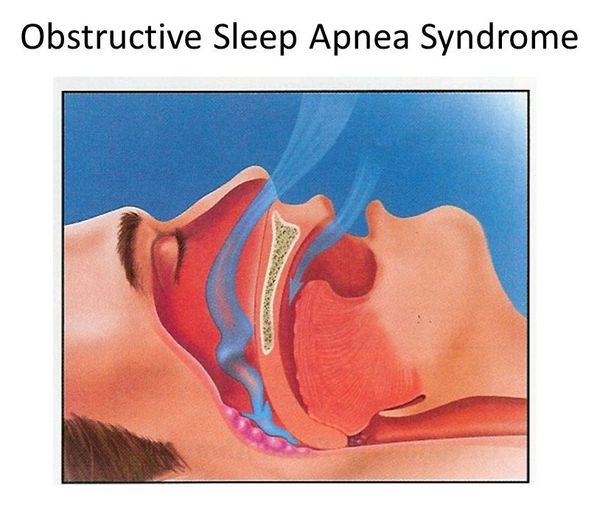
Апноэ сна — приостановка дыхания в процессе сна, которое приводит к полному отсутствию или уменьшению лёгочной вентиляции (более 90% по отношению к исходному воздушному потоку) продолжительностью от 10 секунд. Нарушение дыхания бывает двух видов: обструктивное и центральное. Их существенное различие заключается в дыхательных движениях: они имеют место при обструктивном типе и отсутствуют при центральном. Последний тип апноэ является редким случаем заболевания. Поэтому более детальному рассмотрению подлежит обструктивное апноэ сна как часто встречающаяся разновидность апноэ.
Синдром обструктивного апноэ сна (далее СОАС) — состояние, которому характерены:
Распространённость этого заболевания велика и составляет, по разным источникам, от 9 до 22% среди взрослого населения. [1]
Причина возникновения данного заболевания, как следует из названия, — обструкция дыхательных путей. К ней приводят различные патологии ЛОР-органов (чаще гипертрофия миндалин, у детей — аденоиды), а также снижение тонуса мышц, в том числе из-за увеличения массы (жировая ткань откладывается в стенках воздухоносных путей, сужая просвет и понижая тонус гладкой мускулатуры).
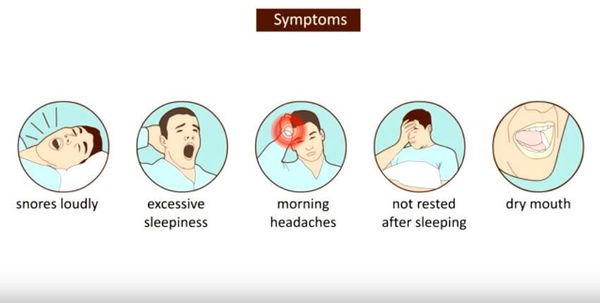
Симптомы апноэ во сне
Одним из самых частых и обращающих на себя внимание симптомов является храп. Распространённость его во взрослом населении составляет 14–84%. [2] Многие думают, что храпящие люди не страдают СОАС, поэтому храп не опасен для здоровья и является лишь раздражителем для второй половинки и социальным фактором. Однако, это не совсем так. У большинства пациентов с храпом имеются нарушения дыхания разной степени тяжести, и такой звуковой феномен может выступать в качестве самостоятельного патологического фактора за счёт вибрационной травмы мягких тканей глотки. [3] Чаще всего симптомы СОАС отмечают близкие, с ужасом фиксирующие резкое прекращение храпа и остановку дыхания, при этом человек совершает попытки вздохнуть, а после он начинает громко храпеть, иногда ворочается, двигает руками или ногами, и через время вновь восстанавливается дыхание. При тяжёлой степени больной может не дышать половину времени сна, а иногда и больше. Апноэ могут фиксироваться также и самим пациентом. При этом человек может просыпаться от ощущения нехватки воздуха, удушья. Но чаще всего пробуждение не наступает, и человек продолжает спать с прерывистым дыханием. В случаях, если человек спит в помещении один, данный симптом очень долгое время может оставаться незамеченным. Впрочем, как и храп.
К другим, не менее серьезным симптомам данного заболевания относятся:
Зачастую такие симптомы, как дневная сонливость и неосвежающий сон, пациенты недооценивают, считая, что они абсолютно здоровы. [4] Во многом это осложняет диагностику и приводит к ложной интерпретации симптомов. Также многие люди связывают учащённое ночное мочеиспускание с урологическими проблемами (цистит, аденома простаты и др.), многократно обследуются у врачей-урологов и не находят никакой патологии. И это правильно, потому что при выраженных нарушениях дыхания во сне частое ночное мочеиспускание является прямым следствием патологического процесса за счёт воздействия на выработку натрий-уретического пептида. [5]
Патогенез апноэ во сне
Возникающее спадение дыхательных путей приводит к прекращению поступления воздуха в лёгкие. Вследствие этого концентрация кислорода в крови падает, что приводит к короткой активации головного мозга (микропробуждения, повторяющиеся многократно, их пациент не помнит утром). После этого кратковременно нарастает тонус мышц глотки, расширяется просвет, и происходит вдох, сопровождающийся вибрацией (храпом). Постоянная вибрационная травма стенок глотки провоцирует дальнейшее падение тонуса. Вот почему нельзя рассматривать храп как безобидный симптом.
Постоянное снижение кислорода приводит к определённым гормональным перестройкам, которые изменяют углеводный и жировой обмен. При тяжёлых изменениях постепенно может возникнуть сахарный диабет 2 типа и ожирение, причём снизить вес, не устраняя основную причину, зачастую невозможно, однако нормализация дыхания может привести к значимому снижению веса без жёстких диет и изнуряющих упражнений. [6] Неоднократно повторяющиеся микропробуждения не дают пациенту погрузиться в стадию глубокого сна, тем самым вызывая дневную сонливость, утренние головные боли, стойкое повышению АД, особенно в предутренние часы и сразу после пробуждения.
Классификация и стадии развития апноэ во сне
Синдром обструктивного апноэ сна имеет три степени тяжести. [7] Критерием для деления служит индекс апноэ-гипопноэ (далее ИАГ) — количество дыхательных остановок за период одного часа сна (для полисомнографии) или в час исследования (для респираторной полиграфии). Чем больше этот показатель, тем тяжелее заболевание.
Апноэ и гипопноэ что это
Синдром обструктивных апноэ-гипопноэ во сне (ОСА) в типичном проявлении ассоциируется с повторяющимися эпизодами обструкции верхних дыхательных путей во сне. По результатам рандомизированного исследования в популяции от 30 до 60 лет распространенность ОСА составила 9—24 % среди мужчин и 4-9 % среди женщин. Степень выраженности обструкции верхних дыхательных путей варьирует от неполной (гипопноэ) до полной (апноэ) с постоянным инспираторным усилием. Гипопноэ, смешанное и обструктивное апноэ, вероятно, представляют один и тот же тип патофизиологических нарушений. Эти варианты обструкции ведут к уменьшению насыщения крови кислородом, возможному повышению РаС02 и частым пробуждениям, которые нарушают непрерывность сна и вызывают избыточную сонливость днем.
ОСА часто наблюдается у мужчин среднего возраста и избыточного питания, которые храпят во сне и жалуются на бессонницу. Женщины менее подвержены подобным нарушениям. Этот синдром также сопровождается артериальной и легочной гипертензией, ночными приступами аритмий сердца и стенокардии, желудочно-пищеводным рефлюксом, ночной полиурией и, в целом, снижением качества жизни. К факторам риска относятся семейная предрасположенность, гипертрофия аденоидов и миндалин, микрогаатия, ретрогнатия, обструкция носовых ходов, патология эндокринной системы (акромегалия и гипотиреоз с микседемой), кифосколиоз, а также неврологические заболевания. В целом, тяжесть состояния определяется наиболее значимыми нарушениями, выявленными при обследовании (сонливость, ИАГ, насыщение крови кислородом или сопутствующая аритмия сердца).
Анамнез. Пациент или члены его семьи часто жалуются на чувство усталости и отсутствие отдыха после сна, частые пробуждения, ощущения удушья, затрудненное дыхание, громкий храп, который обычно усиливается при утомлении, приеме алкоголя, во время сна в положении лежа на спине, а также с нарастанием массы тела. Сильный храп может заставить больного спать в одиночестве, он может сохраняться даже в положении сидя. Хотя пациенты могут не предъявлять жалоб на сонливость в течение дня, проблемы с ожирением, ухудшением памяти и концентрации у них встречаются часто. Следует тщательно изучить семейный анамнез в отношении сходных проблем.
Объективное исследование. Определяют артериальное давление, индекс массы тела и окружность шеи больного. Необходимо обследовать полость рта и носоглотку с целью выявления увеличенных миндалин и аденоидов, искривления перегородки носа, гипертрофии носовых раковин, патологии височно-нижнечелюстных суставов, ретро- или микрогнатии, увеличения размеров языка, распространенной жировой инфильтрации мягких тканей верхних дыхательных путей.
ПСГ. Кривая оксиметрии часто имеет «зубчатую» форму, отражая повторяющиеся эпизоды обструкции с сопутствующей гипоксемией, а также последующими микропробуждениями, приводящими к ресатурации. Апноэ и гипопноэ продолжаются обычно около 50 секунд и ухудшаются в положении пациента на спине, а также в быстрой фазе сна. Нередко наблюдаются микропробуждения в течение 3 секунд и низший уровень насыщения кислородом артериальной крови в течение 30 секунд после прекращения эпизода обструкции. Во время эпизода обструктивного апноэ могут наблюдаться значительные колебания артериального давления, а также периоды асистолии и тахи- или брадиаритмии.
Смешанные апноэ и гипопноэ наблюдаются часто и имеют схожие проявления. Также могут быть обнаружены центральные апноэ. В таких случаях диагноз зависит от вида превалирующих вариантов апноэ (обструктивные или центральные). Диагноз зависит от всех клинических проявлений и наиболее значимых феноменов ПСГ.
Дифференциальный диагноз апноэ-гипопноэ во сне. Громкий храп может быть проблемой, не зависящей от ОСА, а обусловлен синдромом «сопротивления верхних дыхательных путей». При этом частичная обструкция дыхательных путей может привести к частым ночным пробуждениям и чрезмерной сонливости. Следует также иметь в виду первичные состояния с чрезмерной сонливостью, например, нарколепсию.
Другие исследования апноэ-гипопноэ во сне. В общем, результаты обычных лабораторных и инструментальных исследований неспецифичны. В тяжелых случаях результаты ЭКГ, рентгенологического исследования грудной клетки и эхокардиографии свидетельствуют о легочной гипертензии и гипертрофии правого желудочка. Так как синдром ОСА может быть связан с различными заболеваниями, часто требуются междисциплинарный подход и консультации соответствующих специалистов. Могут быть необходимы краниометрическая оценка верхних дыхательных путей, исследование функций легких, а также углубленное исследование сосудов сердца и головного мозга.
Идиопатический синдром центральных апноэ-гипопноэ во сне (ЦСА).
Редкий синдром неизвестной этиологии, для которого характерны повторяющиеся эпизоды центрального апноэ/гипопноэ во сне без обструкции верхних дыхательных путей. При этом синдроме наблюдаются снижение сатурации крови кислородом, ночные пробуждения и последующие дневные проблемы. Во время нормального сна происходит относительное прекращение действия некоторых дыхательных стимулов, действующих в состоянии бодрствования. Это связано с обычным уменьшением объема выдыхаемого воздуха и небольшим повышением РаС02 У пациентов с ЦСА наблюдается патологически повышенный дыхательный ответ на это небольшое повышение РаС02 что сопровождается гипервентиляцией. Гиперпноэ приводит к гиперкарбии и последующей преходящей остановке дыхания.
Анамнез и обследование апноэ-гипопноэ во сне. Пациенты часто жалуются на избыточную сонливость в течение дня, нарушения ночного сна и частые, неясно описываемые пробуждения.
ПСГ. Во время эпизодов ЦСА регистрируется относительное снижение потока воздуха при недостаточности дыхательных усилий. При этом не наблюдается ни выраженного храпа, ни тахи- или брадикардии. Сопутствующее снижение насыщения крови кислородом выражено меньше, чем при ОСА или СГС. Центральные эпизоды обычно развиваются во время перехода от бодрствования ко сну, реже во 2 стадии фазы медленного сна и в фазе быстрого сна, и очень редко в 3 и 4 стадиях фазы медленного сна. Центральные элементы перемежаются периодами гиперпноэ. Эпизоды гиперпноэ связаны с частыми пробуждениями. Архитектура сна свидетельствует об увеличении числа сдвигов фаз сна с относительным удлинением времени пробуждения после начала сна и уменьшением эффективности сна.
Другие тесты. РаС02 артериальной крови, измеренное у бодрствующего пациента в лежачем положении, снижено менее чем на 45 мм рт. ст. по отношению к норме. При исследовании функций легких вентиляционный ответ на С02 повышен. Хотя высокогорное апноэ во время сна может приводить к развитию ЦСА и снижению ниже нормы РаС02 артериальной крови, измеренного у проснувшегося пациента, эти состояния можно дифференцировать с помощью анамнеза и определения паттернов периодического дыхания при высокогорном апноэ во время сна.
— это состояние, при котором у пациента наблюдаются периодические остановки дыхания во время сна, как правило приводящие к пробуждению.
Обструктивное апноэ сна
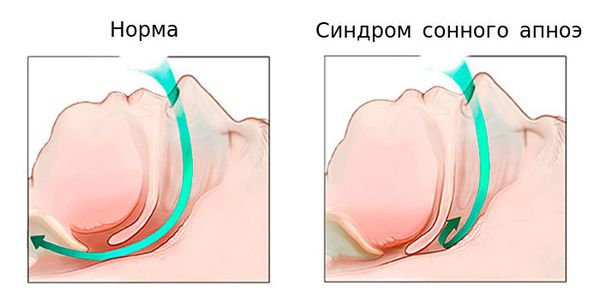
Остановки дыхания возникают вследствие обструкции (сужения) верхних дыхательных путей. Во время сна расслабляется мускулатура тела, в том числе мускулатура глотки, мягкого неба и языка, что в положении лежа на спине приводит к сдавлению просвета глотки.
При частичном сдавлении просвета глотки дыхательные пути сужаются, мягкие ткани начинают вибрировать при вдохе и выдохе, создавая звуковые колебания. Появляется характерный храп, усиливающийся по мере возрастания обструкции. В случае если мягкие ткани глотки полностью перекрывают дыхательный просвет, пациент перестает дышать и такое состояние характеризуется как апноэ.
Деятельность диафрагмы постепенно усиливается и в определенный момент спящему человеку удается сделать судорожный вдох, храп прекращается, дыхание на время восстанавливается. Однако, спустя непродолжительное время цикл обструкции повторяется, и такие циклические повторы могут происходить до 100-200 раз за ночь, сопровождаясь пробуждениями.
Центральное апноэ сна
Подразумевает отсутствие «дыхательных» импульсов из мозга к дыхательным мышцам вследствие угнетения дыхательного центра, находящегося в головном мозге. Центральное апноэ сна возникает на порядок реже, чем обструктивное апноэ и относится к группе неврологических заболеваний. При центральном апноэ не наблюдается сокращений грудной клеки во время остановки дыхания. Это внешний отличительный признак центрального апноэ от обструктивного.
При остановках дыхания во сне продолжительностью свыше 10 секунд, повторяющихся от 5 до 10 раз в час, организм начинает страдать от гипоксии, поскольку снижается объем вдыхаемого кислорода.
Реакции пробуждения в связи с остановками дыхания часто не ощущаются пациентами, при этом частые пробуждения серьезно нарушают естественную структуру сна. Человек просыпается утром не выспавшимся, чувствует себя разбитым и сонливым. Это приводит к значительному снижению качества жизни. Серьезным последствием нарушений сна является риск несчастных случаев в быту, на рабочем месте, при управлении автомобилем.
Последствия
Продолжительные эпизоды ночной гипоксии отрицательно сказываются на жизненно важных органах, таких как сердце и мозг. Появляются утренние головные боли, повышается артериальное давление, в 4-5 раз возрастают риски инфаркта, инсульта и сахарного диабета.
Проводимые исследования
При подозрении на апноэ сна проводится первичный осмотр и опрос пациента. Пациент заполняет специальный тест, который по балльной шкале позволяет оценить характер апноэ и степень его выраженности.
Для первичного скрининга используются портативные приборы, которые могут применяться как в лаборатории сна, так и в домашних условиях. Данные приборы контролируют дыхание пациента, фиксируют остановки дыхания и рассчитывают индекс апноэ-гипопное (AHI). Кроме того проводится пульсоксиметрия для оценки уровня гипоксии, развивающейся у пациента при остановках дыхания.
В случаях, когда скрининг показывает диагностически значимые уровни AHI, пациент направляется в специализированную лабораторию сна для прохождения полисомнографии (ПСГ). ПСГ синхронно снимает и записывает множество различных параметров в то время, когда пациент спит. Специальная программа анализирует запись параметров дыхания, нервной и сердечно-сосудистой систем. Кроме того мониторируется положение тела, тонус скелетных мышц, движение глаз, рук и ног пациента, проводится видеозапись.
Что происходит с человеком во сне?
Для здорового сна характерна определённая физиологическая структура, состоящая из следующих стадий:
Фазы глубокого сна жизненно необходимы организму для физического восстановления, в то время как в течение REM-фаз мозг человека перерабатывает духовную и эмоциональную информацию, полученную в течение дня. В отличие от первой и второй стадий сна во время фазы глубокого сна напряжение мускулатуры («мышечный тонус») значительно снижается. Самый расслабленный мышечный тонус характерен для REM-фазы, когда наиболее интенсивны сновидения. Во время этой фазы отмечаются типичные быстрые движения глазных яблок, что и определило ее название.
Больной, страдающий апноэ, не достигает ночью фаз глубокого сна, так как он постоянно пробуждается в результате сигналов тревоги, посылаемых организмом при остановке дыхания. Это в значительной мере ухудшает самочувствие больного днём.
Лечение обструктивного апноэ
Золотым стандартом в лечении обструктивного апноэ сна является применение специализированных дыхательных аппаратов повышенного давления (Auto-CPAP, Bi-PAP). Эти устройства через специальный дыхательный контур с герметичной маской создают положительное давление воздуха в дыхательных путях, что защищает пациента от закрытия дыхательных путей и возникновения остановок дыхания.
К мерам общего характера при ночном апноэ относятся снижение массы тела, соблюдение гигиены сна, уменьшение потребления алкогольных напитков, контроль над курением, отказ от седативно-снотворных медикаментов, воздержание от вечернего употребления кофе и других тонизирующих напитков.
Синдром обструктивного апноэ гипопноэ сна
1. Чем опасен синдром обструктивного апноэ-гипопноэ сна?
Синдром обструктивного апноэ-гипопноэ сна (СОАГС) – общее название, объединяющее различные нарушения дыхательной функции, проявляющиеся во сне. «Сонно-зависимые» дыхательные расстройства могут иметь разную степень выраженности – от незначительных задержек дыхания и лёгкой одышки до жизнеугрожающих явлений, сопровождающихся полной остановкой дыхательной деятельности на несколько минут многократно в течение всего периода сна (астматический статус).
Процесс дыхания в норме обеспечивает два важнейших метаболических показателя:
Десатурация крови – снижение насыщенности кислородом – вызывает общую гипоксию, в том числе кислородное голодание важнейших органов жизнеобеспечения (сердца, почек, печени, мозга). Во сне расстройства дыхания проявляются храпом, одышкой, кашлем, длительными паузами между вдохом и выдохом. Последствиями таких нарушений в первую очередь становятся:
Дальнейшее нарастание гипоксии и усталости приводит к более тяжёлым последствиям: производственным травмам, дорожно-транспортным происшествиям, инфарктам и инсультам.
Тяжёлый синдром обструктивного апноэ сна угрожает внезапной смертью во сне.
Проведённые исследования указывают на то, что продолжительность жизни у регулярно страдающих сонно-зависимыми дыхательными расстройствами сокращается на 7-12 лет.
Статистически 14 % людей имеют синдром обструктивного апноэ сна той или иной степени.
2. Причины и типы дыхательных расстройств при синдроме обструктивного апноэ-гипопноэ сна
Наиболее распространённая причина СОАГС – обструкция верхних дыхательных путей, так называемые, «рото-глоточные коллапсы». Развитие этого вида функциональных нарушений чаще всего происходит на фоне гипертрофии мягких тканей глотки, изменённой пространственной конфигурации рото-глоточного кольца, черепно-челюстных аномалий.
Классификация дыхательных расстройств при СОАГС учитывает причину развития гиповентиляционных нарушений, механизм их появления и тяжесть. Различают:
У одного и того же человека во время сна могут наблюдаться различные проявления синдрома ОАГС. В процессе диагностики всегда стараются выявить доминирующий вариант нарушений либо тот, который приводит к наибольшей гипоксии.
3. Диагностика и лечение СОАГС
Диагностика пациентов с синдромом обструктивного апноэ должна быть направлена на получение данных о характере возникающих во сне дыхательных расстройствах, их влиянии на насыщенность артериальной крови кислородом и связанных с этим нарушениях в работе жизненно важных органов и систем.
Критериями тяжести СОАГС выступают:
На основании анализа показателей, полученных в ходе обследования, определяется тяжесть и характер течения синдрома ОАГС, выбирается лечебная тактика, которая может включать:
Адекватное сочетание тех или иных методов при лечении синдрома обструктивного апноэ-гипопноэ сна даёт положительные результаты, которые проявляются общим улучшением самочувствия, повышением работоспособности, снижением частоты гипертонических кризов и риска развития ишемии, а также повышением концентрации внимания в профессиональной деятельности и способности к обучению.
Диагностика и лечение синдрома обструктивного апноэ сна у взрослых. Рекомендации Российского Общества Сомнологов.
Введение
Синдром обструктивного апноэ сна (СОАС) является одним из наиболее распространенных патологических состояний, непосредственно связанных со сном, и количество страдающих им пациентов в экономически развитых странах продолжает прогрессивно увеличиваться. При отсутствии адекватной и своевременной медицинской помощи СОАС не просто приводит к значительному ухудшению качества жизни больного, но и к большому числу негативных медико-социальных последствий, включая высокий риск тяжёлой сердечно-сосудистой патологии и возрастающую вероятность дорожно-транспортных происшествий. С другой стороны, на сегодняшний день разработаны инструменты для точной диагностики СОАС и методы эффективного лечения данного заболевания [1, 2, 3, 4].
Настоящие рекомендации по диагностике и лечению СОАС у взрослых пациентов – первое в Российской Федерации практическое руководство, разработанное на уровне всероссийской профессиональной организации врачей-сомнологов и направленное на стандартизацию деятельности отечественных специалистов, занимающихся респираторной медициной сна. Рекомендации были предложены членами научного совета РОС, прошли обсуждение с участием всех членов РОС, рассмотрены и утверждены на IV Российской научно-практической конференции с международным участием «Клиническая сомнология» (2018).
Авторами рекомендаций был выполнен систематический обзор литературы, представленной в базе данных PubMed и российской научной электронной библиотеке eLIBRARY.RU, а также проанализированы текущие рекомендации Американской академии медицины сна, Американского торакального общества, Американской академии стоматологической медицины сна, Канадского торакального общества, Европейского респираторного общества и ряда других врачебных организаций и ассоциаций [5, 6, 7, 8, 9, 11, 12, 13, 14, 15, 16, 17, 18, 19, 20, 21, 22, 23, 24, 25, 26, 27, 28, 29, 30]. Некоторые рекомендации, содержащиеся в этих документах, были перенесены в настоящее руководство с небольшими изменениями или без таковых. На основании собственного практического опыта авторы постарались максимально актуализировать и адаптировать существующую мировую практику к реальным условиям работы российских специалистов в области медицины сна. Выводы, полученные в результате этой работы, представляют собой согласительный документ и оформлены в виде последующих рекомендаций.
Для обозначения уровня значимости приводимых рекомендаций была использована следующая доказательная база:
Стандарт. Основывается на результатах целого ряда рандомизированных контролируемых исследований и крупных мета-анализов. В большинстве случаев совпадает со стандартами, принятыми в странах Западной Европы и Северной Америки.
Рекомендация. Основывается на результатах отдельных рандомизированных контролируемых, большом числе нерандомизированных неконтролируемых или наблюдательных исследований и прошло проверку многолетней клинической практикой.
Мнение. Основывается на отдельных нерандомизированных неконтролируемых или наблюдательных исследованиях, описании случаев и личном практическом опыте авторов данных рекомендаций.
Ключевые понятия, определения и классификация
СОАС – нарушение дыхания во сне, характеризующееся повторяющимися эпизодами прекращения дыхания или существенного уменьшения дыхательного потока при сохранении дыхательных усилий в результате обструкции верхних дыхательных путей, что обычно вызывает снижение насыщения крови кислородом и фрагментацию сна, сопровождается храпом и избыточной дневной сонливостью [15].
Согласно существующему определению обструктивное апноэ – дыхательная пауза во время сна, характеризующаяся отсутствием или значительным, более чем на 90% от исходного, уменьшением носоротового воздушного потока длительностью 10 секунд и более на фоне сохраняющихся дыхательных усилий [8]. Обструктивное апноэ завершается реакцией активации – микропробуждением головного мозга. Смешанное апноэ, начинающееся как центральное, с исчезновения как носоротового воздушного потока, так и дыхательных усилий, но в дальнейшем характеризующееся возобновлением дыхательных усилий, исходя из существующих на сегодняшний день представлений о физиологии нарушений дыхания во время сна следует приравнивать по клиническому значению к обструктивному. Следует иметь в виду, что часть эпизодов апноэ, не сопровождающихся визуально различимыми при записи полисомнографии или респираторной полиграфии дыхательными движениями грудной клетки и брюшной стенки и поэтому классифицируемые как центральные, в некоторых случаях также могут носить обструктивный характер. Это может быть связано с тем, что у части пациентов рефлекторно происходит прекращение дыхательных усилий в ответ на обструкцию верхних дыхательных путей или для регистрации сигнала дыхательных движений просто не хватает чувствительности соответствующих датчиков. В связи с этим, если полиграфическая картина центральных апноэ регистрируется преимущественно в положении пациента на спине, а возобновление дыхания сопровождается храпом, то есть вероятность, что они также исходно носят обструктивный характер (рекомендация).
Обструктивное гипопноэ характеризуется уменьшением носоротового воздушного потока на 30% и более по сравнению с исходным в течение не менее 10 секунд в сочетании со снижением сатурации кислорода на 3% и более и/или реакцией активации. Характерными признаками обструктивного гипопноэ является храп, наличие уплощения кривой воздушного потока на вдохе и торакоабдоминальный парадокс (противофазные движения грудной клетки и брюшной стенки) во время события. При отсутствии пищеводного датчика давления дифференцировка обструктивного и центрального гипопноэ может быть затруднена и не является обязательной (стандарт) [7].
Респираторные эпизоды, включающие визуально различимое изменение воздушного потока и увеличение дыхательных усилий в сочетании с реакцией активации и при этом не достигающие критериев гипопноэ, называют «микропробуждениями, связанными с дыхательными усилиями». Регистрация этих дыхательных событий при полисомнографии не является обязательной [7].
Диагностические критерии СОАС [15]:
При полисомнографии или респираторной полиграфии выявляются:
Степень тяжести СОАС оценивают на основании индекса апноэ-гипопноэ (ИАГ) или индекса дыхательных расстройств (ИДР) [11]. ИАГ – среднее суммарное количество апноэ и гипопноэ за час сна (при полисомнографии) или за час исследования (при респираторной полиграфии). ИДР – среднее суммарное количество всех дыхательных событий (апноэ, гипопноэ и микропробуждений, связанных с дыхательными усилиями) за час сна (при полисомнографии). Из текста должно быть понятно, с помощью какого диагностического метода (полисомнографии или респираторной полиграфии) рассчитан тот или иной индекс (стандарт) [15]. Следует учитывать, что результаты респираторной полиграфии могут недооценивать частоту респираторных событий в связи с тем, что не учитывается время бодрствования во время исследования и не регистрируются дыхательные события (гипопноэ и микропробуждения, связанные с дыхательными усилиями), сопровождающиеся реакциями активации при отсутствии значимых десатураций (стандарт) [31, 32].
Классификация СОАС по степени тяжести (стандарт)
| Степень тяжести СОАС | Норма | Легкая степень | Средняя степень | Тяжелая степень |
| Индекс апноэ-гипопноэ / индекс дыхательных расстройств | менее 5 | 5 и более, но менее 15 | 15 и более, но менее 30 | 30 и более |
Данная классификация не просто отражает мнение ряда экспертов, но имеет клиническое обоснование. Полученные в итоге ряда масштабных эпидемиологических исследований данные свидетельствуют о том, что именно после пяти патологических респираторных событий за час сна обычно появляется и постепенно прогрессирует характерная для СОАС клиническая симптоматика, при ИАГ ≥ 15 начинает увеличиваться связанный с апноэ сна риск сердечно-сосудистых и обменных нарушений, а в группе пациентов с ИАГ ≥ 30 значительно возрастает вероятность возникновения тяжёлых сердечно-сосудистых осложнений, в том числе приводящих к смертельному исходу.
Следует подчеркнуть, что между величиной ИАГ и выраженностью субъективной симптоматики существует достаточно слабая корреляционная связь. В ряде случаев пациенты с весьма умеренными расстройствами дыхания во время сна могут описывать характерную клиническую картину СОАС, в то время как некоторые больные со значительно большим числом эпизодов апноэ, напротив, предъявляют минимум жалоб. Кроме того, все данные о взаимосвязи между СОАС и разнообразными сердечно-сосудистыми осложнениями получены на основании оценки величины ИАГ, а связь между субъективной симптоматикой, сердечно-сосудистой заболеваемостью и смертностью не установлена. Следует также иметь в виду, что характерные для СОАС жалобы, и в первую очередь дневная сонливость, неспецифичны и широко распространены в популяции. Поэтому при оценке тяжести СОАС следует в первую очередь ориентироваться на величину ИАГ или ИДР, и только потом – на клинические проявления заболевания (стандарт) [11, 12, 23].
Диагностика СОАС
Существует большое число заболеваний, которые могут сопровождаться жалобами на нарушения сна и разнообразными сопутствующими дневными симптомами, включая дневную сонливость. Изолированная оценка внешних проявлений болезни в ходе непосредственного опроса больного или опосредованно, с помощью разработанных для первичного выявления пациентов с обструктивным апноэ сна специальных опросников, не может быть основанием для окончательной постановки диагноза СОАС (стандарт) [9, 33]. Несмотря на то, что в типичных случаях можно с достаточно высокой вероятностью заподозрить это заболевание на основании имеющихся у пациента симптомов и признаков, на данный момент нет достоверного способа чисто клинической диагностики СОАС, и диагноз обязательно должен быть подтвержден инструментальными методами исследования (стандарт) [11]. Решение о необходимости специализированного обследования и его объеме может основываться на первичном анализе клинической картины заболевания в целом и на результатах некоторых инструментальных методов обследования, например, суточного мониторирования ЭКГ или артериального давления (стандарт) [9].
Существует целый ряд значительно отличающихся друг от друга по своим техническим характеристикам диагностических устройств, позволяющих объективно измерять различные параметры дыхания во время сна и с той или иной точностью выявлять имеющиеся респираторные нарушения. Чаще всего это оборудование подразделяют на четыре типа [10, 34, 35].
Классификация диагностического оборудования, которое потенциально может быть использовано для диагностики дыхательных нарушений во время сна
| Тип | Наименование | Регистрируемые показатели | Характеристика | Решаемые задачи |
| 1 | Стационарная полисомнография под контролем персонала | Объективизация сна, параметров дыхания, сердечной деятельности, сатурации крови кислородом, движений конечностей, положения тела | Проводится в условиях сомнологического центра под постоянным контролем медицинского персонала и с синхронизированной видеозаписью. | Диагностика СОАС у любых больных. Определяется ИАГ или ИДР |
| 2 | Автономная полисомнография | Объективизация сна, параметров дыхания, сердечной деятельности, сатурации крови кислородом, движений конечностей, положения тела | Может проводиться как в сомнологическом центре, так и за его пределами, в том числе амбулаторно. Контроль медицинского персонала во время исследования не проводится, видеозапись может отсутствовать | Диагностика СОАС у большинства больных. Определяется ИАГ или ИДР |
| 3 | Респираторная полиграфия с оценкой дыхательных усилий (кардиореспираторное и респираторное мониторирование) | Параметры дыхания, сердечной деятельности, сатурации крови кислородом, иногда движений конечностей, положения тела | Может проводиться как в сомнологическом центре, так и за его пределами, в том числе амбулаторно. Контроль медицинского персонала во время исследования не проводится, видеозапись обычно отсутствует | Диагностика СОАС у пациентов с высокой претестовой вероятностью. Определяется ИАГ |
| 4 | Респираторная полиграфия без оценки дыхательных усилий и компьютерная пульсоксиметрия | Воздушный назальный поток и сатурация крови кислородом или только сатурация крови кислородом | Обычно применяются за пределами сомнологического центра | Скрининг СОАС. В отдельных случаях позволяют поставить достоверный диагноз. Определяется ИАГ или индекс десатураций |
Наиболее точным методом диагностики СОАС является стационарная полисомнография под контролем персонала (стандарт) [10], которая проводится в условиях сомнологического центра. Полисомнография может проводиться в автономном режиме с использованием портативных устройств и без наблюдения персонала во время исследования, в этом случае она может проводиться как в сомнологическом центре, так и за его пределами, в т.ч. амбулаторно. Полисомнография включает в себя одновременную регистрацию таких параметров как электроэнцефалограмма, электроокулограмма, подбородочная электромиограмма, назальный (при помощи носовых канюль) и ороназальный (при помощи термистора) воздушный поток, торако-абдоминальные дыхательные усилия, электрокардиограмма, сатурация крови кислородом, положение тела, электромиограмма с нижних конечностей. Это единственная на сегодняшний день методика, позволяющая не просто выявить патологические респираторные события, но и соотнести их с истинной продолжительностью и структурой сна. В результате такого исследования мы получаем величину ИАГ или, при регистрации микропробуждений, связанных с дыхательными усилиями, ИДР [8].
Респираторная полиграфия (кардиореспираторное и респираторное мониторирование), проводимая как в стационаре, так и амбулаторно, в первую очередь предназначена для подтверждения диагноза СОАС у пациентов с высокой претестовой вероятностью выраженного (средней или тяжёлой степени) СОАС (стандарт) [10, 31, 34]. Основным недостатком метода является невозможность объективизировать процесс сна. В итоге мы получаем ИАГ, который потенциально может оказаться меньше, чем ИАГ, выявляемый при полисомнографии. У пациентов с очень тяжёлой обструкцией это не приводит к недооценке степени тяжести СОАС и к изменению тактики лечения, но по мере уменьшения выраженности нарушений дыхания вероятность недооценки степени тяжести или даже ложноотрицательного результата возрастает.
Под высокой претестовой вероятностью следует понимать сочетание избыточной дневной сонливости с как минимум двумя из трёх критериев: 1) постоянный громкий храп; 2) окружающие замечают остановки дыхания во сне и/или у пациента бывают пробуждения с одышкой или удушьем; 3) артериальная гипертензия (рекомендация). Кроме того, портативные кардиореспираторные системы также могут достоверно выявлять клинически значимый СОАС и при исходно низкой претестовой вероятности (рекомендация), но при этом не позволяют исключить наличие СОАС, в том числе средней и тяжёлой степени (стандарт) [10, 36].
В нашей стране под кардиореспираторным мониторированием традиционно понимают такой вариант респираторной полиграфии, при котором в числе прочего регистрируется электрокардиограмма. Если оценивается только частота пульса на основании пульсоксиметрии, то говорят о респираторном мониторировании. Применительно к диагностике СОАС эта разница несущественна, а использование такой классификации не обязательно (мнение).
На сегодняшний день различными производителями выпускается широкий модельный ряд кардиореспираторных и респираторных мониторов, которые по формальным критериям могут быть отнесены к устройствам 3 типа. Минимально достаточный набор регистрируемых параметров предполагает оценку назального воздушного потока с помощью носовой канюли, регистрацию дыхательных усилий посредством индуктивной плетизмографии и сатурацию крови кислородом (стандарт) [14, 31]. Использование двух торакоабдоминальных ремней, позволяющих по отдельности оценить дыхательные усилия в области груди и живота, предпочтительно, однако наличие только одного ремня также приемлемо (рекомендация).
Основным препятствием для использования респираторной полиграфии при диагностике СОАС следует считать жалобы пациента на выраженные нарушения инициирования и поддержания сна. Невозможность оценить реальное время сна при сочетании возможного СОАС и инсомнии может привести к существенной недооценке тяжести нарушений дыхания во сне и изначально снижает ценность результатов исследования у этой категории больных (стандарт). Кроме того, на результат кардиореспираторного или респираторного мониторирования может повлиять наличие у пациента коморбидных патологических состояний, сопровождающихся необструктивными нарушениями дыхания во время сна: центральными апноэ, гиповентиляцией и гипоксемией (стандарт) [10].
Респираторные мониторы с двумя каналами регистрации данных (воздушный поток и сатурация) уступают по информативности устройствам 3 типа. Однако на практике нередко складывается ситуация, когда другие инструментальные методы диагностики СОАС недоступны. В тех случаях, когда претестовая вероятность выраженного СОАС высока и отсутствуют тяжелые коморбидные состояния, респираторное мониторирование без оценки дыхательных усилий можно рассматривать в качестве приемлемой и достоверной диагностической методики наравне с устройствами 3 типа (мнение).
Компьютерная мониторинговая пульсоксиметрия позволяет выявлять связанные с СОАС повторяющиеся десатурации, однако не обладает достаточной чувствительностью для диагностики СОАС, не фиксирует дыхательные события как основной клинический признак СОАС и не позволяет определять степень тяжести СОАС (за исключением тяжёлых случаев). Этот метод может быть использован для инструментального скрининга, но не рекомендуются для рутинной диагностики СОАС (стандарт) [27, 36].
Анализ результатов, полученных с помощью любого из существующих диагностических методов, должен в обязательном порядке проводить специалист, имеющий достаточную квалификацию в области респираторной медицины сна (стандарт). Использование медицинских заключений, основывающихся только на автоматической компьютерной расшифровке результатов исследования, неприемлемо (стандарт) [8, 10, 27].
Широкая распространенность в популяции обструктивных нарушений дыхания во время сна и отсутствие реальной возможности провести углубленное обследование всем потенциально нуждающимся в этом больным обуславливает необходимость разработки оптимальных принципов диагностики СОАС. Одним из них может быть широкое использование более простых и доступных диагностических методов. На практике этот подход обозначается как поэтапное выявление СОАС. Данная концепция ступенчатой диагностики предполагает, что на первом этапе лечащий врач оценивает клиническую картину заболевания и имеющийся риск СОАС при помощи стандартного осмотра, сбора анамнеза и опросников. Дополнительным скрининговым методом может быть компьютерная мониторинговая пульсоксиметрия. Затем пациентам с высокой претестовой вероятностью выраженного СОАС и минимальным числом факторов, способствующим как ложноположительным, так и ложноотрицательным результатам, проводится кардиореспираторное или респираторное мониторирование. Если выявляется выраженная степень СОАС и предполагается проведение СИПАП-терапии, на этом диагностика может быть закончена. При отсутствии высокой претестовой вероятности, наличии факторов, препятствующих проведению кардиореспираторного и респираторного мониторирования, а также в тех случаях, когда необходимо уточнение степени тяжести СОАС и рассматриваются варианты лечения, отличные от СИПАП-терапии, пациента следует направить на полисомнографию (рекомендация). Это не означает, что полисомнографию нельзя использовать в качестве диагностической процедуры первой линии для диагностики СОАС у всех пациентов в тех случаях, когда это возможно.
Лечение СОАС
Целью лечения СОАС являются нормализация индекса апноэ-гипопноэ, устранение храпа, избыточной дневной сонливости, гипоксемии во сне и восстановление нормальной структуры сна (стандарт) [21, 23].
Перед началом лечения пациент должен пройти адекватное обследование для подтверждения диагноза и уточнения степени тяжести СОАС, так как тяжесть заболевания в значительной степени определяет выбор дальнейшей тактики. Начало любого лечения только на основании клинических признаков недопустимо (стандарт). В обязательном и интенсивном лечении нуждаются пациенты с тяжелой степенью СОАС (стандарт), при лёгкой и средней степени тяжести заболевания решение о необходимости активной терапии и её объёме принимается индивидуально (рекомендация). Важным при этом является предупреждение прогрессирования СОАС, включая меры по устранению постоянного громкого храпа и избыточной массы тела (рекомендация) [23, 37].
Своевременное, начатое по показаниям и правильно проводимое лечение СОАС приводит к уменьшению или устранению дневной сонливости, улучшению качества жизни, а также к достоверному снижению риска сердечно-сосудистой и общей заболеваемости и смертности (стандарт) [11,12]. Адекватное лечение СОАС должно быть обязательной составляющей терапии таких ассоциированных с апноэ сна патологических состояний, как метаболический синдром, ожирение, артериальная гипертония, нарушения сердечного ритма и проводимости, сахарный диабет 2 типа (стандарт) [23].
На сегодняшний день существуют следующие основные подходы к лечению СОАС: снижение веса при ожирении, неинвазивная вентиляция постоянным положительным давлением воздушного потока во время сна (СИПАП-терапия) с различными модификациями, внутриротовые устройства и хирургическая коррекция обструкции верхних дыхательных путей, каждый из которых имеет свою область применения и ограничения (стандарт) [11, 23]. Позиционная терапия (методы, устраняющие сон на спине), может быть использована у пациентов с выраженной позиционной зависимостью (рекомендация) [26, 38]. Метод электростимуляции подъязычного нерва может быть эффективным при различной степени тяжести СОАС, особенно при ведущей роли снижения тонуса мышц глотки в патогенезе СОАС (рекомендация) [39], но остаётся дорогостоящим и недоступным в Российской Федерации. Другие методы лечения в настоящее время не могут рассматриваться как эффективные при СОАС.
Снижение веса
Одним из основных факторов, приводящих к возникновению СОАС, является ожирение, поэтому у всех больных с избыточной массой тела следует добиваться снижения веса. Одного лишь значительного похудения бывает достаточно для устранения или существенного уменьшения нарушений дыхания во время сна (стандарт) [40]. Несмотря на то, что не во всех случаях снижение веса приводит к достаточному уменьшению степени тяжести СОАС, постепенная контролируемая нормализация массы тела положительно сказывается на состоянии здоровья в целом.
Консервативные мероприятия, направленные на снижение веса, особенно при морбидном ожирении, часто оказываются недостаточно эффективными. Хирургическая коррекция ожирения (бариатрическая хирургия) обычно дает выраженные результаты по снижению веса. Целесообразность использования бариатрической хирургии в качестве метода лечения СОАС представляется достаточно спорной, учитывая высокий риск различных осложнений при любом хирургическом вмешательстве у этой категории пациентов. Бариатрическая хирургия является методом выбора при лечении резистентного к консервативному лечению морбидного ожирения, а не способом коррекции СОАС. В то же время наличие СОАС необходимо обязательно учитывать при принятии решения о проведении бариатрического хирургического вмешательства. У пациентов с выраженной степенью СОАС проведение такого вмешательства требует обязательного использования СИПАП- или БИПАП-терапии в пред- и послеоперационном периоде (стандарт) [37].
Неинвазивная вентиляция постоянным положительным давлением воздушного потока во время сна (СИПАП-терапия и её модификации)
СИПАП-терапия создает пневматический каркас, предупреждающий смыкание верхних дыхательных путей во время сна. СИПАП-терапия является наиболее эффективным и безопасным методом лечения СОАС средней и тяжёлой степени (стандарт); рутинное использование СИПАП-терапии у пациентов с легким СОАС не рекомендуется (рекомендация) [11, 17, 22, 23].
Аппараты, обеспечивающие вентиляционную поддержку двумя или тремя уровнями положительного давления (БиПАП- и ТриПАП-терапия) могут оказаться необходимыми при плохой переносимости высокого уровня положительного давления воздушного потока, а также при сочетании СОАС с синдромами альвеолярной гиповентиляции/гипоксемии во сне (при выраженном ожирении, хронической обструктивной болезни лёгких, нервномышечных заболеваниях, патологии грудной клетки и др.) (стандарт) [17].
Адаптивная сервовентиляция (АСВ) может использоваться для лечения сочетания СОАС с синдромами центрального апноэ сна (рекомендация) [41]. АСВ в настоящее время не рекомендуется применять у пациентов с хронической сердечной недостаточностью и сниженной фракцией выброса левого желудочка (
Приложение 1. Автоматическая титрация параметров СИПАП-терапии