Что принимать при кровопотере
Стратегия заместительной терапии острой кровопотери. Часть I
Основные принципы коррекции постгеморрагических нарушений гомеостаза.
Заместительной терапии острой кровопотери, возможностях и различных методиках ее коррекции посвящено огромное число работ во всех областях клинической медицины. Само по себе это свидетельствует как о крайней актуальности проблемы, так и об отсутствии единого мнения о путях её решения. То, что совсем недавно принималось за аксиому, на современном этапе развития медицины стало не только ставиться под сомнение, но и порой полностью отвергаться. К примеру, концепция замещения по принципу «капля за каплю» и переливание цельной крови сегодня полностью оставлены. И это притом, что в литературе прошлых лет приводятся десятки и сотни примеров о почти фантастических по своей целебной силе эффектах переливания цельной крови и массивных гемотрансфузий. Эволюция биотехнологий и достижения фарминдустрии сегодня позволяют всё чаще говорить об ограничении трансфузии компонентов крови, порой даже в случаях массивной кровопотери. Однако, возможности использования последних достижений гемотрансфузиологии, к сожалению, ограничены в стационарах неотложной хирургии, хотя именно в них сосредотачивается основная масса пациентов с кровотечениями различной этиологии.
Гипоксия при кровотечении носит как циркуляторный, так и гемический (анемический) характер. Именно двойственность патогенеза нарушений кислородного режима организма при кровотечении обуславливает как тяжелые патофизиологические сдвиги, так и сложность их патогенетической коррекции. Циркуляторная гипоксия, связанная с падением сердечного выброса приводит к снижению величины рО2 в клетках, включению анаэробного пути метаболизма и развитию ацидоза. Особый практический интерес представляет наблюдающаяся с течением времени трансформация нарушений кислородного режима в постгеморрагическом периоде. Так, выходящая на первый план в период продолжающегося кровотечения циркуляторная гипоксия после остановки кровотечения и компенсации макроциркуляции постепенно сменяется на гемическую гипоксию в результате аутогемодилюции, либо вследствие интенсивной инфузионной терапии. В последние годы особое значение уделяется так называемой постинфузионной гемической гипоксии, определена её роль в нарушениях кислородного режима организма и тяжелые патофизиологические последствия. Оптимальным уровнем гемодилюции на фоне введения инфузионных сред большинством автором признается уровень гематокрита не ниже 30%. Именно при этом уровне гемодилюции наблюдается выраженное улучшение реологических свойств крови, и, что самое главное, происходит повышение сердечного выброса без увеличения силы сердечных сокращений и потребности миокарда в кислороде, а лишь за счет улучшения реологических свойств и снижения общего периферического сосудистого сопротивления. Однако, принятая концепция лечения острой кровопотери по принципу «сначала восполняется объем циркулирующей крови, а затем ее качество» порой приводит к выраженной постинфузионной гемодилюции (гематокрит
Эта статья.
. про отделения
Читайте также
Ограничения в связи с профилактикой распространения коронавирусной инфекции COVID-19
Госпитализация (круглосуточно)
8 (499) 394-67-57
Скорая помощь (круглосуточно)
8 (495) 620-84-04
8 (499) 390-80-84
Стратегия заместительной терапии острой кровопотери. Часть II
Малообъемная заместительная терапия.
При любом виде массивной кровопотери важную роль играет качество инфузионной терапии на догоспитальном этапе. Kawersky et al. (1990) при анализе 6855 клинических случаев у пациентов с различной травмой показали невозможность инфузии необходимого количества плазмозаменителей на догоспитальном этапе. Имеются и другие работы, указывающие, что одной из главных причин летальности больных при масштабных катастрофах и военных действиях является неадекватность инфузионной терапии на догоспитальном этапе в связи с невозможностью инфузии больших объемом плазмозаменителей одновременно у большого числа пострадавших. В соответствии с этим начались поиски нового инфузионного средства, позволяющего в условиях острой кровопотери при относительно небольшом объеме инфузии приводить к выраженному и, одновременно, стойкому гемодинамическому эффекту. Опубликовано большое количество работ по замещению массивной кровопотери в эксперименте у животных с помощью 7, 5% раствора натрия хлорида. Доказано, что гипертонический раствор натрия хлорида, введенный в дозе 4 мл/кг у животных, или в объеме равном 10% от объема потерянной крови способен резко увеличить ОЦК, повысить сердечный выброс, улучшить центральную и периферическую гемодинамику, что сопровождалось высоким процентом выживаемости экспериментальных животных.
Обсуждая «малообъемную заместительную терапию» как частный вид инфузионной терапии, следует обратить внимание на целесообразность и необходимость массивной инфузионной терапии на догоспитальном этапе. Различными авторами указывается, что попытки «чрезмерно активного» восстановления объема циркулирующей крови при неостановленном кровотечении чреваты его усилением и сопровождаются меньшим процентом выживамости. N. Bickell et al. (1994) при анализе 598 клинических случаев огнестрельных ранений грудной клетки с продолжающимся кровотечением приводит данные о достоверно более высоком уровне летальности у той категории больных, которым на догоспитальном этапе проводилась массивная объемная инфузионная терапия. Таким образом, введение больших количеств жидкости при неконтролируемом кровотечении ведет к ухудшению прогноза. Искусство врача заключается в способности удержаться от массивных инфузий в период неостановленного кровотечения и возможности «балансировать на грани» переносимой гипотонии. Всё вышеуказанное как нельзя лучше относится к кровотечениям из верхних отделов желудочно-кишечного тракта, когда часто до момента проведения экстренной эзофагогастродуоденоскопии трудно определить характер язвенного кровотечения: состоявшееся или продолжающееся.
Коррекция острого постгеморрагического ДВС-синдрома.
Критериями диагностики гиперкоагуляционного синдрома являются: 1) лабораторные данные (укорочение активированного частичного тромбопластинового времени (АЧТВ), активированного времени рекальцификации (АВР), удлинение фибринолиза (увеличение времени лизиса эулобулинового сгустка), нормальный уровень фибриногена крови, отрицательный этаноловый тест) и 2) клинические проявления (отсутствие признаков тромбозов, кровь при пункции вены быстро тромбирует иглу; в пробирке сгусток образуется, но рыхлый).
К основным признакам гиперкоагуляционной фазы синдрома ДВС относятся: 1) лабораторные данные (укорочение АЧТВ и АВР, тромбоцитопения, гипофибриногенемия, положительный этаноловый тест, повышение уровня фибрин-мономерных комплексов, увеличение времени лизиса эуглобулинового сгустка) и 2) клинические проявления (признаки тромбозов, явления полиорганной, в первую очередь, дыхательной недостаточности, олигоурия; сгусток в пробирке образуется, но нестойкий).
Гипокоагуляционная фаза синдрома ДВС может быть верифицирована при наличии: 1) лабораторных признаков потребления факторов свертывания ( удлинение АЧТВ, АВР, тромбоцитопения, гипо- и афибриногенемия, резкое повышение уровня фибрин-мономерных комплексов, положительный этаноловый тест), ускорение фибринолиза (укорочение времени лизиса эуглобулинового сгустка) и 2) клинических проявлений: диффузно геморрагический диатез (кровоточивость гематомно-петехиального типа), полиорганная недостаточность; сгусток в пробирке не образуется.
Лечение ДВС-синдрома и его последствий – это, прежде всего, трансфузия больших доз свежезамороженной плазмы (СЗП) из расчета 15-20 мл на 1 кг массы тела. Нередко возникает потребность в трансфузии нескольких литров свежезамороженной плазмы. Трансфузией СЗП достигается: 1) коррекция гемостаза возмещением компонентов, поддерживающих антитромботический потенциал крови (антитромбина III, плазминогена, протеина С, физиологических антиагрегантов), 2) восстановление антипротеазной активности плазмы. Оптимальным способом применения СЗП после её согревания является струйное введение в первоначальной дозе 600-800 мл под прикрытием гепарина: в начале каждой инфузии вводят 2500-5000 ЕД гепарина с целью активации вводимого с плазмой антитромбина III и предупреждения её свертывания циркулирующим тромбином. По мнению З. С. Баркагана, G. Wollf, медленные капельные вливания плазмы малоэффективны. Рекомендуется использование в комплексе терапии ДВС-синдрома, особенно гипокоагуляционной его фазы, препаратов с антипротеазной активностью (гордокс). При развитии ДВС-синдрома необходимо в динамике несколько раз в сутки проводить лабораторный анализ основных параметров коагулограммы с целью коррекции терапии.
Интересно мнение А. И. Воробьева относительно возможности и целесообразности при наличии клинико-лабораторных признаков ДВС-синдрома трансфузии донорских эритроцитов: «Введение донорских эритроцитов до купирования ДВС-синдрома крайне нежелательно, так как введенные эритроциты лишь усиливают диссеминированное микротромбирование, ещё более замедляя кровоток, ухудшают оксигенацию тканей. В итоге, введение донорских эритроцитов, по сути, лишь ещё более утяжеляет течение ДВС синдрома». В этой связи становится понятной ситуация, описанная С. М. Бова в его классической монографии «Профузные язвенные кровотечения» (1967): «…замечено, что возобновляющееся желудочное кровотечение после трансфузии крови нередко бывает массивным и, следовательно, более опасным». Именно развитие ДВС-синдрома на фоне рецидива язвенного кровотечения становится фатальным, что подтверждается высоким уровнем летальности, достигающим 70%.
Исследования, проведенные в нашей клинике, позволили выявить нарушение системы гемокоагуляции у 89% больных, впоследствии подвергнутых оперативному лечению по поводу острой гастродуоденальной язвенной геморрагии, при этом у 71, 4% пациентов показатели системы гемокоагуляции соответствовали лабораторным признакам гиперкоагуляционного синдрома. Практически у каждого пятого пациента с III степенью кровопотери выявлялись признаки синдрома ДВС, в частности гиперкоагуляционной его фазы. У всех пациентов, поступивших в больницу с клинической картиной геморрагического шока, выявлены клинико-лабораторные признаки гиперкоагуляционной фазы ДВС-синдрома.
Особый интерес представляют изменения параметров гемокоагуляции при рецидиве язвенной геморрагии. Все случаи рецидива кровотечения отмечены на фоне имевших место нарушений системы гемокоагуляции при поступлении. Так, в 53, 6% случаях рецидив ОГДЯК отмечен при лабораторных признаках гиперкоагуляционного синдрома на фоне III степени кровопотери. У этих больных возникновение рецидивного язвенного кровотечения сопровождалось прогрессирующими нарушениями в системе гемокоагуляции с развитием клинико-лабораторных признаков гиперкоагуляционной фазы ДВС-синдрома. В 46, 4% случаев развитие рецидива ОГДЯК отмечено на фоне имевшегося исходно синдрома ДВС, в частности его гиперкоагуляционной фазы. Рецидивная геморрагия на фоне имевшегося синдрома ДВС характеризуется катастрофическими патофизиологическими нарушениями системы гемостаза, в первую очередь, развитием гипокоагуляционной фазы синдрома ДВС (коагулопатии потребления). Возникновение рецидивного язвенного кровотечения на фоне имевшегося исходно синдрома ДВС (гиперкоагуляционной фазы) с трансформацией в коагулопатию потребления привело к резкому увеличению числа летальных исходов у больных в послеоперационном периоде. Таким образом, развитие рецидива ОГДЯК на фоне имеющегося исходно синдрома ДВС приводит к увеличению уровня послеоперационной летальности в несколько раз по сравнению уровнем соответствующей летальности при рецидиве на фоне гиперкоагуляционного синдрома. Данный факт позволяет рассматривать синдром ДВС в качестве одного из важнейших факторов развития неблагоприятных исходов при ОГДЯК, а единственно возможный на сегодняшний день метод его коррекции – трансфузию СЗП в адекватных дозах – одним из важнейших компонентов заместительной терапии.
Стратегия заместительной терапии острой кровопотери.
Таблица 1. Стратегия заместительной терапии острой кровопотери.
Степень
кровопотери
Объем инфузий по отношению к дефициту ОЦК
Что такое кровотечение желудочно-кишечное? Причины возникновения, диагностику и методы лечения разберем в статье доктора Нижегородцева А. С., хирурга со стажем в 16 лет.
Определение болезни. Причины заболевания
Желудочно-кишечное кровотечение — это жизнеугрожающее состояние, при котором кровь истекает в просвет пищевода, желудка или кишечника. Его основная опасность заключается в том, что на ранних стадиях или при небольших объёмах кровопотери пациент может вовсе не испытывать никаких симптомов. Это связано с отсутствием болевых рецепторов на слизистой оболочке органов пищеварительного тракта. Так как основное предназначение этих органов — перерабатывать поступающую еду, кровь проходит через пищеварительный тракт так же, как и жидкая пища.
При повторных или продолжающихся кровотечениях, а также при нарастании объёма кровопотери у человека появляются видимые характерные симптомы : рвота кровью или кровянистые выделения из заднего прохода. Так как при этом кровь покидает кровеносное русло, в организме быстро или постепенно нарушаются обменные процессы, больной слабеет, его кожа становится бледной, вырабатывается липкий холодный пот, нарушается сознание. В итоге пациент попадает в больницу (чаще в карете скорой помощи), но шансы на излечение в таком шоковом для организма состоянии на фоне массивной кровопотери порой стремительно «тают» даже в условиях специализированного стационара, не говоря уже о случаях, когда своевременно оказать квалифицированную медпомощь просто невозможно.
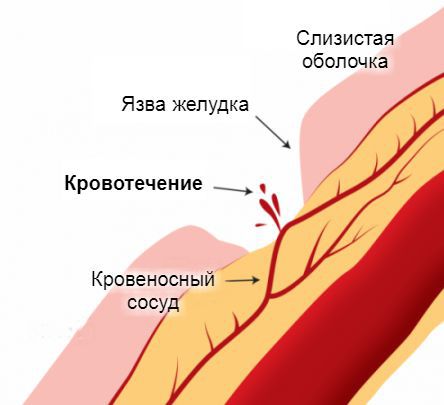
Источник желудочно-кишечного кровотечения — эрозированные кровеносные сосуды, прилегающие к стенкам пищевода, желудка или кишечника. Эрозия сосудов связана с появлением дефектов на поверхности слизистой оболочки этих органов. Чаще всего они бывают бессимптомными и возникают под действием болезнетворных агентов. Постепенно эти дефекты достигают глубоких слоёв, «разъедая» стенки пролегающих к ним кровеносных сосудов. Примерно по такому же принципу в стенки сосудов прорастают раковые опухоли на поздних стадиях развития. Достигая определённых размеров, они начинают разрушаться сами, нарушая при этом целостность сосудистой стенки.
Симптомы желудочно-кишечного кровотечения
Являясь осложнением других болезней, желудочно-кишечное кровотечение может возникнуть на фоне жалоб, свойственных этим заболеваниям. Например, при кровотечении на фоне язвенного колита или язвы желудка пациента будут беспокоить боли в животе. Но в случае неинтенсивного кровотечения или непродолжительных подкравливаний какие-либо проявления могут отсутствовать. Такое возможно при бессимптомном течении язвы или рака желудка и двенадцатиперстной кишки. Порой кровотечение становится первым признаком уже развившейся болезни.
Заподозрить это грозное состояние на начальных стадиях может только опытный внимательный доктор, но для этого к нему нужно своевременно обратиться. Поэтому при болях в животе и ухудшении общего самочувствия рекомендуется не заниматься самолечением, а показаться врачу.
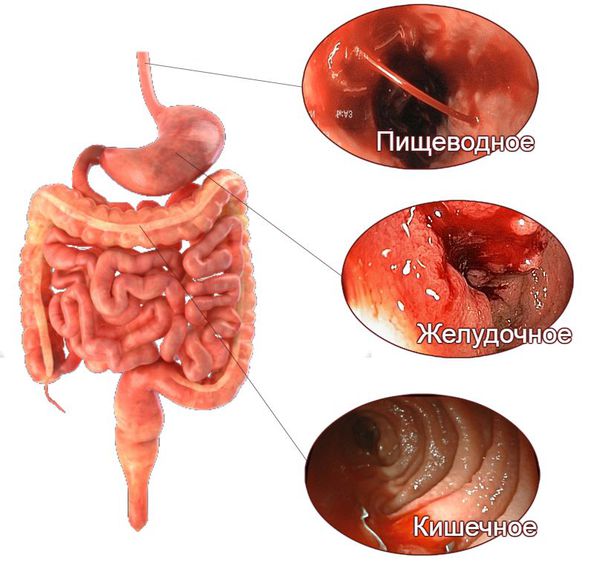
Признаки желудочно-кишечного кровотечения группируют в зависимости от того, из какого отдела они происходят — верхнего или нижнего.
При кровотечениях из верхнего отдела (пищевода, желудка и двенадцатиперстной кишки) на первое место выходят следующие симптомы:
Поражению нижних отделов желудочно-кишечного тракта, помимо того же чёрного стула и мелены, в большей степени свойственны следующие симптомы:
Кроме указанных симптомов при кровотечении наблюдаются общие признаки, связанные с кровопотерей. Кровь в кровеносном русле становится более густой, хуже переносит питательные вещества и кислород, что вызывает:
Патогенез желудочно-кишечного кровотечения
На 4-5 день после кровотечения костный мозг начинает активно восполнять недостающее количество потерянных элементов крови, в частности эритроциты и тромбоциты. Если кровотечение больше не возникало, уровень эритроцитов нормализуется через 2-3 недели.
На самочувствие пациента и клиническую картину желудочно-кишечного кровотечения влияют объём и скорость кровопотери. От них зависит, насколько полноценно и быстро механизмы компенсации и приспособления организма восстановят объём циркулирующей крови.
В случае самостоятельной остановки кровотечения и потери не больше 10 % от исходного объёма крови состояние организма, как правило, легко стабилизируется за счёт вышеописанных процессов.
Классификация и стадии развития желудочно-кишечного кровотечения
Классифицируется желудочно-кишечное кровотечение по различным признакам.
По локализации выделяют:
По клиническому течению различают:
По объёму оно может быть:
По характеру выделяют:
По этиологии (причине возникновения) оно может быть язвенным и неязвенным, по частоте — первичным и рецидивным (повторным).
При кровопотере лёгкой степени тяжести больной может не обратить внимания на возможную лёгкую тошноту, сухость во рту, слабость и познабливание, пока у него не появится рвота кровью. Также при лёгком кровотечении может возникнуть чёрный дегтеобразный стул.
Осложнения желудочно-кишечного кровотечения
Желудочно-кишечное кровотечение может привести к следующим последствиям:
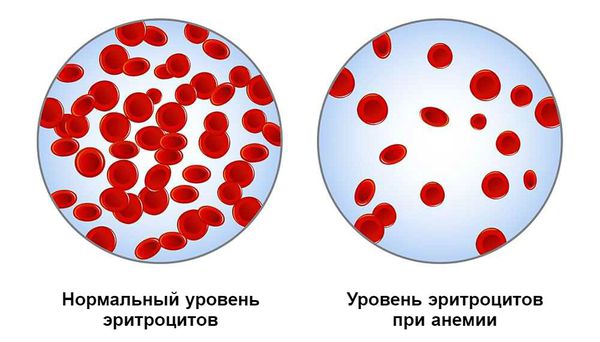
Постгеморрагическая анемия — это состояние организма после кровотечения, при котором снижается уровень гемоглобина в крови.
Медленно развивающаяся анемия формируется на фоне хронического или рецидивирующего небольшого кровотечения. Её проявления менее выражены, так как организм частично успевает компенсировать состояние.
В случае массивной и быстрой кровопотери возникновение анемии сопровождается развитием геморрагического шока с высокой вероятностью летального исхода.
Геморрагический шок — это смертельно опасное состояние, вызванное быстрым снижением объёма циркулирующей крови больше чем на 15-20 %. При такой кровопотере резко нарушается снабжение тканей кислородом и энергетическими продуктами, сбивается адекватный тканевой обмен и нарастает интоксикация.
Несмотря на мощные компенсаторные возможности организма и современные медицинские технологии, смертность от геморрагического шока остаётся актуальной проблемой. Даже среди тех пациентов, которым удаётся пережить состояние геморрагического шока, уровень смертности достаточно высокий.
Геморрагический шок переносится по-разному: кто-то жалуется только на усталость, а кто-то поступает в медучреждение на машине скорой помощи без сознания. Всё зависит от состояния организма и возраста пациента. Очень молодые и очень пожилые люди более склонны к ранней декомпенсации после большой потери крови.
Общие признаки геморрагического шока:
Осложнением геморрагического шока является полиорганная недостаточность, которая может стать причиной смерти. Она развивается в 30-70 % случаев.
Острая почечная недостаточность, возникшая на фоне острого нарушения кровоснабжения, приводит к глубоким нарушениям выделительной функции почек. Её развитие проходит четыре фазы:
Диагностика желудочно-кишечного кровотечения
Обследование пациента с подозрением на желудочно-кишечное кровотечение проводится хирургом. Он тщательно выясняет историю заболевания, оценивает характер рвотных масс и испражнений, очень осторожно ощупывает живот, чтобы не усилить кровотечение. Для определения следов крови и возможной причины кровопотери выполняет пальцевое исследование прямой кишки.
Чтобы приблизительно оценить объём кровопотери при первом обращении больного к врачу, доктор измеряет частоту сердечных сокращений и артериальное давление, оценивает окрас кожного покрова:
Для оценки тяжести процесса кровь анализируется на предмет количества эритроцитов, гемоглобина и тромбоцитов, определяется её свёртывающая способность, уровень креатинина, мочевины и печёночных ферментов. Также важно провести исследование кала на скрытую кровь. Положительный результат будет сохраняться в течение двух недель после одного кровотечения, а чёрный дёгтеобразный стул — в течение пяти суток.
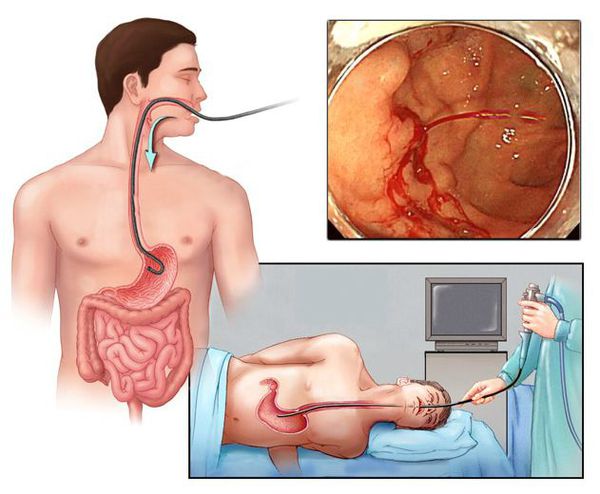
Наиболее ценным и точным методом диагностики при подозрении на желудочно-кишечное кровотечение является эндоскопия. С её помощью врач может не только обнаружить источник кровопотери, но и остановить кровотечение, тем самым избавив больного от сложных и опасных хирургических операций и в значительной мере улучшив прогноз на выздоровление.
Лечение желудочно-кишечного кровотечения
Пациента с подозрением на желудочно-кишечное кровотечение необходимо экстренно госпитализировать в хирургическое отделение. Там ему окажут квалифицированную помощь:
Особенно активным должно быть лечение в случае острого кровотечения, сопровождающегося кровавой рвотой и меленой. Его следует проводить до полной стабилизации клинических, эндоскопических и гематологических показателей.
Существует два направления в терапии желудочно-кишечных кровотечений: консервативное и хирургическое. Выбор направления и метода лечения зависит от локализации кровотечения, его интенсивности и причины возникновения.
Консервативная тактика возможна в двух случаях:
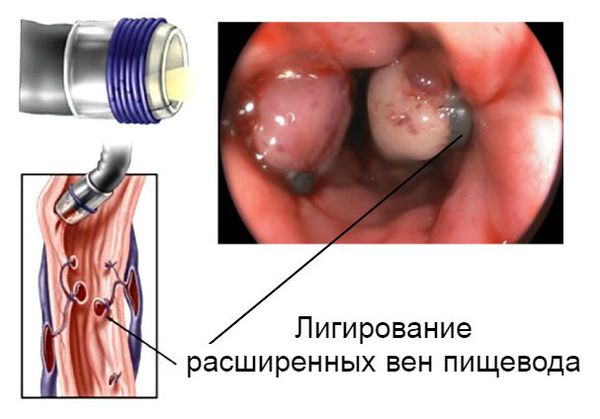
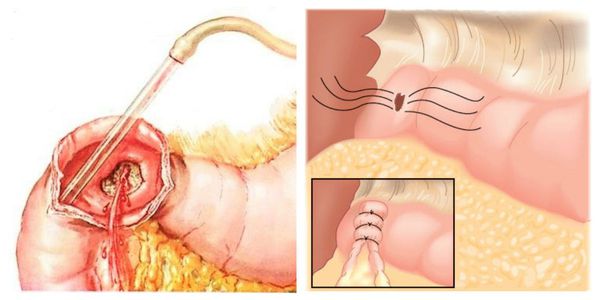
Кровотечение, которое возникло на фоне варикозно расширенных вен пищевода, можно остановить эндоскопически, т. е. не прибегая к открытой операции. Для этого выполняется лигирование (перевязка) или склерозирование (склеивание) изменённых сосудов. Метод склерозирования сегодня используется редко. В некоторых случаях кровотечения из желудка или кишечника можно остановить с помощью электрокоагуляции (прижигания током) или обкалывания кровоточащих сосудов.
Большинство кровотечений, связанных с язвенной болезнью, внезапно и самостоятельно прекращаются. При этом в 20 % случаев оно со временем возобновляется, в связи с чем больному может потребоваться оперативное лечение.
Хирургическая тактика требуется тогда, когда консервативные методы лечения оказались малоэффективными или вовсе не улучшили состояние больного. Заключается она в остановке кровотечения путём выполнения различных операций:
Прогноз. Профилактика
Основой профилактики такого грозного осложнения, как желудочно-кишечное кровотечение, является своевременное лечение причинных заболеваний. Для этого Всемирная организация здравоохранения разработала определённые рекомендации:
1. Чтобы своевременно диагностировать заболевания в верхних отделах пищеварительного тракта, рекомендуется, начиная с 40-50 лет, каждый год обращаться к терапевту или гастроэнтерологу для профилактического осмотра. Также один раз в два года нужно делать гастроскопию (ЭГДС) с определением кислотности желудочного сока, выполнением биопсии для анализа на H. Pylori и гистологическим исследованием подозрительных участков. Эти мероприятия позволят вовремя выявить гастрит, дуоденит и инфекцию H. Pylori, избежать развития язвенной болезни и онкологии.
2. Для своевременной диагностики заболеваний в нижних отделах пищеварительного тракта рекомендуется, помимо вышеуказанных процедур, 1 раз в пять лет выполнять колоноскопию с уточняющей биопсией подозрительных участков, начиная с 45 лет. Это позволит вовремя пролечить заболевания кишечника и избежать развития желудочно-кишечного кровотечения.