фиброзный эпулис код по мкб
Другие изменения десны и беззубого альвеолярного края (K06)
Гигантоклеточная периферическая гранулема
Пиогенная гранулема десны
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
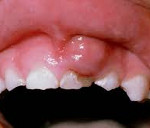
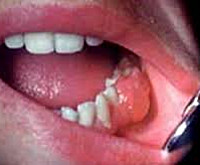
Эпулис
Эпулис – это опухолеподобное образование продуктивного характера, возникающее вследствие воздействия местных раздражающих факторов. При эпулисе на десне образуется безболезненное выпячивание мягкоэластической или плотной консистенции. Слизистая над выпячиванием бледная, красная или синюшная. Диагностика эпулиса сводится к сбору жалоб, клиническому осмотру, рентгенографии и гистологическому исследованию материала, полученного в ходе оперативного вмешательства. Лечение эпулиса включает в себя устранение травмирующих факторов, динамическое наблюдение. При гигантоклеточной периферической опухоли показано иссечение эпулиса в пределах здоровых тканей.
МКБ-10
Общие сведения
Эпулис – мягкотканое доброкачественное образование полости рта, исходящее из тканей периодонта. Чаще локализуется в области резцов, клыков и малых коренных зубов верхней челюсти, реже новообразование выявляют на нижней челюсти со щечной стороны альвеолярного отростка. Фиброматозный эпулис одинаково часто встречается у мужчин и у женщин. Ангиоматозную форму диагностируют преимущественно у детей. Основную группу пациентов с гигантоклеточным периферическим эпулисом составляют женщины до 30 лет.
В детской стоматологии опухолеподобное образование чаще всего обнаруживается в период сменного прикуса. У детей при этом наблюдается ретенция постоянных зубов, дивергенция корней. Источником эпулиса является периодонт, поэтому на беззубой челюсти опухоль развивается крайне редко. Зафиксированы единичные случаи возникновения эпулиса у новорожденных.
Причины эпулиса
Эпулис возникает в результате воздействия местных раздражающих факторов. Травмирование десневого края разрушенными стенками зубов, неотполированным базисом протеза, металлическими кламмерами, выступающими элементами или ребристыми краями ортодонтических конструкций приводит к развитию хронического воспалительного процесса продуктивного характера. Предрасполагающими факторами, способствующими возникновению опухолеподобного новообразования, являются патологии окклюзии, сужение зубных рядов, скученность зубов, а также нарушения гормонального фона.
Классификация
По гистологическому строению в стоматологии различают 3 формы эпулиса:
Симптомы эпулиса
При фиброматозном эпулисе на десне возникает безболезненное разрастание. При осмотре новообразование округлой, реже неправильной формы на широкой ножке. Поверхность фиброматозного эпулиса гладкая. При пальпаторном исследовании опухоль плотной консистенции, сверху покрыта белесоватой слизистой.
Ангиоматозный эпулис – новообразование красного цвета, мягко-эластичной консистенции, с мелкобугристым строением, развивающееся в пришеечной зоне зубов. Кровоточит даже при незначительном повреждении. Нередко на поверхности ангиоматозного эпулиса выявляют отпечатки зубов-антагонистов.
Гигантоклеточный эпулис локализуется на альвеолярном отростке челюсти, растет медленно. При достижении больших размеров у пациентов могут возникнуть жалобы на ухудшение жевания, нарушения глотания. Зубы, находящиеся в зоне роста новообразования, смещаются, становятся подвижными. При осмотре гигантоклеточная периферическая опухоль мягкой или плотной консистенции, с бугристой поверхностью, сверху покрыта синюшной слизистой (иногда с признаками изъязвлений). Открывание рта у пациентов свободное, осуществляется в полном объеме. Регионарные лимфоузлы не пальпируются. Общее состояние не нарушено.
Диагностика
Постановка диагноза эпулис базируется на основании собранных жалоб, данных анамнеза, результатов клинического и гистологического исследований. В ходе физикального обследования врач-стоматолог выявляет на десне разрастание округлой или неправильной формы на широкой ножке. В зависимости от строения поверхность эпулиса может быть гладкой или складчатой, мягко- или плотноэластической консистенции, бледно-розового, красного или синюшного оттенка. Растет эпулис медленно.
При гигантоклеточной форме опухоль достигает больших размеров, смещая зубы, граничащие и находящиеся в зоне роста новообразования. В результате этого интактные зубы становятся подвижными. При осмотре зубных рядов в большинстве случаев удается выявить причину эпулиса – разрушенный зуб, несостоятельную реставрацию, острый край коронки. Объективные исследования:
Лечение эпулиса
Первоочередной задачей при выявлении эпулиса является устранение местных раздражающих факторов, а именно – удаление зубных отложений, лечение кариеса и его осложнений, рациональное протезирование, изоляция выступающих элементов ортодонтических конструкций. При ангиоматозной и фиброматозной формах показано динамическое наблюдение, так как после санации полости рта и устранения причинного фактора возможно уменьшение эпулиса в размерах вплоть до его полного исчезновения.
При гигантоклеточной периферической опухоли проводят иссечение новообразования в пределах здоровых тканей вместе с надкостницей. Тактика относительно зубов, находящихся в зоне роста эпулиса, зависит от данных физикального осмотра и результатов рентгенографии. При значительной деструкции кости межальвеолярных перегородок, высокой степени подвижности зубы подлежат удалению.
Прогноз и профилактика
Если причинный фактор, вызвавший появление новообразования, не будет своевременно выявлен и устранен, вероятность рецидива очень высока даже после хирургического иссечения опухоли. При комплексной диагностике и квалифицированном лечении прогноз благоприятный. Профилактика заключается в предупреждении травматизации десен, грамотном зубопротезировании, тщательной припасовке ортодонтических аппаратов, регулярном стоматологическом обследовании.
Гингивит
Общая информация
Краткое описание
Название протокола: Гингивит
Гингивит – воспаление десны, обусловленное неблагоприятным воздействием местных и общих факторов и протекающее без нарушения целостности зубодесневого соединения 2.
Код протокола:
Код (коды) по МКБ-10:
К05. Гингивит и болезни пародонта
К05.0 Острый гингивит
К05.1 Хронический гингивит
Сокращения, используемые в протоколе:
РМА-папиллярно-маргинально-альвеолярный индекс
Дата разработки/ пересмотра протокола:2015год
Категория пациентов: взрослые.
Пользователи протокола:врач-стоматолог терапевт, эндокринолог,гематолог.
Оценка на степень доказательности приводимых рекомендаций.
Таблица – 1. Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с не высоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация:
Классификация болезней пародонта, утвержденнаяна ХVI ПленумеВсесоюзного научного общества стоматологов в 1983 г. 3:
I. Гингивит– воспаление десны, обусловленное неблагоприятным воздействием местных и общих факторов и протекающее без нарушения целостности зубодесневого соединения.
По форме: катаральный, язвенный, гипертрофический.
По тяжести: легкий, средний, тяжелый.
По течению: острый, хронический, обострившийся.
По распространенности: локализованный, генерализованный.
II. Пародонтит– воспаление тканей пародонта, характеризующееся прогрессирующей деструкцией пародонта и кости альвеолярного отростка челюстей.
По тяжести: легкий, средний, тяжелый.
По течению: острый, хронический, обострение, абсцесс, ремиссия.
По распространенности: локализованный, генерализованный.
III. Пародонтоз– дистрофическое поражение пародонта.
По тяжести: легкий, средний, тяжелый.
По течению: хронический, ремиссия.
По распространенности: генерализованный.
IV. Идиопатические заболевания с прогрессирующим лизисом тканей пародонта (пародонтолиз) – синдром Папийона-Лефевра, нейтропения, агаммаглобулинемия, некомпенсированный сахарный диабет и другие болезни.
V. Пародонтомы – опухоли и опухолеподобные заболевания (эпулис, фиброматоз и др.).
Диагностика
Перечень диагностических мероприятий:
Основные (обязательные)диагностические обследования, проводимые на амбулаторном уровне:
1. сбор жалоб и анамнеза;
2. общее физикальное обследование (визуальный осмотр состояния десны (цвет, консистенция, форма межзубных сосочков, размеры, конфигурация десневого края, деформация, утолщенность, истонченность, пальпация регионарных лимфатических узлов, десневого края, горизонтальная перкуссия зубов, определение подвижности зубов, зондирование целостности зубодесневого прикрепления).
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
1. Определение гигиенического индекса по Грину-Вермиллиону;
2. Проведение пробы Шиллера-Писарева;
3. Определение индекса гингивита РМА;
4. Ортопантомография или панорамная рентгенография;
5. Общий развернутый анализ крови;
6.Биохимическое исследование (определение глюкозы в сыворотке крови);
7.Иммунологическое исследование (определение цитокинов ИЛ-8, ИЛ-2, ИЛ-4, ИЛ-6 в сыворотке крови ИФА-методом, определение цитокинов –интерферона-альфа в сыворотке крови ИФА-методом);
Показания для консультации узких специалистов:
· Консультация эндокринолога –при эндокринной патологии (сахарный диабет, гиперфункция щитовидной железы и коры надпочечников) отмечается более активное течение воспалительного процесса в десне, что связано с основным эндокринным заболеванием. Требуется комплексное лечение с участием врача эндокринолога.
· Консультация гематолога – при заболеваниях крови (лейкоз, агранулоцитоз, апластическая анемия) катаральный, язвенный и гипертрофический процесс в десне является симптоматическим. Консультация гематолога необходима как для дифференциальной диагностики, так и для проведения комплексного лечения с участием врача-гематолога.
— Консультация гастроэнтеролога – хронический катаральный гингивит, как правило, сопровождается хроническими заболеваниями желудочно-кишечного тракта, что требует комплексного лечения с участием врача-гастроэнтеролога.
Лабораторная диагностика
Дифференциальный диагноз
Дифференциальный диагноз.
Лечение
ликвидация воспалительного процесса в десне, предотвращение дальнейшего прогрессирования воспалительного процесса и его распространения на окружающие ткани.
Тактика лечения: Выбор метода лечения зависит от нозологической формы гингивита. При лечении больного следует соблюдать следующие принципы: индивидуального подхода, комплексности, систематичности, последовательности и активности. Лечение проводится на амбулаторном уровне.
План лечения больного с хроническим катаральным гингивитом. [A.B] 22
1. Гигиеническое обучение с контролируемой чисткой зубов;
2. Антисептическая обработка полости рта (ротовые ванночки, полоскания, аппликации на десну);
3. Удаление наддесневых зубных отложений в 1-2 посещения с последующей антисептической обработкой полости рта;
4. Санация полости рта с устранением местных раздражающих факторов (нависающие пломбы, острые края зубов, неправильно сформированный контактный пункт, избирательная пришлифовка прикуса);
5. Физиотерапия с использованием физических факторов, улучшающих трофику тканей пародонта, нормализующих обменные процессы и микроциркуляторное кровообращение;
6. Лечение общесоматической патологии у врачей-интернистов соответствующего профиля.
План лечения больного с язвенным гингивитом. [A.B] 22.
1. При симптомах интоксикации при средней и тяжелой степени требуется консультация врача-интерниста с назначением общего лечения: рационального питания, витаминотерапии, антибиотиков, сульфаниламидов, трансфузии дезинтоксикационных препаратов, симптоматического лечения – жаропонижающих и обезболивающих препаратов.
2. Обезболивание;
3. Антисептическая обработка полости рта;
4. Удаление мягкого налета с оральной, контактной, вестибулярной поверхностей зубов в очаге поражения;
5. Повторная антисептическая обработка полости рта;
6. Удаление некротического налета с использованием протеолитических ферментов (трипсин, химопсин, химотрипсин и др. в виде аппликаций на 15-20 минут);
7. Проведение антибактериальной терапии в виде аппликаций антибактериальных препаратов;
8. Кератопластические препараты через 3-5-7 дней после отторжения некротических масс в виде аппликаций (каротолин, солкосерил, метилурациловая мазь, масло шиповника, масло облепихи, витамин А и др.).
План лечения больного с гипертрофическим гингивитом (отечной формой). [A.B] 21.
1. Антисептическая обработка полости рта (3% раствор перекиси водорода, 0, 06% раствор хлоргексидина, 1% раствор этония, 0.02% раствор фурациллина и др.);
2. Удаление зубных отложений;
3. Повторная антисептическая обработка полости рта;
4. Проведение антимикробной, противовоспалительной и противоотечной терапии (0,5% раствор хлорофиллипта, 1% раствор диоксидина, 0,25% раствор сальвина, 1% раствор сангвиритрина, мараславин, полиминерол, сок подорожника и др.);
5.Проведение склерозирующей терапии (при неэффективности противоотечной терапии) – введение 0,1-0,2 мл 40% раствора глюкозы, 0,25% раствора хлорида кальция в гипертрофированные сосочки);
6. Физиотерапия (проведение электрофореза, фонофореза с гепарином, 5% раствором иодида калия, лидазой, ронидазой, на курс от 3 до 8 процедур);
7.Лечение общесоматической патологии у врачей-интернистов соответствующего профиля.
План лечения больного с гипертрофическим гингивитом (фиброзной формой). [A.B] 22.
1.При неэффективности склерозирующей терапии проведение хирургического иссечения гипертрофированной десны (простая гингивоэктомия, криодеструкция, диатермокоагуляция) с последующим формированием десневого края;
2.Лечение общесоматической патологии у врачей-интернистов соответствующего профиля.
14.1 Немедикаментозное лечение: Режим III.Стол №15
14.2 Медикаментозное лечение [1-14. 21-23]:
14.2.1Медикаментозное лечение, оказываемое на амбулаторном уровне:
| Название лекарственного средства (МНН) | Форма выпуска | Способ введения препарата | Разовая доза | Кратность применения | Длительность курса лечения |
| Местное лечение | |||||
| Калия перманганат | 0,1% раствор | Полоскание Промывание межзубных промежутков | Полоскание полости рта после приема пищи. Орошение очага поражения | 5-7 дней | |
| Гидрокортизона ацетат, окситетрациклина гидрохлорид | мазь | Аппликации на очаг поражения | Мазь наносится тонким слоем на марлевый или ватный тампон для аппликации | Один раз в день при обработке очага поражения | 3-4 дня до снятия острых воспалительных явлений |
| Гепарин натрия, бензокаин, бензилникотинат | мазь | Аппликации на очаг поражения | Мазь наносится тонким слоем на марлевый или ватный тампон для аппликации | Один раз в день при обработке. | 5-7 дней до устранения отечности тканей десны |
| Метронидазол | Таблетки 0,25 г | Припудрирование порошком очага поражения | Таблетку размельчают до тонкодисперсного порошка. Порошком припудривают очаг поражения | Один раз в день при обработке в течении5-7 дней | 5-7 дней до снятия явлений экссудации |
| Общее лечение | |||||
| Тинидазол | Таблетки | Per os | 0,5 г. | 2 раза в день | 5 дней |
| Ибупрофен | Таблетки | Per os | 0,2 г | 3-4 раза в день | До клинического улучшения |
Препараты (действующие вещества), применяющиеся при лечении
| Бензилникотинат (Benzylnicotinate) |
| Бензокаин (Benzocaine) |
| Водорода пероксид (Hydrogen peroxide) |
| Гепарин натрия (Heparin sodium) |
| Гидрокортизон (Hydrocortisone) |
| Гидроксиметилхиноксалиндиоксид (Диоксидин) (Hydroxymethylquinoxalindioxide) |
| Декстроза (Dextrose) |
| Ибупрофен (Ibuprofen) |
| Калия перманганат (Potassium permanganate) |
| Кальция хлорид (Calcium chloride) |
| Метронидазол (Metronidazole) |
| Нитрофурал (Nitrofural) |
| Окситетрациклин (Oxytetracycline) |
| Тинидазол (Tinidazole) |
| Хлоргексидин (Chlorhexidine) |
| Шалфея лекарственного листьев экстракт (Salviae officinalis foliorum extract) |
| Эвкалипта листьев экстракт (Eucalypti foliorum extract) |
| Этоний (Ethonium) |
Госпитализация
Информация
Источники и литература
Информация
Список разработчиков протокола с указание квалификационных данных:
1) ЕсембаеваСаулеСериковна– доктор медицинских наук, профессор, директор института стоматологии КазНМУ;
2) БаяхметоваАлияАлдашевна – доктор медицинских наукКазНМУ, заведующая кафедрой терапевтической стоматологии;
3) ТулеутаеваРайханЕсенжановна –кандидат медицинских наук, доцент кафедры фармакологии и доказательной медицины РГП на ПХВ «ГМУ» г. Семей.
Указание на отсутствие конфликта интересов: нет
Рецензенты:
1) Мазур Ирина Петровна– доктор медицинских наук, Национальная медицинская академия последипломного образования им. П.Л. Шубика, институт стоматологии, кафедра стоматологии, профессор;
2) ЖаналинаБахытСекербековна– доктор медицинских наук, профессор, РГП на ПХВ «ЗКГМУ им. М. Оспанова», заведующий кафедрой хирургической стоматологии и стоматологии детского возраста.
Указание условий пересмотра протокола: пересмотр протокола через 3 года и/или при появлении новых методов диагностики и/или лечения с более высоким уровнем доказательности.
Доброкачественные опухоли и опухолеподобные образования костей лица. Другие болезни челюстей
Общая информация
Краткое описание
Протокол «Доброкачественные опухоли и опухолеподобные образования костей лица. Другие болезни челюстей»
Код по МКБ-10:
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация первичных доброкачественных опухолей и опухолеподобных образований костей лица (Ю.И. Бернадский, 1983)
Группа опухолей и опухолеподобных образований
Опухоли
Опухолеподобные образования
Остеобластокластома (гигантоклеточная опухоль) центральная и периферическая
Гиперпаратиреодная фиброзная остеодистрофия
Неостеогенные и неодонтогенные
Одонтогенные кисты челюстей:
— первично одонтогенная киста
«Банальный» (негигантоклеточный) эпулид
Диагностика
Диагностические критерии
Физикальное обследование: доброкачественные опухоли развиваются, как правило, безболезненно, и привлекают к себе внимание, когда уже имеется более или менее выраженная деформация челюсти и изменение расположения зубов или нарушение носового дыхания при поражении переднего отдела верхней челюсти.
Припухлость, обусловленная местным увеличением объема кости, служит другим важным клиническим признаком. При поражении опухолью надкостница или кортикального слоя кости припухлость выявляется сравнительно рано. Значительно позже выявляется припухлость при локализации новообразования в толще кости, особенно на верхней челюсти. Кожа и слизистая оболочка альвеолярного отростка и тела челюсти, расположенная над опухолью обычно имеет нормальную окраску.
Пальпаторное исследование очага поражения должно уточнить консистенцию, поверхность, границы опухоли и ее отношение к окружаюшим тканям, зону и глубину инфильтрации, смещаемость, а также болезненность и местное повышение температуры. Бугристая поверхность как правило при фиброзной дисплазии, хондроме, остеобластокластоме. Мягкая тестоватая консистенция опухоли а также ее зыбление говорит о некостном происхождении опухоли. Пульсация при опухолях кости челюсти обнаруживается редко, наличие же ее говорит о сосудистом происхождении. Симптом пергаментного хруста, при истонченной кортикальной пластинки, встречается при кистозной форме остеобластокластомы.
Особое внимание обращаем на состояние зубов: их положение, подвижность, реакция на перкуссию, чувствительность. Нарушение правильного положения чаще бывает при остеобластокластоме, хондроме, фиброзной дисплазии, эозинофильной гранулеме.
Ограничение движения нижней челюсти, встречается при опухолевом поражении ветви и суставного отростка нижней челюсти.
Показатели лабораторных исследований не изменяются.
Рентгенологическая картина опухолевых поражений челюстных костей немногочисленна, это деструкция, деформация кости и периостальная реакция. Деструкция наблюдается в виде одиночного (фиброма, миксома, энхондрома, остеобластокластома, остеогенная саркома и др.) и множественных очагов (эозинофильная гранулёма, полиоссальная фиброзная дисплазия). Форма очагов деструкции может быть округлая, продолговатая, неправильная, очаги деструкции могут локализоваться в любом участке кости челюсти, располагаясь центрально или периферически.
Характер границ довольно типичен: так, остеома является прямым продолжением кортикального слоя и сливаясь с ним, располагается на поверхности кости. Очаг фиброзной дисплазии, располагаясь внутрикостно, имеет обычно четкую границу в виде склеротической каемки.
Для эозинофильной гранулёмы характерны многофестончатые «штампованные» границы.
Остеобластокластома в случае кистозной формы окружена со всех сторон зоной склеротической ткани, а при литической форме в направлении продолжающего роста границы теряют четкость.
Деформация кости проявляется вздутием, если новообразование находится внутри кости, утолщением за счет периостальных наслоений или в виде дополнительных образований, исходящей из кости (остеома, экхондрома). Однако патогномоничной для доброкачественной первичной костной опухоли челюстей не существует.
Гистологическая диагностика опухолей костей челюстей и лица обязательна.
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров).
2. Общий анализ мочи.
3. Биохимический анализ крови.
4. Исследование кала на яйца глист.
5. Определение времени свертываемости капиллярной крови.
6. Определение группы крови и резус фактора.
7. Гистологическое исследование операционного материала.
8. Консультация врача анестезиолога.
10. Рентгенография челюстных костей в двух проекциях.
Перечень дополнительных диагностических мероприятий:
1. Компьютерная томография височно-нижнечелюстного сустава.
2. Панорамная рентгенография челюстей.
4. УЗИ органов брюшной полости.
Перечень минимальных обследований перед госпитализацией:
3. Бак. посев кала детям до 2 лет.
4. Рентгенография органов грудной клетки (у детей до 3 лет).
Дифференциальный диагноз
Доброкачественные опухоли костей лица
Злокачественные опухоли костей лица
Воспалительные заболевания костей челюсти
На припухлость, медленный рост, деформацию лица
На болезненную припухлость, увеличение в размерах, деформация лица
На болезненную припухлость, отек, деформация лица
Чаще медленно увеличивающаяся припухлость, иногда годами. Как правило, в начале заболевания не беспокоили, обращаются при появлении выраженной деформации лица
Начало заболевания чаще в течение 2-6 мес. Которое не беспокоило, после могут отмечаться боли, подвижность зубов, изъязвления слизистой над очагом поражения. Возможны ранее проведенные операции по поводу данного заболевания
В анамнезе ранее леченный или беспокоивший зуб, который был недолечен или больной не обращался к специалисту. Ранее перенесенный периостит челюсти
Безболезненное вздутие кости или образование с четкими границами, слизистая не изменена
Вздутие кости, болезненное при пальпации, возможны изъязвления слизистой над опухолью. Границы не четкие. Зубы подвижные
Муфтообразный инфильтрат, болезненный при пальпации, слизистая вокруг гиперемирована, пальпация резко болезненная. Зубы подвижные, перкуссия болезненная, гнойное отделяемое, свищ
Деструкция костной ткани с четкими, ровными краями
Границы опухоли нечеткие, фестончатые. Периостальная реакция
При острой форме остеомиелита могут не быть, при хронических формах деструкция кости с ровными краями, всегда есть причинный зуб
Лечение
Тактика лечения
Цель лечения: оперативное удаление патологически измененной костной ткани в пределах здоровых тканей.
Экскохлеация (выскабливание). Показанием к данной операции является четко ограниченные доброкачественные новообразования: эозинофильная гранулёма, очаговая форма фиброзной дисплазии, фиброма, остеобластокластома (кистозная, ячеистая и периферическая).
Резекция челюсти. Показанием являются опухоли склонные к рецидивированию (хондрома, миксома, литическая форма остеобластокластомы и др.). Необходимость резекции челюсти возникает и при обширном поражении челюсти доброкачественной опухолью. В таких случаях возможно проведение одномоментной костной пластики.
При сосудистых опухолях костей лица и полости рта перед основной операцией необходима перевязка наружной сонной артерии.
Немедикаментозное лечение: режим охранительный, полупостельный. Диета стол 1а, 1б.
Медикаментозное лечение: антибактериальная терапия с целью профилактики гнойно-воспалительных осложнений (линкомицин, цефалоспорины, макролиды, аминогликозиды). Инфузионная, симптоматическая, витамино-, гипосенсибилизирующая терапии. По показаниям трансфузия СЗП или эритроцитарной массы.
Профилактические мероприятия:
1. Соблюдение режима и диеты.
2. При обширных поражениях нижней челюсти с целью предупреждения патологического перелома необходимо шинирование.
3. Ортодонтическое и ортопедическое лечение по показаниям по месту жительства.
Дальнейшее ведение: реабилитация в условиях стоматологической поликлиники по месту жительства. Наблюдение и лечение у ортодонта по месту жительства. Диспансерное наблюдение у челюстно-лицевого хирурга по месту жительства. Занятия лечебной гимнастикой. Санация полости рта. Контрольная рентгенография челюстей.
Перечень основных медикаментов: