флегмона спины код по мкб 10
Флегмона (L03)
Включен: острый лимфангит
Исключен: омфалит новорожденного (P38)
Головы [любой части, кроме лица]
Волосистой части головы
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Флегмона
Общие сведения
Что такое флегмона? Флегмона (phlegmona) представляет собой острый гнойно-некротический разлитой процесс, развивающийся в подкожной, межфасциальной, межмышечной, периваскулярной/периневральной жировой клетчатке со склонностью к его распространению. Код флегмоны по МКБ 10: L03. Характерной особенностью флегмоны, отличающей ее от абсцесса является отсутствие четких границ (отсутствие пиогенной оболочки из слоя фиброзных волокон/грануляционной ткани), что способствует быстрому/обширному распространению гнойного процесса по клетчаточным пространствам с переходом на сухожилия, мышцы, кости и другие структуры.
Флегмона и абсцесс может развиваться как осложнение других гнойных процессов (карбункула, абсцесса, сепсиса), так и являться самостоятельным заболеванием. Как правило флегмоны локализуются в тех зонах, где имеются достаточные клетчаточные пространства, заполненные жировой тканью. В целом флегмоны делятся на поверхностные (подкожные/эпифасциальные) и глубокие (субфасциальные), однако ряд авторов среди субфасциальных флегмон отдельно выделяют флегмоны различных клетчаточных пространств, которые носят специальные названия, например паранефрит (флегмона околопочечной клетчатки), медиастинит (флегмона клетчатки средостенья), парапроктит (флегмона околопрямокишечной клетчатки) и др. Флегмоны могут быть самостоятельными заболеваниями или осложнениями других гнойных процессов.
Патогенез
Патогенез флегмон определяется видом возбудителя, местом его проникновения в организм и реакцией макроорганизма на его проникновение. Развитие и течение флегмон зависит от концентрации микрофлоры во входных воротах, анатомо-топографическими особенностями тканей, состояния органов и систем организма, а также общих/местных специфических неспецифических защитных факторов, которые и определяют характер воспалительной реакции.
Проникновение и размножение возбудителя вызывает реакцию тканей в виде экссудативного воспаления, то есть развивается серозная инфильтрация, однако экссудат очень быстро приобретает гнойный характер. Различают следующие переходящие одна в другую стадии патологического процесса: отек, инфильтрация тканей, гнойное расплавление, некроз. В случаях флегмоны не происходит ограничения гнойного очага с образованием грануляционного вала.
Классификация
Классификация флегмон базируется на нескольких признаках, согласно которым выделяют следующие виды флегмон.
Причины
Этиологическим фактором является преимущественно стафилококк, стрептококк, протей, кишечная палочка, анаэробная микрофлора. В случаях, когда флегмона развивается в виде осложнения какого-либо другого гнойного заболевания, то распространение инфекционного процесса происходит из непосредственно первичного очага через фасциальные влагалища и различные естественные отверстия или же лимфогенным/гематогенным путем.
Возникновению флегмоны и более тяжелому ее течению способствует снижение защитных функций организма, обусловленное иммунодефицитными состояниями, хроническими заболеваниями (туберкулез, сахарный диабет, болезни крови, истощение), хроническими интоксикациями (алкоголизм).
Симптомы
Общая симптоматика флегмон обусловлена явлениями интоксикации, а с учетом обширности процесса, симптомы интоксикации обычно сильно выражены и проявляются резкой слабостью, ознобом, жаждой, головной болью, быстрым повышением температуры до 39-40°С. При этом, для глубоких флегмон характерно более яркая выраженность и ранее появление общих симптомов. Состояние быстро ухудшается, возможно снижение артериального давления, одышка, частый слабый пульс, уменьшение мочеотделения, появляется желтушность кожных покровов и синюшность конечностей. При поверхностной флегмоне появляется краснота и отек в зоне поражения, отмечается увеличение регионарных лимфоузлов, а при флегмоне конечности, они увеличиваются в объеме.
При пальпации флегмоны отмечается неподвижное, резко болезненное, горячее на ощупь образование с лоснящейся кожей над ним, не имеющее четких границ. Движения болезненны, и боль усиливается при изменении положения тела. В дальнейшем в области воспаления происходит размягчение мягких тканей и формируется гнойная полость, гной из которой может как прорваться наружу с образованием свища, так и распространяться на прилегающие ткани, вызывая воспалительный процесс. Для острой флегмоны характерен быстрый прогресс, сопровождающийся вовлечением в патологический процесс новых участков жировой клетчатки и анатомических образований, расположенных рядом, что сопровождается тяжелой интоксикацией.
Каждая из форм флегмоны (в зависимости от характера эксудата) имеет свое специфическое течение:
Рассмотрим общие и местные проявления флегмоны в зависимости от ее локализации.
Флегмоны верхних конечностей
Наиболее часто на верхних конечностях встречаются флегмона кисти. Выделяют флегмону тенара (возвышение в основании большого пальца)/гипотенара; над- подапоневротическую флегмону срединного ладонного пространства; U-образную (перекрестную флегмону); комиссуральную флегмону (в дистальной части ладони); над- подапоневротическую флегмону тыла кисти.
Флегмона области тенара — пациенты жалуются на отек, боль и покраснение кожи в области тенара. При пальпации этой зоны резкая болезненность, также болезненны движения в первом пальце. Из общих проявлений — субфебрильная температура тела.
Флегмона гипотенара — проявляется болезненностью и напряжением тканей при пальпации, умеренно выраженным отеком, гиперемией. Боли усиливаются при движении V пальца. Явления выраженной интоксикации отсутствуют.
Комиссуральная флегмона — чаще развивается при появлении трещин омозоленной/грубой кожи ладони в области пястно-фаланговых сочленений. Воспалительный очаг локализуется в комиссуральных пространствах 2-5 пальцев. Характерны отек дистальной части двух поверхностей кисти и выраженные боли, пальцы, расположенные по соседству с гнойным очагом согнуты в межфаланговых суставах и несколько разведены, а их разгибание из-за натяжения воспаленного апоневроза ладони болезненно.
Флегмоны срединного пространства. Кожа центральной части ладони выбухает, напряжена, при пальпации резко болезненная. Особенно выражен отек со стороны тыла кисти. Значительное усиление боли вызывает попытка активного/пассивного разгибания 2-5 пальцев. При запоздалом лечении могут осложняться прорывом гнойного содержимого в щель тенара. Воспалительный процесс сопровождается головными болями, повышением температуры тела, изменениями со стороны периферической белой крови.
U-образная флегмона. Относится к наиболее тяжелой форме флегмоны кисти. Представляет совместное поражение локтевой/лучевой синовиальных сумок ладони. Пальцы незначительно приведены к ладони, активные/пассивные движения значительно усиливают боль. При пальпации выраженная болезненность в проксимальной части кисти и в зоне проекции сухожилий сгибателей 1 и 5 пальцев. Сопровождаются выраженной интоксикацией (общая слабость, головная боль, высокая температура тела). Представляет особую опасность из-за высокого риска распространения гнойно-воспалительного процесса на все клеточное и фасциальное пространство кисти.
Подкожная флегмона. Подкожная флегмона тыльной поверхности — наиболее легкая форма флегмоны кисти. Гиперемия и отек тканей носят разлитой характер и трудно установить границы гнойного очага. Общее состояние практически не страдает.
Подапоневротическая флегмона. При пальпации определяется разлитая болезненность более плотного инфильтрата, сопровождающегося гиперемией/отеком тыльной поверхности кисти. Могут присутствовать симптомы интоксикации.
Флегмоны нижних конечностей (флегмоны бедра, голени, стопы, подколенной ямки)
Флегмона бедра — поверхностные флегмоны бедра с локализацией в бедренном треугольнике сопровождаются высоким риском распространения гнойного воспалительного процесса по глубоким межмышечным пространствам/по лимфатическим путям и через поверхностную фасцию с формированием глубоких флегмон бедра.
Флегмона голени. Локализуются преимущественно в переднем, заднем и наружном фасциальном ложе. Для глубокой флегмоны бедра и голени характерна общая симптоматика в виде озноба, вялости, потере аппетита, общей слабости, разлитой боли в месте локализации и повышение температуры тела до высоких цифр, увеличение и болезненность близлежащих лимфатических узлов. Начало острое, характерно быстрое развивитие. Местно: отёк и напряжение тканей (кожи.) В результате нарушения венозного оттока конечность существенно увеличивается в объёме. При поверхностной флегмоне можно отметить припухлость и гиперемию кожи, а также симптом флюктуации.
Флегмоны подколенной ямки. В большинстве случаев это аденофлегмона, поскольку их источником является воспаления подколенных лимфатических узлов с образованием гноя. Аденофлегмоны подколенной ямки как правило возникают в результате гноящихся ран в области ахиллова сухожилия/задненаружном отделе пяточной области. Пальпаторно — локальное повышение температуры, пальпируется очаг размягчения. Страдает функция сгибания ноги в коленном суставе, конечность принимает вынужденное положение и боли усиливаются при движениях.
Флегмона стопы. Наиболее часто флегмоны стопы возникают при проникающих через апоневроз повреждениях подошвы (глубокие подапоневротические флегмоны). При этом, в процесс часто вовлекаются пальцевые фаланги, плюсневые кости и суставы стопы с развитием гнойных артритов и остеомиелита костей стопы. Проявляется резкой болезненностью при наступлении на стопу, припухлостью, болезненностью при пальпации. Страдает общее состояние. Тыльные субфасциальные флегмоны стопы локализуются в клетчаточном пространстве между тыльной и собственной мышечной фасциями стоп. Проявляются припухлостью в месте локализации, гиперемией и болезненностью при надавливании.
Флегмона шеи. Флегмоны шеи относятся к тяжелым заболеваниям, требующих немедленной госпитализации. Ниже приведено фото флегмоны шеи.
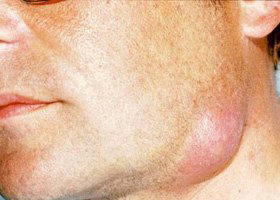
Клинически они проявляются общим недомоганием, головными болями, повышением температуры тела до 38-40°С. В крови лейкоцитоз и сдвиг влево лейкоцитарной формулы. При отсутствии адекватного/своевременного лечения они могут распространяться на лицо.
Особую опасность представляют гнилостно-некротические флегмоны лица и шеи. Чаще инфекционный процесс распространяется из полости рта (фарингит, ларингит, кариесе зубов).
Глубокая флегмона шеи наиболее опасное заболевание, поскольку некротические процессы могут распространяться в клетчатку средостения с последующим развитием медиастинита. Из-за отсутствия четких диагностических признаков заболевания, поскольку очаг локализуется под глубокой фасцией шеи и диагностика глубокой флегмоны шеи часто вызывает затруднения.
Флегмоны лица
Флегмоны челюстно-лицевой области условно можно разделить на две группы в зависимости от источника их возникновения: одонтогенные (основная причина заболевания пародонта, костной ткани твердых тканей зуба) и неодонтогенные (обусловленные инфицированием тканей в результате с механической травмы, тонзиллитом, ринитом, отитом). В зависимости от локализации флегмоны выделяются:
К общеклиническим проявлениям и флегмон челюстно-лицевой области относят явление выраженной интоксикации (потеря аппетита, общая слабость, ознобы, потливость, учащение дыхания/пульса), изменения в периферической крови, нарушение терморегуляции (повышение температуры до 39-40°С); явления токсического нефрита.
Местная воспалительная реакция проявляется в виде гиперемии, инфильтрата и отека в месте локализации флегмоны. Характерным является нарушение подвижности нижней челюсти в той или иной мере, вплоть до развития воспалительной контрактуры, нарушение слюноотделения, расстройство артикуляции, речи, реже — дыхания, резкая болезненность/нарушение акта жевания. Разнообразие клинической картины определяется локализацией флегмоны и ее распространённостью (в одном/двух-трех клетчаточных пространствах). Распространенные флегмоны характеризуются быстро прогрессирующим тяжелым течением, а эндогенная интоксикация нарастает по мере увеличения объема гнойного процесса.
Хроническая флегмона развивается при высокой сопротивляемости организма пациента на фоне микрофлоры с низкой вирулентностью и сопровождается формированием плотного, деревянистого инфильтрата.
Анализы и диагностика
Для диагностики флегмон из инструментальных методов используется УЗИ. Дифференциальная диагностика проводится с рожистым воспалением, тромбозом глубоких артериальных/венозных сосудов, остеомиелитом.
Лечение флегмоны
Как ее лечить флегмону? Независимо от локализации патологического процесса пациенту показан постельный режим. В стадии серозно-инфильтративной проводят консервативное лечение антибактериальными препаратами.
Местно: полуспиртовые компрессы с раствором Димексида, повязки на пораженную область с мазью Левомеколь. При выраженной интоксикации проводится дезинтоксикационная терапия. При необходимости назначают иммуномодулирующие препараты, витамины, общеукрепляющие средства и проводят симптоматическую терапию.
При локализации флегмоны на конечностях (флегмона стопы, кисти, бедра, голени и др.) показана иммобилизация конечности. При переходе процесса в гнойно-некротическую форму показано вскрытие флегмоны под общей анестезией и дренирование клетчаточных пространств.
Абсцесс кожи, фурункул и карбункул других локализаций
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «29» марта 2019 года
Протокол №60
Абсцесс – ограниченное капсулой скопление гноя, возникающее при острой или хронической очаговой инфекции и приводящее к тканевой деструкции в очаге (нередко с перифокальным отеком). Абсцессы кожи и подкожной клетчатки: фурункул, карбункул. Чаще всего возбудителем является Staphylococcus aureus.
Фурункул – острое гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей. В дальнейшем воспаление переходит на сальную железу и окружающую соединительную ткань. Наиболее часто наблюдается на участках кожи, подвергающихся загрязнению (предплечья, тыл кисти) и трению (задняя поверхность шеи, поясница, ягодичная область, бедра). Вызывается чаще Staphylococcus aureus, реже Staphylococcus pyogenes albus.
Фурункулез – это хроническое заболевание, при котором на различных участках кожи возникают множественные фурункулы.
Карбункул – острое гнойно-некротическое воспаление нескольких волосяных фолликулов и сальных желез с образованием обширного некроза кожи и подкожной клетчатки. Карбункул чаще развивается на задней поверхности шеи, межлопаточной и лопаточной областях, на пояснице, ягодицах, реже на конечностях. Возбудители – Staphylococcus aureus или стафилострептококковая инфекция, реже стрептококк.
ВВОДНАЯ ЧАСТЬ
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| L 02 | Абсцесс кожи, фурункул и карбункул |
Дата разработки/пересмотра протокола: 2014 год (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
| УЗИ | – | ультразвуковое исследование |
| ЭКГ | – | электрокардиография |
| СОЭ | – | скорость оседания эритроцитов |
| ПМСП | – | первичная медико-санитарная помощь |
| АО | – | акционерное общество |
Пользователи протокола: хирурги, врачи/фельдшеры скорой медицинской помощи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Жалобы:
Жалобы на болезненную припухлость и покраснение кожи, чувство жара, распирания в очаге поражения.
Наиболее частая локализация – места, подвергающиеся загрязнению (лицо) и трению (задняя поверхность шеи, поясница, ягодицы, задняя поверхность бедер)
Инкубационный период от 3 до 5 дней.
Карбункул – в целом стадийность кожного процесса аналогична таковой при фурункуле, однако при карбункуле инфильтрат крупнее за счет формирования нескольких сгруппированных гнойно-некротических стержней. После их отторжения остается обширная медленно заживающая язва неправильной формы с неровным дном. Рубец на месте язвы крупный грубый втянутый, имеет «мозаичный» вид.
· Волосы и ногти не поражены.
· Общие симптомы – лихорадка, лимфаденопатия.
· Осложнения: лимфаденит, тромбоз венозных синусов твердой мозговой оболочки, менингит, сепсис
Физикальное обследование:
Фурункул: болезненный конусовидный инфильтрат с формирующимся гнойным стержнем, на вершине инфильтрата отмечается небольшое скопление гноя с черной точкой (некроз) в центре. Пустула обычно прорывается и подсыхает, а на 3-7 сутки инфильтрат гнойно расплавляется и некротизированные ткани в виде стержня вместе с остатками волоса выделяются с гноем.
Карбункул: вначале появляется небольшой воспалительный инфильтрат с поверхностной пустулой, который быстро увеличивается в размере. Напряжение тканей приводит к возникновению резких болей при пальпации, а также распирающей, рвущей, самостоятельной боли. Кожа в области инфильтрата приобретает базовый оттенок,напряжена, отечна. Эпидермис над очагом некроза прорывается в нескольких местах, образуется несколько отверстий («сито»), из которых выделяется густой зеленовато-серый гной. В отверстиях видны некротизированные ткани. Отдельные отверстия сливаются, образуя большой дефект в коже, через который вытекает много гноя и отторгаются некротические ткани.
Абсцесс: на коже заметно образование, заполненное жидким содержимым. Отмечается флуктуация. Кожа гиперемирована, выражен отек и болезненность. Могут отмечаться увеличение регионарных лимфатических узлов.
Лабораторные исследования:
Инструментальные исследования:
Лечение
Препараты (действующие вещества), применяющиеся при лечении
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Дальнейшее ведение: перевязки раны с применением бактерицидные, антисептические препаратов и мазей, 10% раствора натрия хлора.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Цели лечения:
• очищение гнойной раны;
• заживление без образования грубого рубца;
• предупреждение развития осложнений.
Карта наблюдения пациента, маршрутизация пациента: нет.
Фурункул
Операция: вскрытие гнойного очага.
Показание для операции: плохое/неполное отторжение гнойно-некротического стержня.
При фурункуле операция выполняется редко. Однако при плохом отторжении гнойно-некротического стержня кожа рассекается острым скальпелем. Рассекать фурункул нельзя, так как гнойная инфекция может распространиться на окружающие ткани.
Категорически запрещается выдавливать содержимое фурункула и делать массаж в области очага воспаления.
Карбункул
Операция: вскрытие гнойного очага.
Показание для операции: нарастание интоксикации.
Если консервативное лечение при карбункуле не эффективно, показанием для операции является нарастание интоксикации. Операция проводится под наркозом и заключается в крестообразном рассечении карбункула через всю толщу некроза до жизнеспособных тканей с иссечением некротических тканей и вскрытием затеков. Повязки с гипертоническим раствором натрия хлорида, мазью Вишневского или другим антисептиком.
Абсцесс
Операция: вскрытие гнойного очага. Показание для операции: абсцесс.
Для вскрытия абсцесса выбирают самый короткий путь с учетом анатомических образований. Можно вначале пунктировать абсцесс, а затем по игле рассечь ткани. Удалив гной, разрез расширяют и иссекают некротические ткани. Полость обрабатывают растворами антисептиков и дренируют марлевыми тампонами с антисептиками, протеолитическими ферментами, антибиотиками, а также резиновыми дренажами. При плохом дренировании из основного разреза делают контрапертуру. Первые 2-3 дня рану перевязывают ежедневно и, когда она очистится от гноя и некротических тканей, переходят на редкие мазевые повязки. В некоторых случаях можно иссечь абсцесс в пределах здоровых тканей и наложить первичные швы с активной аспирацией из раны, что ускоряет ее заживление и позволяет добиться хорошего косметического эффекта.
Дальнейшее ведение:
Больной находится на стационарном лечении до очищения раны от гнойного отделяемого и появления грануляционной ткани. В последующем больной после выписки из стационара продолжает амбулаторное лечение. Необходимо продолжить перевязки раны с применением бактерицидные, антисептические препаратов и мазей, 10% раствора натрия хлора.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для экстренной госпитализации:
• распространенность гнойного процесса на 2 и более анатомические области;
• локализация фурункула или карбункула на лице выше носогубного треугольника;
• тяжелое течение абсцессов различной локализации с выраженным интоксикационным синдромом;
• развитие осложнений, в частности сепсиса;
• развитие гнойно-воспалительного процесса на фоне декомпенсированного сахарного диабета.
Показания для плановой госпитализации: не проводится
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
Указание на отсутствие конфликта интересов: нет.
Рецензенты:
Указание условий пересмотра протокола: пересмотр протокола через 5 лет и/или при появлении новых методов диагностики/ лечения с более высоким уровнем доказательности.
