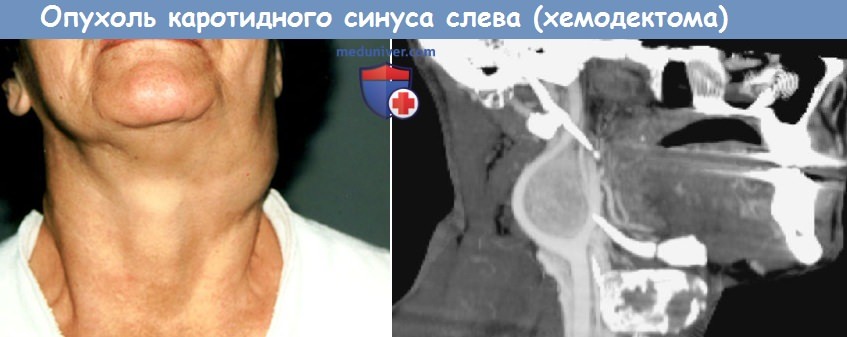
хемодектома код по мкб 10
Хемодектома код по мкб 10
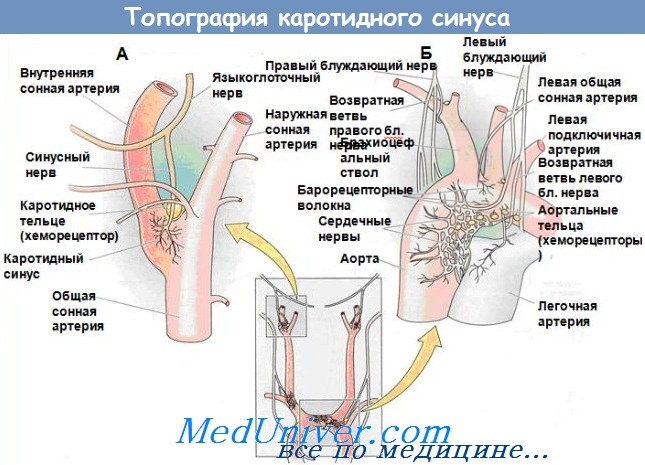
б) Причины и механизмы развития. Опухоль каротидного тельца состоит из артериовенозных анастомозов и содержит хеморецепторные нехромаффинные параганглионарные клетки. Эти клетки принадлежат к группе аналогичных клеток, скопления которых расположены в зоне иннервации блуждающего и языкоглоточного нервов: барабанное тельце, яремный гломус, вагусный (периаортальный) гломус.
Опухоль растет вокруг наружной или внутренней сонной артерии и стенозирует ее. У лиц, испытывающих хроническую кислородную недостаточность, достоверно повышается частота гипертрофии каротидного тельца. Злокачественная трансформация гипертрофированного каротидного тельца и поражение его метастазами наблюдаются у 1-10% больных.
в) Диагностика. При аускультации выявляют сосудистый шум. Диагностическое значение имеют каротидная ангиография и допплеровское УЗИ. На МРТ и КТ крупная опухоль каротидного тельца имеет овоидную форму и раздвигает наружную и внутреннюю сонные артерии у места их отхождения от общей сонной артерии.
P.S. Биопсия при подозрении на опухоль каротидного тельца противопоказана из-за опасности тяжелого кровотечения.
г) Дифференциальный диагноз. Аневризмы сосудов шеи, бранхиогенные кисты шеи, неврогенные опухоли шеи, метастазы в лимфатические узлы шеи, лимфогранулематоз, неходжкинская лимфома.
д) Лечение. Опухоль каротидного тельца рентгеноконтрастна и подлежит хирургическому удалению, так как ее рост непредсказуем. В результате усовершенствования техники операции неврологические нарушения и летальный исход, связанные с операцией, в настоящее время встречаются реже. Предварительная эмболизация сосудов опухоли существенно снижает риск интраоперационного кровотечения, и поэтому к ней прибегают во всех случаях хирургического лечения.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Публикации в СМИ
Хемодектомы
Хемодектомы xe «Хемодектома» (параганглиомы xe «Параганглиомы» ) возникают из ткани хеморецепторов • Редко бывают злокачественными (2–6% случаев) • Часто мультицентричны и ассоциированы с другими злокачественными опухолями • Обнаруживаются в каротидном тельце, узле блуждающего нерва, дуге аорты, луковице яремной вены, внутри среднего уха, глазницы, носа, носоглотки или гортани.
Опухоли каротидного тельца растут медленно • Характеристика •• Поражения двусторонние у 3% больных •• Большие опухоли могут вызвать дисфагию, обструкцию дыхательных путей и паралич черепных нервов •• Образования могут пульсировать и обусловливать сосудистые шумы • Диагноз подтверждают ангиографией сонных артерий. На снимках наблюдают усиленную васкуляризацию в области опухоли, расположенной в бифуркации сонных артерий • Лечение — удаление опухоли. При нерезектабельных опухолях может возникнуть необходимость в шунтировании сонных артерий.
• Характеристика •• Опухоли яремного гломуса возникают из луковицы яремной вены. Они могут поражать среднее ухо, лабиринт и череп, черепные нервы, особенно VII, IX, X, XI и XII •• Опухоли барабанного гломуса возникают во внутреннем ухе около барабанного нерва. Большинство больных имеют пульсирующий шум в ушах, характерны снижение слуха и головокружение.
• Обследование включает ангиографию всех четырёх сонных артерий, ретроградное контрастирование яремной вены и КТ. Биопсии следует избегать.
• Лечение хирургическое •• Операция легко выполнима при малых опухолях барабанного гломуса •• Гломусные опухоли чувствительны к радиоактивному облучению, но излечить их лучевой терапией невозможно •• Новые методы операций на основании черепа дают возможность удалить все поражения в этой области. Лучевую терапию применяют при лечении рецидива и остаточной опухоли.
МКБ-10 • C47 Злокачественное новообразование периферических нервов и вегетативной нервной системы. Код выбирают в зависимости от локализации хемодектомы.
Код вставки на сайт
Хемодектомы
Хемодектомы xe «Хемодектома» (параганглиомы xe «Параганглиомы» ) возникают из ткани хеморецепторов • Редко бывают злокачественными (2–6% случаев) • Часто мультицентричны и ассоциированы с другими злокачественными опухолями • Обнаруживаются в каротидном тельце, узле блуждающего нерва, дуге аорты, луковице яремной вены, внутри среднего уха, глазницы, носа, носоглотки или гортани.
Опухоли каротидного тельца растут медленно • Характеристика •• Поражения двусторонние у 3% больных •• Большие опухоли могут вызвать дисфагию, обструкцию дыхательных путей и паралич черепных нервов •• Образования могут пульсировать и обусловливать сосудистые шумы • Диагноз подтверждают ангиографией сонных артерий. На снимках наблюдают усиленную васкуляризацию в области опухоли, расположенной в бифуркации сонных артерий • Лечение — удаление опухоли. При нерезектабельных опухолях может возникнуть необходимость в шунтировании сонных артерий.
• Характеристика •• Опухоли яремного гломуса возникают из луковицы яремной вены. Они могут поражать среднее ухо, лабиринт и череп, черепные нервы, особенно VII, IX, X, XI и XII •• Опухоли барабанного гломуса возникают во внутреннем ухе около барабанного нерва. Большинство больных имеют пульсирующий шум в ушах, характерны снижение слуха и головокружение.
• Обследование включает ангиографию всех четырёх сонных артерий, ретроградное контрастирование яремной вены и КТ. Биопсии следует избегать.
• Лечение хирургическое •• Операция легко выполнима при малых опухолях барабанного гломуса •• Гломусные опухоли чувствительны к радиоактивному облучению, но излечить их лучевой терапией невозможно •• Новые методы операций на основании черепа дают возможность удалить все поражения в этой области. Лучевую терапию применяют при лечении рецидива и остаточной опухоли.
МКБ-10 • C47 Злокачественное новообразование периферических нервов и вегетативной нервной системы. Код выбирают в зависимости от локализации хемодектомы.
Хемодектома каротидная
Опухоль составляет около 60-70% от всех параганглиом головы и шеи: в большинстве случаев она доброкачественная – малигнизация наблюдается в 6-10 % случаев.
Критериями малигнизации чаще служат наличие рецидивов или метастазов, чем морфологические признаки опухоли.
Патогенез (что происходит?) во время Хемодектомы каротидной:
Хемодектома каротидная развивается из каротидного гломуса (каротидное тельце, каротидный параганглий), который чаще располагается в области ветвления общей сонной артерии.
Опухоль светло-серого или буровато-красного цвета, окружена соединительнотканной капсулой. Выделяют ангиоматозную, альвеолярную, смешанную и атипичную формы хемодектом.
Симптомы Хемодектомы каротидной:
Опухоли преимущественно бывают односторонними, увеличиваются медленно. Симптоматика при хемодектомах обычно скудная, и единственной жалобой больных чаще всего является наличие опухоли, реже наблюдаются головная боль, головокружение или краткое обморочное состояние при надавливании на опухоль.
Степень распространения каротидной хемодекомы у больных, согласно анатомической классификации опухоли по Shamblin W.R. et al., 1971
— III тип («большая» опухоль) – опухоль находится в интимной спаянности с адвентацией сонных артерий (степень операционного риска расценивается как высокая); был обнаружен у остальных 2 больных. Опухоль полностью окутывала сонные артерии – размеры ее были более чем 5 см.
Диагностика Хемодектомы каротидной:
Дифференцировать каротидную хемодектому необходимо с невриномами из блуждающего, языкоглоточного и подъязычного нервов, боковыми кистами шеи, лимфаденитами (чаще туберкулезной этиологии), лимфосаркомой и метастазами рака. Правильное установление диагноза позволит направить больных в специализированные лечебные учреждения, занимающиеся сосудистой хирургией.
Лечение Хемодектомы каротидной:
Лучевая терапия и химиотерапия противоопухолевыми препаратами при хемодектоме не эффективны.
К каким докторам следует обращаться если у Вас Хемодектома каротидная:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Хемодектомы каротидной, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Euro lab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Опухоли средостения
Общая информация
Краткое описание
Протокол «Опухоли средостения»
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Доброкачественными считают только инкапсулированные тимомы без имплантатов или метастазов.
Диагностика
5. Электрокардиография.
6. Клинические анализы.
7. Фибробронхоскопия.
8. УЗИ надключичных, подмышечных лимфатических узлов.
9. УЗИ органов брюшной полости.
Дополнительные методы обследования больного с подозрением на опухоль средостения:
1. Эзофагоскопия.
2. Ультразвуковое исследование грудной клетки.
3. Ангиография.
4. Трансторакальная, транстрахеобронхиальная пункция.
5. Прескаленная биопсия лимфатических узлов.
6. Парастернальная пункционная биопсия.
7. Парастернальная медиастинотомия.
8. Диагностическая эндовидеоторакоскопия.
9. Диагностическая эндовидеомедиастиноскопия.
Дифференциальный диагноз
Дифференциальная диагностика: загрудиный зоб, доброкачественные опухоли и кисты средостения, целомическая киста перикарда, аневризма аорты и сердца, туберкулез внутригрудных лимфоузлов и т.д.
| Основное заболевание | Дифференциальный диагноз |
| Злокачественная опухоль средостения | Загрудиный зоб |
| Доброкачественные опухоли и кисты средостения | |
| Целомическая киста перикарда | |
| Аневризма аорты и сердца | |
| Туберкулез внутригрудных лимфоузлов | |
| Саркаидоз |
Лечение
| Вид операции | Показания |
| Радикальное удаление | Злокачественные опухоли без инвазии окружающих органов, не склонные к лимфогенному метастазированию (за исключением тимогенных) |
| Расширенное радикальное удаление | |
| Комбинированное радикальное удаление | Злокачественные опухоли с инвазией окружающих структур (за исключением опухолей, высокочувствительных к химиолучевой терапии) |
| Декомпрессия средостения | Опухоли, высокочувствительные к химиолучевой терапии, с инвазией окружающих структур; невозможность комбинированного радикального удаления злокачественной опухоли |
| Паллиативная операция | Удаление торакотомно-стернотомными доступами основной массы опухоли |
Хирургическое лечение больных с опухолями средостения остается одной из сложных проблем торакальной онкологии. Это обусловлено сходством клинических и рентгенологических признаков различных по гистогенезу первичных опухолей и симулирующих их образований грудной полости, трудностью морфологической верификации диагноза, что нередко ведет к ошибкам в диагностике и лечебной тактике. Только знание точного морфологического диагноза позволяет определить оптимальный вариант лечебной тактики.
После верификации диагноза в первую очередь следует оценить резектабельность опухоли. К абсолютным противопоказаниям к хирургическому лечению относятся:
— выраженный синдром сдавления верхней полой вены П-Ш степени (расширения вен шеи, лица, грудной стенки, цианоз, венозное давление свыше 200 мм. вод. ст.);
— метастазы в отдаленных органах, исключая надключичные и подмышечные лимфатические узлы;
— рентгенологический и эндоскопический выявляемое прорастание опухолью пищевода (необходимо оценить возможность его резекции);
— рентгенологические и эндоскопические симптомы прорастания трахеи и главных бронхов.
В случае отсутствия морфологической верификации диагноза и абсолютных противопоказаний к оперативному лечению начинают с хирургического этапа. Такая же тактика оправдана при злокачественных тимомах I-II стадии и неврогенных опухолях заднего средостения, имеющих четкие контуры. Больным с целомическими кистами перикарда показано хирургическое лечение. Бронхогенные и энтерогенные кисты склонны к кровотечению и нагноению, а возможность их малигнизации диктуют хирургический метод лечения.
Злокачественные опухоли в резектабельных стадиях, при установленном морфологическом диагнозе предпочтительнее лечить комбинированным методом (оперативное удаление опухоли в сочетании с лучевой терапией) при радиочувствительных формах поражения (эпителиальные и лимфоидные тимомы, ангиосаркома, рабдомиосаркома, липосаркома). После радикального удаления радиорезистентных опухолей (фибросаркомы, хондросаркомы, карциноиды, злокачественные шваномы, лейомиосаркомы) послеоперационное облучение не показано. Последовательность проведения лечебных мероприятий определяются индивидуально в зависимости от конкретной клинической ситуации.
Под радикальной операцией при злокачественных опухолях средостения следует подразумевать полное удаление опухоли вместе с оболочками и окружающей жировой клетчаткой, часто с резекцией структур и органов, в которые она прорастает (легкие, перикард, нервы, сосуды и др.). После паллиативных операций и пробных торакотомий и стернотомий показано облучение по радикальной программе даже при радиорезистентных опухолях, так как это единственный шанс помочь больным.
При нерезектабельных злокачественных опухолях средостения в зависимости от результатов облучения, проведенного по радикальной программе, и гистогенеза опухоли в последующем оценивают целесообразность общерезорбтивной химиотерапии. При злокачественной лимфоме с изолированным поражением средостения, установленной при срочном гистологическом исследовании, даже резектабельных формах лечебная тактика может быть двоякой: удаление опухоли либо завершение хирургического этапа биопсией. В обоих ситуациях назначают соответствующие варианты консервативного противоопухолевого лечения.
При относительно ограниченных формах лимфогранулематоза, злокачественных лимфомах, а также злокачественной тимоме, резектабельность которой сомнительна, лечение начинают с полихимиотерапии. Подобная тактика способствует купированию общих симптомов заболевания, уменьшению опухолевых масс, а в дальнейшем сокращению размеров полей облучения средостения и соответственно снижению вероятности развития осложнений со стороны жизненноважных органов. В случаях неполной резорбции новообразования возможно оперативное вмешательство, удаление «остаточной опухоли», гистологическое исследование которой определяет дальнейшую тактику.
Существует понятие «ургентная лучевая или химиотерапия». Чаще всего к ней прибегают именно при злокачественных опухолях средостения, осложненных синдромом сдавления верхней полой вены. У таких больных в виде исключения допускается начать лечение без морфологической верификации диагноза, если из-за тяжелого состояния пациента нельзя применить инвазивные методы диагностики.
Решение о начале противоопухолевого лечения без морфологического подтверждения диагноза может принять только консилиум с участием хирурга, лучевого терапевта, химиотерапевта и рентгенолога с соответствующим оформлением этого решения в истории болезни. По мере улучшения состояния больного, возобновляют попытки верификации диагноза.
Токсикодермия
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ ТОКСИДЕРМИЯМИ
Шифр по Международной классификации болезней МКБ-10
L27
ОПРЕДЕЛЕНИЕ
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
L27.0 Генерализованное высыпание на коже, вызванное лекарственными средствами и медикаментами
L27.1 Локализованное высыпание на коже, вызванное лекарственными средствами и медикаментами
L27.2 Дерматит, вызванный съеденной пищей
L27.8 Дерматит, вызванный другими веществами, принятыми внутрь
Этиология и патогенез
Токсидермии чаще развиваются как побочное действие лекарственных средств. Развитие патологической реакции возможно на любой лекарственный препарат, включая антигистаминные и глюкокортикостероидные средства. Однако в большинстве случаев развитие токсидермий ассоциировано с поступлением в организм антибактериальных препаратов пенициллиновой и цефалоспориной групп, а также сульфаниламидов, противоэпилептических средств и аллопуринола. Развитие таких высыпаний ассоциируется с преобладанием CD4 и CD8 Т-лифмоцитов, гиперчувствительностью замедленного типа.
Алиментарные (пищевые) токсидермии могут быть обусловлены как аллергическими (достаточно часто выявляются у детей и редко – у взрослых), так и неаллергическими механизмами, и, по данным современных исследований, они составляют 12% от всех видов заболевания.
Фиксированные высыпания, как правило, обусловлены гипечувствительностью замедленного типа. Развитие высыпаний происходит через несколько часов после поступления в организм аллергена. В качестве причины таких высыпаний чаще всего выступают тетрациклины, нестероидные противовоспалительные, сульфиниламидные и противоэпилептические средства (карбамазепин).
Пустулезные высыпания в настоящее время наблюдаются редко, т.к. ассоциируются с поступлением в организм редко используемых в настоящее время производных галогенов.
Буллезные высыпания, включая медикаментозную пузырчатку, также встречаются нечасто, но являются тяжелыми вариантами токсидермий. Развитие их связано с активизацией ферментов и цитокинов и образованием аутоантител, способствующих акантолизу или эпидермолизу. Среди причин таких реакций следует, прежде всего, указать ингибиторы ангиотензинпревращающего фермента, фуросемид, пенициллин и сульфасалазин.
Полиморфная экссудативная эритема медикаментозного происхождения наиболее часто ассоциирована с приемом сульфаниламидов.
Наиболее частой причиной пятнистых эритематозных и геморрагических высыпаний являются антибактериальные препараты пенициллиновой и цефалоспориновой групп. Геморрагические высыпания также возникают после приема антипирина, салицилатов, белладонны, хинина, эрготамина и некоторых других препаратов. Кроме того, причиной пурпурозных высыпаний способны стать интоксикация, переутомление, инфекционные болезни, кахексия, болезни желудочно-кишечного тракта, ревматизм, введение антитоксических сывороток, укус ядовитых змей.
Профессиональные токсидермии возникают при действии производственных химических веществ, особенно тех, в структуре которых имеется бензольное кольцо с хлором или аминогруппой (имеют высокую антигенную активность). Путь поступления веществ в организм чаще ингаляторный.
Список лекарств, вызывающих фотохимические токсидермии превышает 100 наименований и постоянно пополняется. Чаще других ими являются: антибактериальные средства (амоксициллин, гризеофульвин, дапсон, сульфаниламиды, окситетрациклин, тетрациклин, доксициклин, миноциклин, сульфаниламиды, ципрофлоксацин), нестероидные противовоспалительные средства (диклофенак, ибупрофен, индометацин, кетопрофен, пироксикам, фенилбутазон), противоопухолевые средства (винбластин, метотрексат, фторурацил), диуретические средства (амилорид, гидрохлортиазид, фуросемид, хлортиазид), гипотензивные и сердечно-сосудистые средства (бета-адреноблокаторы, каптоприл, кордарон, метилдофа, нифедипин), антидиабетические пероральные средства (толбутамид, хлорпропамид), а также амитриптилин, бензоилпероксид, изотретиноин, третиноин, этретинат, прометазин, препараты золота, пероральные контрацептивы, циметидин, хлорпромазин, хинидин, эфиры пара-аминобензойной кислоты и другие.
Время появления реакции на фармакологическое средство составляет от 1 до 21 дня и зависит от предшествующих контактов с этим препаратом (или с препаратами со сходной химической структурой при перекрестной аллергии). Ранняя реакция возникает через 1–3 суток от начала лечения, поздняя — чаще на 9-10 сутки у несенсибилизированных пациентов. Реакция на пенициллин иногда наблюдается через 2 недели и более после прекращения его введения.
Клиническая картина
Cимптомы, течение
По этиологическому принципу выделяют медикаментозные, алиментарные (пищевые) и профессиональные токсидермии.
Также при описании токсидермий используют морфологические признаки (пятнистая, папулезная, макулопапулезная, везикулезная, буллезная, узловатая, пигментная, пурпурозная, буллезно-геморрагическия токсидермия) или сравнение с клиническими проявлениями других дерматозов (по типу аллергического васкулита, по типу многоформной экссудативной эритемы).
Клинические проявления лекарственной аллергии очень разнообразны и представлены почти всеми первичными морфологическими элементами: пятнистыми, папулезными, уртикарными, везикулезными, буллезными, пустулезными, узловатыми. Высыпания чаще мономорфные, реже – полиморфные: пятнисто-папулезные, пятнисто-везикулезные, везикуло-буллезные и др.
Пятнистая токсидермия в виде эритематозных, пигментных или геморрагических (пурпурозных) элементов встречается чаще других и обычно локализуется на туловище, лице, конечностях. В крупных кожных складках (паховых, подмышечных, под молочными железами) сыпь нередко сливается. Распространенность высыпаний варьирует от единичных элементов до эритродермии. Поверхность элементов гладкая, позднее может отмечаться шелушение. Иногда центр растущего пятна становится бледнее периферии, тогда элементы приобретают вид колец. Характерен кожный зуд различной интенсивности. Одновременно можно наблюдать инъекцию склер, слезотечение, нарушения со стороны желудочно-кишечного тракта и повышение температуры тела до умеренных показателей. Высыпания появляются через различное время после приема лекарства, иногда очень короткое, если к данному фармакологическому средству ранее развилась гиперчувствительность. Элементы появляются сразу или постепенно, толчками, достигая максимального развития в течение 2–3 дней, и через несколько дней исчезают, не оставляя следов. При поражении ладоней и подошв наступает полное отторжение рогового слоя.
Пятнистые эритематозные и геморрагические элементы, сходные с таковыми при скарлатине, встречаются реже. Процесс длится достаточно долго и заканчивается пластинчатым шелушением.
Пигментная токсидермия начинается с появления слабо выраженных эритематозных пятен преимущественно на коже лица, шеи, разгибательных поверхностей верхних конечностей. Затем на фоне эритемы появляются отрубевидное шелушение, сетчатая пигментация и фолликулярный кератоз. Пятна приобретают более насыщенный цвет, клинически напоминая картину меланоза Риля.
Фиксированная эритема проявляется одним или несколькими крупными ярко-красными пятнами, достигающими в диаметре 10 см. В процессе инволюции цвет становится синюшно-багровым, возможно формирование бляшки и пузыря, после стихания воспалительных явлений остается гиперпигментация, коричневое пятно с аспидным или фиолетовым оттенком. В таком виде пятно или пятна сохраняются долго, постепенно бледнея, но после приема лекарственного препарата, вызвавшего аллергическую реакцию, элементы рецидивируют на прежнем месте. Типичная локализация — половые органы, слизистая оболочка рта.
Папулезные высыпания, как проявление токсидермии, регистрируются нечасто. Обычно сопровождаются кожным зудом.
Более редкими являются буллезная, везикулезная, пустулезная и узловатая токсидермии.
Буллезная токсидермия характеризуется появлением крупных пузырей, локализующихся преимущественно в складках кожи и на шее. Образующиеся после вскрытия пузырей вегетирующие эрозии клинически сходны с элементами при вегетирующей пузырчатке.
Везикулезная токсидермия может характеризоваться поражением только ладоней и подошв, имитируя дисгидроз, но высыпания также способны занимать значительные пространства кожного покрова, вплоть до эритродермии с обильным мокнутием и последующим крупнопластинчатым шелушением.
Пустулезная токсидермия обычно наблюдается при использовании галогенных препаратов (йод, бром, фтор, хлор). Так как важным путем выделения галогенов из организма являются сальные железы, то и локализация высыпаний имеет тропизм к участкам кожного покрова, богатым этими железами: лицо, грудь, межлопаточная область. Йодистые угри – мелкие и обильные, бромистые – крупнее.
Крапивница и отек Квинке относятся к аллергическим реакциям немедленного типа. Крапивница проявляется быстро возникающими и быстро исчезающими волдырями, отек Квинке — отеком кожи, подкожной клетчатки, значительным увеличением губ, языка. Больные ощущают зуд или жжение ладоней и подошв, онемение языка, давящую боль за грудиной, сердцебиение, слабость. При угрозе развития анафилактического шока наблюдаются бронхоспазм, тошнота, рвота, понос, артралгии.
Токсидермия по типу многоформной экссудативной эритемы, в том числе буллезной, может быть клиническим проявлением непереносимости различных лекарственных средств, в том числе антигистаминных. Такие проявления наблюдаются при отравлении угарным газом и бензином, при алиментарных расстройствах. Самыми тяжелыми осложнениями токсидермии по типу многоформной экссудативной эритемы являются синдром Стивенса-Джонсона и синдромом Лайелла.
Алиментарные (пищевые) токсидермии могут быть обусловлены аллергическими и неаллергическими механизмами. К последним относятся: прием продуктов с высоким содержанием гистамина и гистаминоподобных веществ (томаты, баклажаны, авокадо, сыры, рыба свежая и замороженная, салями, сосиски, красное вино, консервированная пища, пиво, квашеная капуста, бананы) или продуктов, способствующих высвобождению гистамина (алкоголь, какао, шоколад, белок яйца, хлебные злаки (особенно пшеница), ананас, свиная печень, креветки, клубника)
Диагностика
Тщательно собранный анамнез имеет особое значение в диагностике лекарственной токсидермии, при этом выясняется: наличие сходных симптомов в анамнезе; наличие профессиональных факторов риска развития заболевания; прием лекарственных препаратов и др. Многие больные не считают медикаментами средства, которые они давно принимают (капли в нос или в глаза, контрацептивные препараты). В перечень лекарств больные также обычно не включают препараты, прием которых закончился 1–2 недели тому назад. Необходимо иметь в виду и возможность перекрестной аллергической реакции: некоторые диуретические средства (фуросемид, тиазид) — с сульфаниламидами; пенициллин — с полусинтетическими антибиотиками, отличающимися от исходного препарата боковыми цепями.
Аллергологические тесты имеют ограниченную достоверность, т.к. истинным аллергеном часто является неизвестный метаболит. Тесты могут быть как ложноотрицательными, так и ложноположительными: например, после курса лечения пенициллином часто выявляют гемагглютинирующие антитела без признаков гемолитического процесса. Провокационные пробы с лекарственными средствами связаны с опасностью тяжелых аллергических реакций, так как летальные реакции возможны от самых незначительных доз подозреваемого препарата. Подъязычные, внутрикожные, внутримышечные тесты с постепенным повышением дозы лекарства может проводить врач-аллерголог только в условиях стационара.
Скарификационные тесты служат исключительно для обнаружения аллергии замедленного типа. Их достоверность низка из-за того, что причиной развившейся гиперчувствительности нередко бывает не сам препарат, а его метаболиты.
Лабораторные тесты: реакция дегрануляции базофилов, гемагглютинация (агглютинация сывороткой больного эритроцитов, нагруженных аллергеном), обнаружение преципитинов, иммуноглобулины IgE, IgG, IgM, торможение миграции лейкоцитов, реакция бласттрансформации лимфоцитов и др. могут быть как ложноположительными, так и ложноотрицательными. Лабораторная диагностика осложняется еще и тем, что антиген-специфические IgE можно определять только к небольшому числу лекарственных препаратов. Отсутствие специфических IgE к препарату не исключает аллергической реакции на его введение.
Подтверждением диагноза лекарственной токсидермии служит и е ослабление или исчезновение после прекращения приема подозреваемого лекарства. Этот признак также имеет относительную ценность, так как кожные высыпания могут долго сохраняться и после отмены препарата.
Гистологические признаки не имеют характерных для токсидермии особенностей. В эпидермисе встречаются рассеянные микронекрозы отдельных эпидермоцитов, вакуольная дистрофия клеток базального слоя, иногда – образование пузыря. Чаще отмечается межклеточный и внутриклеточный отек, выраженный экзоцитоз и недержание пигмента. Вокруг сосудов наблюдаются инфильтраты из лимфоцитов и гистиоцитов.
Дифференциальный диагноз
Дифференциальная диагностика из-за полиморфизма лекарственных сыпей проводится со многими дерматозами и рядом инфекционных заболеваний — с корью, скарлатиной, краснухой, ветряной оспой.
Розеолоподобная токсидермия отличается от розеолезных сифилидов зудом и шелушением от розового лишая Жибера — отсутствием «материнского пятна», овальных пятнистых высыпаний в виде медальонов, обильными высыпаниями на лице и конечностях, связью с приемом лекарственного средства, от болезни кошачьих царапин (фелиноза) — отсутствием характерного для него регионарного лимфаденита, от пятнистого псориаза — отсутствием симптомов стеаринового пятна, терминальной пленки и кровяной росы.
Папулезную токсидермию дифференцируют с красным плоским лишаем, псориазом, псориазиформным сифилидом.
Дисгидротическая (везикулезная) токсидермия, особенно на кистях, клинически не отличается от эпидермофитидов при эпидермофитии стоп, от аллергического дерматита или экземы. Лишь исключение этих заболеваний и установление связи с предшествующим приемом лекарственных препаратов поможет установить правильный диагноз.
Буллезная токсидермия может быть похожа на многоформную экссудативную эритему. Однако преимущественная локализация на кистях и стопах, отсутствие указаний на предшествующий прием лекарств, возникновение высыпаний на фоне простудного заболевания, сезонность рецидивов свидетельствуют в пользу многоформной экссудативной эритемы.
Лечение
Следует прекратить прием всех медикаментов, кроме жизненно необходимых, которые невозможно заменить препаратами иной группы.
Объем медикаментозной терапии зависит от тяжести заболевания, критериями чего являются:
— характер высыпаний (локализованный или генерализованный);
— тенденция к развитию эритродермии;
— поражение слизистых оболочек;
— наличие геморрагических высыпаний;
— наличие полостных высыпаний;
— наличие симптомов общей интоксикации (общая слабость, недомогание, головная боль, головокружение, повышение температуры тела);
— вовлечение в процесс внутренних органов;
— изменение общего анализа крови (ускорение СОЭ, лейкоцитоз, анемия, тромбоцитопения).
Больному назначают щадящую диету, обильное питье, энтеросорбенты (полифепан, лактофильтрум, энтеросгель) (С) [1] в средней терапевтической дозировке 3 раза в сутки в промежутках между приемами пищи или лечебных средств.
Показания к госпитализации
— распространенные геморрагические и/или буллезные высыпания;
— угроза развития тяжелых форм лекарственной аллергии (отек Квинке, синдром Лайелла или Стивенса-Джонсона);
— упорный и распространенный процесс, резистентный к проводимому в амбулаторных условиях лечению;
— наличие сопутствующих тяжелых соматических заболеваний, лихорадка, артралгия, низкое артериальное давление, лимфоцитоз с атипическими лимфоцитами.
Схемы лечения
Требования к результатам лечения
— отсутствие субъективных ощущений;
— нормализация общего состояния;
— прекращение появления новых элементов;
— разрешение существующих высыпаний.
Тактика при отсутствии эффекта от лечения
При преобладании пятнистых, уртикарных или папулезных высыпаний возможна замена антигистаминного препарата. При отсутствии эффекта и в этом случае – назначение системных глюкокортикостероидов перорально и/или парентерально (В) [1.2.4.5.6]. Дозы зависят от тяжести клинических проявлений, но составляют не менее 30–35 мг в сутки в пересчете на преднизолон.
ПРОФИЛАКТИКА
Профилактика рецидивов заболевания заключается в информировании пациента о причине заболевания для исключения этого фактора из рациона питания или из разрешенных к применению фармакологических средств.
Информация
Источники и литература
Информация
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.