хронический эндоцервикоз код по мкб 10
Воспалительные болезни женских тазовых органов (N70-N77)
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B98).
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B98).
Цервицит с наличием или без эрозии или эктропиона
Эндоцервицит с наличием или без эрозии или эктропиона
Экзоцервицит с наличием или без эрозии или эктропиона
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B98).
Исключены: эрозия и эктропион шейки матки без цервицита (N86)
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B98).
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B98).
Исключен: старческий (атрофический) вагинит (N95.2)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Хронические воспалительные болезни матки (хронический эндометрит)
Общая информация
Краткое описание
Название протокола: Хронические воспалительные болезни матки
Хронический эндометрит – это клинико-морфологический синдром, характеризующийся комплексом морфофункциональных изменений эндометрия, приводящих к нарушению его циклической трансформации и рецептивности [1].
Код протокола:
Код(ы) МКБ-10:
N71.1 Хронические воспалительные болезни матки
Сокращения, используемые в протоколе:
| АЛТ – аланинаминотрансфераза АСТ – аспартатаминотрансфераза АЧТВ – активированное частичное тромбопластиновое время ВИЧ – вирус иммунодефицита человека ВМК – внутриматочный контрацептив ВПГ – вирус простого герпеса ИППП – инфекции, передаваемые половым путем ИФА – иммуноферментный анализ КОК – комбинированные оральные контрацептивы НПВП – нестероидные противовоспалительные препараты ОАК – общий анализ крови ОАМ – общий анализ мочи ПТВ – протромбиновое время ПТИ – протромбиновый индекс ПЦР – полимеразная цепная реакция РИФ – реакция иммунофлюоресценции УД – уровень доказательности УЗИ – ультразвуковое исследование ЦМВ – цитомегаловирус ЭКГ – электрокардиограмма HCV – вирус гепатита С RW – реакция Вассермана |
Дата разработки/пересмотра протокола: 2015 год.
Категория пациентов: взрослые женщины.
Пользователи протокола: врачи общей практики, врачи акушер-гинекологи.
Критерии, разработанные Канадской Целевой группой Профилактического Здравоохранения (Canadian Task Force on Preventive Health Care) для оценки доказательности рекомендаций
| Уровни доказательности | Уровни рекомендаций |
| I: Доказательность основана, по крайней мере, на данных одного рандомизированного контролируемого исследования II-1: Доказательность основана на данных контролируемого исследования с хорошим дизайном, но без рандомизации II-2: Доказательность основана на данных когортного исследования с хорошим дизайном (проспективного или ретроспективного) или исследования типа «случай-контроль», предпочтительно многоцентрового или выполненного несколькими исследовательскими группами II-3: Доказательность основана на данных сравнительного исследования с вмешательством или без вмешательства. Убедительные результаты, полученные в ходе неконтролируемых экспериментальных испытаний (например, такие как результаты лечения пенициллином в 1940-х) могли также быть включены в эту категорию III: Доказательность основана на мнениях авторитетных специалистов, базирующихся на их клиническом опыте, на данных описательных исследований или сообщениях экспертных комитетов | A. Доказательные данные позволяют рекомендовать клиническое профилактическое воздействие B. Достоверные свидетельства позволяют рекомендовать клиническое профилактическое воздействие C. Существующие свидетельства является противоречивыми и не позволяет давать рекомендации за или против использования клинического профилактического воздействия; однако, другие факторы могут влиять на принятие решения D. Существуют достоверные свидетельства, чтобы давать рекомендацию в пользу отсутствия клинического профилактического действия E. Существуют доказательные данные, чтобы рекомендовать против клинического профилактического действия L. Существует недостаточно доказательных данных (в количественном или качественном отношении), чтобы давать рекомендацию; однако, другие факторы могут влиять на принятие решения |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация:
По этиологическому фактору:
· специфический
· неспецифический
По морфологическим вариантам:
· атрофический (характеризуется атрофией желёз, фиброзом стромы, инфильтрацией стромы лимфоидными элементами);
· кистозный (характеризуется сдавлением фиброзной тканью протоков желёз, в результате чего их содержимое сгущается и образуются кисты);
· гипертрофический (характеризуется гиперплазией слизистой оболочки в результате хронического воспаления).
Клиническая картина
Cимптомы, течение
Диагностические критерии постановки диагноза:
Жалобы и анамнез:
Жалобы [1]:
· нарушение репродуктивной функции: бесплодие, невынашивание беременности.
Анамнез:
· острый или хронический эндометрит в анамнезе;
· осложненные роды, аборты;
· внутриматочные инвазивные манипуляции (выскабливание полости матки, введение или извлечение ВМК);
· бесплодие;
· привычное невынашивание.
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· жалобы и анамнез;
· УЗИ органов малого таза на 17-22 день менструального цикла;
· обследование на хламидии, трихомонады и гонорею методом ПЦР;
· гистологическое и бактериологическое исследование с определением чувствительности к антибиотикам соскоба из полости матки на 7-10 день менструального цикла (УД – II А) методами:
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· ОАК с определением времени свертываемости крови, микрореакция, ВИЧ, коагулограмма (ПТВ, ПТИ, АЧТВ, фибриноген А, фибриноген В, время свертывания крови), ИФА на HbsAg и HCV – при подготовке к хирургическому лечению;
· доплерометрия сосудов малого таза.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию или для стационарозамещающей помощи: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
NB! Минимальные критерии для диагностики воспалительных заболеваний органов малого таза (ВЗОМТ), предложенных CDC (Centers for Disease Control and Prevention, США, 1993), информативны при хроническом эндометрите только в 33%. В большинстве случаев клинические симптомы заболевания отсутствуют. Диагностика хронического эндометрита основана на анализе клинических симптомов, данных анамнеза, эхографической картины. Обязательным этапом диагностики является морфологическое исследование эндометрия (УД – IIA).
Показания для консультации специалистов: нет
Лабораторная диагностика
Дифференциальный диагноз
Таблица – 1. Дифференциальная диагностика хронической воспалительной болезни матки
| Симптомы, лабораторные данные | Хронический эндометрит | Аденомиоз (эндометриоз тела матки) |
| Боли внизу живота | боли внизу живота тянущего и ноющего характера | боли внизу живота носят циклический характер |
| Анамнез | длительное ношение ВМК, случайные половые связи, внутриматочные инвазивные манипуляции | эндометриоз в анамнезе |
| Бимануальное исследование | возможна болезненность и небольшое увеличение и уплотнение матки | матка шаровидной формы, возможно уплотнение крестцово-маточных связок |
| Данные УЗИ | неоднородная эхоструктура эндометрия, расширение полости матки, гиперэхогенные включения в базальном слое эндометрия, истончение эндометрия во 2 фазе м.ц. | неоднородность структуры миометрия, наличие эхонегативных структур пониженной эхогенности в миометрии размерами 0,2–0,6 см, увеличение переднезадних размеров матки |
Лечение
· восстановление репродуктивной функции.
Немедикаментозное лечение: Согласно одному систематическому обзору, эффективными являются чрескожная электрическая стимуляция нервов, электрофорез с витамином В1, Е. На сегодняшний день существует мало доказательств немедикаментозного лечения.
Медикаментозное лечение: специфического медикаментозного лечения нет
Другие виды лечения: нет
Хирургическое вмешательство:
Виды операций:
· гистерорезектоскопия;
· выскабливание полости матки;
Показания к операции:
· выявление синехий и полипов в полости матки
Противопоказания к хирургическому вмешательству:
· острые воспалительные заболевания органов малого таза.
Индикаторы эффективности лечения:
· нормализация репродуктивной функции
Препараты (действующие вещества), применяющиеся при лечении
Госпитализация
Показания для госпитализации с указанием типа госпитализации:
Показания для плановой госпитализации или для стационарозамещающей помощи:
· женщины с бесплодием;
· женщины с привычным невынашиванием;
· женщины с нарушением менструальной функции (при наличии сонографических и анамнестических данных в пользу хронического эндометрита) для проведения гистероскопии и/или выскабливания полости матки (с последующим гистологическим исследованием соскоба или биопсии эндометрия) с целью диагностики хронического эндометрита;
· пациентки с безэффективностью ЭКО.
Показания для экстренной госпитализации: нет.
Профилактика
Профилактические мероприятия:
· эффективное лечение ИППП;
· уменьшение количества хирургических абортов;
· уменьшение количества повторных внутриматочных вмешательств;
· контроль продолжительности использования ВМК.
Дальнейшее ведение:
· правильный подбор контрацепции – при отсутствии противопоказаний предпочтительна гормональная контрацепция КОК
· наблюдение у гинеколога 1 раз в год
· УЗИ органов малого таза 1 раз в год
Информация
Источники и литература
Информация
Список разработчиков протокола с указанием квалификационных данных:
1) Садвакасова Шынар Муратовна – кандидат медицинских наук, доцент кафедры акушерства и гинекологии №1 РГП на ПХВ «Казахского Национального Медицинского Университета имени С.Д. Асфендиярова», врач акушер-гинеколог высшей категории.
2) Тулетова Айнур Серикбаевна – Phd, ассистент кафедры акушерства и гинекологии АО «МУА», Астана.
3) Сармулдаева Шолпан Куанышбековна – кандидат медицинских наук, и.о. заведующая кафедрой акушерства и гинекологии Казахского медицинского университета непрерывного образования, врач акушер-гинеколог высшей категории.
4) Коркан Ануар Иванович – доктор медицинских наук, профессор кафедры акушерства и гинекологии Казахского медицинского университета непрерывного образования, врач акушер-гинеколог высшей категории.
5) Гурцкая Гульнар Марсовна Кандидат медицинских наук АО «Медицинский университет Астана» доцент кафедры общей фармакологии, врач клинический фармаколог.
Указание на отсутствие конфликта интересов: нет
Рецензенты: Рыжкова Светлана Николаевна – доктор медицинских наук, профессор, врач высшей категории, заведующая курсом по акушерству и гинекологии факультета усовершенствования врачей РГКП «Западно-Казахстанский государственный медицинский университет имени Марата Оспанова».
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Эндоцервикоз
Что такое эндоцервикоз?
Эндоцервикоз шейки матки (МКБ 10) – это заболевание, для которого характерно разрастание клеток и желез цервикального канала, называемого эндоцервиксом, на влагалищной зоне шейки матки.
Причины развития эндоцервикоза
Предпосылкой псевдоэрозии шейки матки считается аномалия формирования женских половых органов во время эмбрионального развития. Незадолго до рождения такой покров замещается многослойным плоским эпителием, в норме сохраняясь только в цервикальном канале, но у некоторых женщин он остается и на незначительном участке влагалищной части шейки матки.
Спровоцировать развитие заболевания может:
В группу риска входят женщины с ослабленным иммунитетом, вредными привычками и те, кто принимает оральные контрацептивы. Эпидермизирующийся процесс может возникать при обострении ВПЧ и герпетической инфекции. Определить провоцирующий фактор бывает достаточно трудно. Поэтому при обращении женщины врач изучает анамнез и детально знакомится с клинической картиной, после чего назначает диагностику.
Формы заболевания эндоцервикоза
Эндоцервикоз – общий диагноз, который ставится при первичном осмотре. Прежде чем назначить лечение доктор отправляет пациентку на дополнительное исследование, чтобы определить форму патологии. Она зависит от клеточного изменения и динамики развития. По гистологической принадлежности разделяют:
В норме рана затягивается под действием многослойного эпителия, но иногда это происходит при помощи цилиндрической соединительной ткани. Так развивается эндоцервикоз.
Нормой такое нарушение считается еще в нескольких случаях:
Симптомы эндоцервикоза
У многих пациенток заболевание не имеет характерных признаков. Изредка возникают болезненные ощущения в малом тазу, которые могут усиливаться при половом контакте. После трения с шейкой матки возникает необильное кровотечение. Его могут спровоцировать: интимная близость, использование тампонов, спринцевание.
Эндоцервикс неоднородной структуры явялется признаком эндоцервикоза.
При заболевании в хронической стадии женщина не имеет никаких признаков, помимо неприятных ощущений после полового акта. На поверхности шейки матки отсутствуют нервные окончания, поэтому постоянной острой боли нет.
Если провокатором эпидермизирующегося воспаления стали условно-патогенные или патогенные микроорганизмы, у пациентки появляются обильные вагинальные выделения с неприятным запахом, ухудшается самочувствие, снижается работоспособность и появляется гипертермия.
Лечение псевдоэрозии шейки матки
Если эктопия проявляется выделениями, болями в животе, характеризуется аномальным ростом многослойного эпителия, производят коагуляцию псевдоэрозии с помощью различных методов:
Эктопия шейки матки (эндоцервикоз)
Общие сведения
Распространенность патологических процессов шейки матки остается высокой и не отмечается тенденции к снижению. Важность проблемы заключается в том, что патология встречается у 15-20% пациенток репродуктивного возраста. Это могут быть как доброкачественные процессы, так и предраковые, своевременное выявление и лечение которых позволяют предупредить развитие рака шейки матки. К доброкачественным заболеваниям относятся истинная эрозия, эктропион, лейкоплакия простая, полип, эктопия (или псевдоэрозия), о которой сегодня пойдет речь.
Эктопия или эндоцервикоз шейки матки, что это такое? Термин эктопия означает ненормальное смешение тканей или органов. Так, если говорить об органах, то может быть эктопия сердца — ненормальное его положение вне грудной клетки, например в шее или в брюшной полости. Эктопия яичка — это аномальное расположение яичка у мальчиков, состояние, когда орган не опускается в мошонку, а локализуется под кожей лобка, возле корня полового члена, под кожей промежности.
В рассматриваемом нами случае имеет место перемещение цилиндрического эпителия цервикального канала во влагалищную зону. Это несвойственное и нетипичное расположение цилиндрического эпителия. В структуре доброкачественных заболеваний эктопия составляет 90-95%.
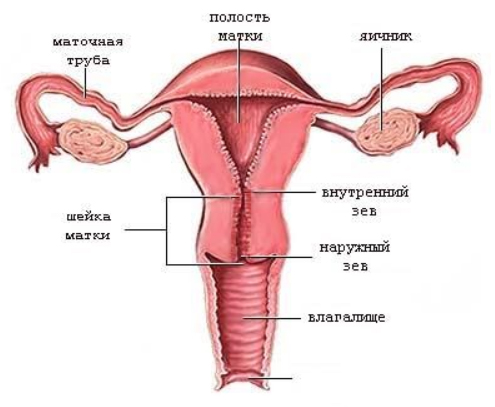
Кратко рассмотрит строение шейки матки. Она является продолжением тела матки и связывает полость матки и влагалище. Часть шейки над влагалищем называется влагалищной частью или экзоцервиксом. Внутри шейки проходит цервикальный канал (длина его всего 4 см), который открывается в матку, образуя внутренний зев, и во влагалище, образуя наружный зев.
Слизистая цервикального канала имеет цилиндрический эпителий, а само влагалище и влагалищная часть шейки матки выстланы многослойным плоским эпителием. Благодаря многослойности он выполняет защитную функцию, а гликоген верхних слоев эпителия создает иммунологический барьер. Наружный зев является местом стыка двух эпителиев. Расположение стыка меняется в различные возрастные периоды, поскольку зависит от гормонального фона: у женщин детородного возраста он находится в наружном зеве, у совсем юных девушек — во влагалищной части шейки, а у пожилых женщин — внутри канала. Во время беременности стык перемещается в вагинальную часть шейки, что является нормой для этого периода, то есть формируется физиологическая эктопия на фоне гиперэстрогении.
Большинство врачей считают, что цервикальная эктопия шейки матки не является заболеванием, а нормальным физиологическим состоянием, в связи с этим код эктопии шейки матки по МКБ-10 не присвоен. При этом нормой считаются неосложнённые формы эктопии. У подростков и юных женщин цервикальная эктопия рассматривается как физиологическое состояние, которое связано с относительной гиперэстрогенией и протекает бессимптомно.
Эктопия цилиндрического эпителия встречается у половины женщин репродуктивного возраста, но, если она протекает с на фоне воспалительных заболеваний (цервицит, вагинит) и нарушений менструального цикла, женщина нуждается в обязательном дообследовании (кольпоскопия, цитологическое исследование мазков). Это связано с тем, что эктопированный цилиндрический эпителий постепенно снова замещается многослойным плоским, но при этом процессе возможно развитие дисплазии клеток (изменение формы и строения их), которая является предраковым заболеванием. В этом и заключается опасность эктопии у части женщин.
Патогенез
Во внутриутробном развитии цилиндрический эпителий покрывает всю поверхность матки и влагалища, находящихся в зачаточном состоянии. Но потом плоский эпителий замещает его во влагалище и на влагалищной части шейки. При достижении репродуктивного возраста граница этих двух эпителиев не видна при гинекологическом осмотре. Поскольку цилиндрический эпителий чувствителен к воздействию гормонов, его граница периодически смещается наружу (образуется эктопия), а потом снова нарастает плоский эпителий.
Существует много теорий развития этого состояния:
Многие исследователи придерживаются мнения о полиэтиологичности развития данного явления: дифференцировка резервных клеток контролируется многими факторами.
Классификация
По клинической картине:
По морфологическому строению:
Прогрессирующая псевдоэрозия является вариантом железистой или папиллярной. Само ее название должно натолкнуть на выбор лечения и неблагоприятный прогноз. Прогрессирующие эрозии протекают с гиперплазией резервных клеток, которые потом дифференцируются. Стационарная псевдоэрозия соответствует простой. Она свидетельствует о фазе покоя — псевдоэрозия не растет. В стационарных псевдоэрозиях гиперплазия отсутствует.
Заживающие — это псевдоэрозии, находящиеся в фазе обратного развития — замещение многослойным эпителием или бывшим или новообразованным. При регенерации замещение происходит от периферии к наружному зеву. Плоский эпителий растет под цилиндрический, вытесняя его, со временем он становится многослойным. В большинстве случаев обратное замещение плоским эпителием является доброкачественным процессом, который идет за счет метаплазии. Метаплазированный эпителий вызревает до нормального плоского.
Процессы регенерации длительны и завершаются за 1-1,5 года. Чем длительнее процесс, тем больше риска развития атипических изменений. Изменение нормально протекающего процесса метаплазии влияют гормональные иммунологические факторы и инфекционные заболевания, в частности наличие вируса папилломы человека. В свою очередь активная метаплазия в зоне трансформации увеличивает риск заражения ВПЧ 16-го типа, являющийся онкогенным.
Физиологическая или неосложненная эктопия цилиндрического эпителия шейки матки — это вариант нормы у девушек-подростков и женщин до 23 лет. Неосложнённая псевдоэрозия часто является врожденной и выявляется при первом осмотре девушки гинекологом. При выявлении ее рекомендуется регулярный осмотр гинеколога (раз в 6-12 месяцев) с цитологическим контролем. Зачем это нужно? Пограничная зона перехода цилиндрического эпителия в плоский (называется «зона трансформации»), подвергается предраковым и злокачественным изменениям — здесь происходят патологические метапластические и анапластические процессы. Поэтому выявление эктопии у женщин детородного возраста требует тщательного обследования и при необходимости — лечения. Кроме того, наличие псевдоэрозии часто сопряжено с бесплодием, выкидышами и преждевременными родами.
Также на стыке эпителиев развиваются патологические изменения:
Эктопия матки или псевдоэрозия относится доброкачественным (другое название фоновым) заболеваниям. Почему она называется псевдоэрозия, хотя термин в последнее время все реже используется? Потому что обнаруженный гинекологом участок покраснения на влагалищной части шейки — это не дефект эпителия, как при истинной эрозии, а выстилка из цилиндрических клеток. Протекая бессимптомно, она выявляется только при осмотре в зеркалах и при кольпоскопии. Выглядит как участок красного цвета вокруг наружного зева, а при контакте с инструментами может кровоточить. При осложненной форме наблюдается сочетание изменений эпителия с воспалительным процессом влагалища (кольпит, вагинит) и шейки (эндоцервицит). Осложненное течение с воспалением наблюдается в 67-71%. При этом у женщин появляются жалобы, а хронический воспалительный процесс (гонорейный, хламидийный, микоплазменный и трихомонадный) может привести к дисплазии и атипии клеток, которые выявляются при цитологическом исследовании. При гистологическом исследовании и кольпоскопии выявляется гипертрофия эпителия. Гипертрофическая эктопия на шейке матки типична для хламидийного, микоплазменного и трихомонадного эндоцервицита.
Развитию злокачественных новообразований предшествуют доброкачественные и предраковые заболевания, причем 80% поражений шейки приходится на доброкачественные и 20% на предраковые. Доброкачественные заболевания — состояния, при которых сохраняется нормальный эпителий, в нем происходит правильное деление, созревание и старение эпителиальных клеток. Кроме эктопии к доброкачественным заболеваниям относятся:
Риск озлокачествления возрастает с возрастом и при наличии гинекологических патологий (плоские кондиломы, воспалительные процессы, лейкоплакия). Рак шейки матки можно предотвратить, поскольку развивается он на фоне предопухолевых состояний, которые длительно существуют и их можно выявить гинекологических осмотрах и устранить. Переход дисплазии рак «на месте» длится 3-8 лет, а до момента развития инвазивного рака проходит 10-15 лет.
Предраковые состояния шейки матки:
Если эритроплакия относится к предраковым заболеваниям шейки матки, то эритроплазия Кейра или болезнь Кейра рассматривается как первая стадия плоскоклеточного рака. Это неинвазивная (поверхностная) форма плоскоклеточного рака слизистых. У женщин она выявляется в 10-15% и локализуется на половых губах и шейке матки. Болезнь Кейра развивается медленно, поэтому регулярные осмотры гинеколога позволяют выявить эту патологию вовремя. Выглядит образование небольшим не болезненным плотным пятном, поверхность которого влажная, блестящая, а цвет насыщенно-красно-вишневый. Если в области пятна появляются разрастания и эрозии, можно заподозрить переход в плоскоклеточный рак. Эритроплазия перерождается в плоскоклеточный рак у трети больных. В плане лечения показаны радикальные способы: хирургическое удаление, криодеструкция, электрокоагуляция, радиотерапия, местная химиотерапия.
Причины
Экзогенные факторы и причины:
Урогенитальная инфекция (хламидиоз, микоплазмоз, уреаплазмоз) всегда сопутствует гиперпластическим процессам и патологии слизистой цервикального канала. Хламидийная инфекция является самой распространенной и часто выявляется при эктопии шейки. Также у 49% женщин с эктопией выявляется инфицированность вирусом папилломы человека. ВПЧ обнаруживается у 90% беременных с эктопией. Доказано, что осложненное течение эктопии обусловлено не только наличием ВПЧ-инфекции, но высокой вирусной нагрузкой. Папилломовирусная инфекция является ключевой при развитии эндоцервицитов. Максимальная инфицированность женщин ВПЧ наблюдается в 18-25 лет. Таким образом, выявление ВПЧ, типа его, определение вирусной нагрузки и онкопротеина Е7 дает возможность определить онкологический потенциал эктопии и составить прогноз.
Симптомы
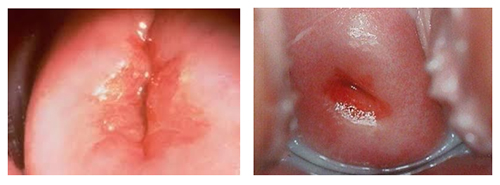
Чаще всего женщины не предъявляют жалоб. Может незначительно увеличиться количество белей. Дискомфорт, боли и увеличение выделений появляются при протекании эктопии с хроническим цервицитом. Характерны также боли при половом акте и возможны кровянистые выделения после него. Визуально эктопия выглядит, как кольцо интенсивно розового или красного цвета, которое опоясывает вход в шейку со стороны влагалища. Цитограмма соответствует воспалительным явлениям.
Фото: эндоцервикоз шейки матки
Анализы и диагностика
Цитологическое исследование. При эктопии возможны следующие варианты заключений цитологии:
При осложнённой форме возможны следующие варианты:
Лечение эндоцервикоза шейки матки
Считается, что неосложненная эктопия не нуждается в лечебных мероприятиях, однако женщина должна наблюдаться у гинеколога с осмотром раз в полгода. Осложнённая форма встречается в 80% случаев. При осложнённой форме имеются воспалительные или предраковые процессы шейки матки, поэтому необходимо проводить их лечение, которое предусматривает:
Целью лечения является полное излечение, предупреждение рецидивов и применение органосохраняющего лечения при детородном возрасте больной. Медикаментозное лечение включает противовоспалительную терапию.
При одновременно выявляемых микоплазме, уреаплазме, трихомонадах, антибиотики назначаются эмпирически. По европейским рекомендациям эмпирическая терапия заключается в приеме азитромицина (Сумамед, Азитрал, Азитромицин) 1 г внутрь каждые 7 дней. Возможно применение доксициклина (Вибрамицин, Юнидокс Солютаб) по 100 мг 2 раза в день 10 дней. Лечение должна принимать женщина и ее партнер. Также назначается кларитромицин (Клацид, Фромилид, Кларицин) по 500 мг в день 10 дней. При цервиците, вызванном Chlamydia trachomatis, рационально назначение джозамицина (Вильпрафен) и доксициклина моногидрата (Юнидокс Солютаб). Эти же препараты рекомендуются и при инфекциях вызванных уреаплазмой и микоплазмой.
Вильпрафен относится к антибиотикам макролидам и является альтернативой применению кларитромицина, доксициклина и моксифлоксацина. Вильпрафен принимают по 1,0 г в день 10 дней. Этот препарат разрешено применять при беременности после оценки пользы/риска.
Также считается, что комплексное применение амоксициллина + клавулоновой кислоты (препарат Флемоклав Солютаб) и Вильпрафена, высоко эффективно при смешанных цервицитах и вагинитах, поскольку охватывает весь спектр возбудителей инфекции этой локализации. Препараты принимают по следующей схеме: Флемоклав Солютаб 1000 мг два раза в день + Вильпрафен 500 мг трижды в день курсом 7-10 дней. Пациентки с затяжным цервицитом должны быть обследованы на предмет M. genitalium с назначением моксифлоксацина (фторхинолоны, препарат Авелокс).
При хронических формах хламидийного цервицита антибиотики назначаются длительно (3 недели и больше), одновременно проводится иммунотерапия, которая включает:
Предложена схема восстановления иммунологического состояния шейки при рецидивирующем хламидийном цервиците. Назначается комбинация ВЛОК (внутрисосудистое лазерное облучение крови) 10 сеансов и иммунотерапии Генфероном (содержит интерферон человеческий + Таурин + бензокаин). Генферон в виде свечей применяется вагинально по 1 свече 2 раза в день тоже 10 дней.
Кроме этого, женщине назначаются гепатопротекторы, антиоксиданты, а для восстановления флоры влагалища вагинальные капсулы или суппозитории, содержащие лактобактерии: Лактонорм, Вагилак, Ацилакт, Фемилекс и гель Лактагель.
Для профилактики рака шейки применяются деструктивные методы (криодеструкция, радиохирургия, лазерная коагуляция).