Как восстановить работу вестибулярного аппарата
Как восстановить работу вестибулярного аппарата
К понятию вестибулярной реабилитации относятся такие вмешательства, как методики репозиции, упражнения, направленные на вестибулярную адаптацию, формирование привыкания, а также общеукрепляющие упражнения для улучшения мышечной силы, походки и равновесия. Позитивное влияние вестибулярной реабилитации на нарушения походки и равновесия, вызванные вестибулярной гипофункцией, показано во многих исследованиях. Вдобавок, контролируемые исследования продемонстрировали улучшение динамической остроты зрения и уменьшение осциллопсии вместе со снижением асимметрии вестибулоокулярного рефлекса.
а) Упражнения при доброкачественном пароксизмальном позиционном головокружении. Нистагм возникает в случаях, когда полукружные каналы со смещенными отокониями попадают в зависимые от гравитации положения, как при пробе Dix-Hallpike. Каждый полукружный канал вызывает определенное движение глазных яблок, что помогает клиницисту выбрать правильный подход к лечению. В настоящее время разработано три подхода к лечению, каждый из которых основан на патофизиологических теориях расстройства. Эти методики включают в себя репозицию каналолита, освобождающий маневр (по Semont) и упражнения по Brandt-Daroff.
Методика репозиции каналолита основана на теории каналолитиаза, согласно которой в полукружном канале имеются свободно плавающие частицы. Выполняется последовательное изменение положения головы пациента в пространстве таким образом, чтобы переместить частицы из пораженного полукружного канала в преддверие. Как только частицы оказываются в преддверии, симптомы должны купироваться. Движения, используемые для лечения каналолитиаза заднего и переднего полукружных каналов, одинаковы.
На рисунке ниже показана методика, применяемая при поражении правого заднего или переднего полукружного канала. После лечения пациента предупреждают о необходимости избегать вертикальных движений головы, которые опять могут привести к смещению отоконий. Важно проинструктировать пациента, что для предотвращения ригидности шейных мышц необходимо выполнять горизонтальные движения головой. Методика репозиции каналолита была также адаптирована к применению при поражении горизонтального полукружного канальца. Доброкачественное пароксизмальное позиционное головокружение значительно реже встречается в горизонтальном и переднем канальцах, частота рецидивов головокружения невысока.
Освобождающий маневр (по Semont) был впервые предложен для лечения заднего полукружного канальца и базируется на теории купололитиаза при доброкачественном пароксизмальном позиционном головокружении. Он включает серию резких движений, направленных на удаление частиц с купулы. Освобождающий маневр эффективен в качестве альтернативного метода лечения каналолитиаза, хотя он может хуже переноситься пациентами.
Упражнения по Brandt-Daroff изначально разрабатывались с целью развития привыкания ЦНС к провоцирующему положению. Они могут влиять и на удаление частиц с купулы или из канала. Эти упражнения представлены на рисунке ниже. Необходимо выполнять 5-10 упражнений три раза в день до тех пор, пока у пациента не будет достигнут двухдневный перерыв в головокружении. В случае появления у пациента сильного головокружения или тошноты, сокращение количества повторений упражнения до трех может улучшить переносимость. Важно объяснить пациенту, что движения туловища в направлении кровати должны выполняться быстро, и это может провоцировать головокружение.
Пациенту также следует знать, что по окончании выполнения упражнений часто могут оставаться некоторые нарушения равновесия и тошнота. Остаточные симптомы обычно носят временный характер.
Цель выполнения репозиции каналолита и освобождающего маневра — вернуть отоконии в преддверие. Упражнения Brandt-Daroff, хотя и были изначально направлены на формирование привыкания к периферическому вестибулярному ответу, также приводят к полной ремиссии, иногда уже после первой серии упражнений. Лечебная физкультура должна также включать обучение пациента применению этих методик в домашних условиях при возникновении рецидива. В таблице ниже приводятся рекомендации по применению перечисленных выше методик.
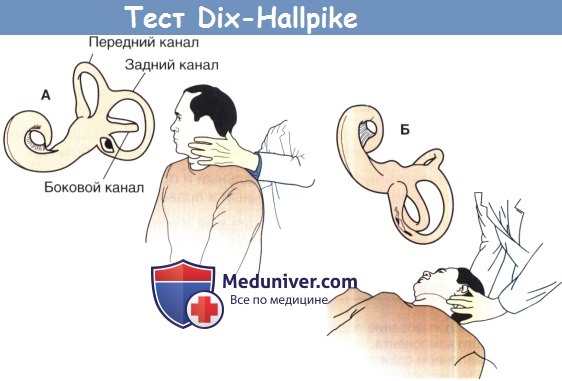
Тест Dix-Hallpike при поражении правого уха.
А. Пациент с ДППГ, связанным с правым задним полукружным каналом. Голова пациента повернута вправо в начале маневра. На маленькой картинке показано расположение частиц в области ампулы заднего полукружного канала.
Б. Пациента перемещают в горизонтальное положение, опуская голову ниже уровня кушетки. Частицы падают в сторону общей ножки, когда голова возвращается в исходное положение. 

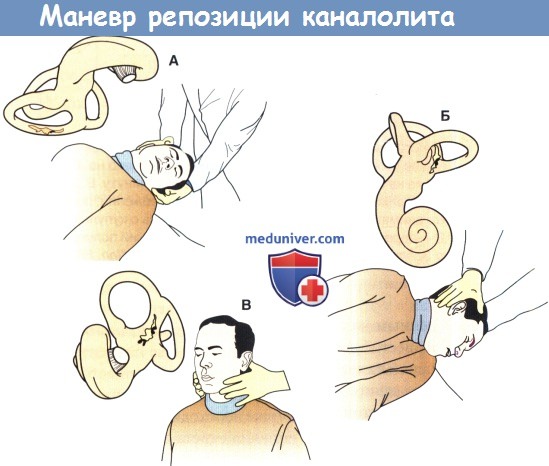
А. Голову поворачивают приблизительно на 180° влево при максимально разогнутой шее (голова должна находиться ниже уровня кушетки).
По мере поворота головы в контралатеральную сторону частицы попадают в общую цистерну полукружных каналов.
Б. Голову пациента продолжают поворачивать дальше влево за счет его перекатывания на левый бок до тех пор, пока лицо не окажется внизу. Частицы начинают входить в преддверие.
В. Пациента возвращают в вертикальное положение. Частицы собираются в преддверии.
б) Упражнения при односторонней вестибулярной гипофункции. Пациенты с односторонней вестибулярной гипофункцией (ОВГ) должны быть проинформированы о том, что период восстановления в среднем занимает 6-8 недель с момента начала вестибулярной реабилитации. Для того, чтобы повысить приверженность лечению и выполнению упражнений, пациентов нужно регулярно поддерживать и информировать о результатах и целях. При этом типе реабилитации основное внимание должно уделяться упражнениям, направленным на стабилизацию походки и взгляда. Упражнения на вестибулярную адаптацию являются вариантом упражнений на стабильность взгляда, заключающихся в постоянном сдвиге изображения на сетчатке пациента.
Сдвиг возникает, когда изображение объекта смещается с центральной ямки сетчатки, приводя к затуманиванию зрения. Сдвиг изображения на сетчатке необходим, так как этот сигнал используется для улучшения ответа оставшейся части вестибулярной системы. Однако головной мозг способен адаптироваться к небольшому смещению изображения на сетчатке и воспринимать объект отчетливо. Пациент должен сохранять взгляд сфокусированным на объекте. В противном случае слишком быстрые движения головы приведут к избыточному смещению изображения на сетчатке. Цель этих упражнений — улучшить вестибуло-окуломоторный рефлекс и задействовать другие глазодвигательные механизмы, способные поддерживать стабильность взгляда при движении головы. Основу вестибулярной адаптации составляют упражнения X1 и Х2.
При упражнении X1 пациента просят выполнять максимально быстрые движения головой в горизонтальной плоскости (при необходимости, и в вертикальной), при этом сохраняя фокусировку на неподвижном объекте. Пациента необходимо обучить замедлять движения головы, если изображение объекта начинает расплываться. Хорошим объектом может служить визитная карточка, если попросить пациента сфокусироваться на слове или на отдельной букве в слове. Начальное расстояние до объекта должно составлять длину вытянутой руки. При упражнении Х2 от пациента требуется смещать голову и объект в противоположных направлениях. По мере улучшения состояния пациента, оба упражнения должны усложняться.
Увеличение сложности может заключаться в использовании отвлекающего фона (жалюзи, шахматная доска), в то время как пациент пытается прочитать букву или слово; изменении расстояния до объекта, увеличении скорости движения головы, выполнении упражнений стоя или во время ходьбы.
Упражнения на устойчивость положения тела в пространстве были разработаны для улучшения равновесия за счет развития механизмов поддержания равновесия с учетом ограниченных возможностей пациента, какими бы они ни были: соматосенсорными, зрительными или вестибулярными. Важно включать движения головы в эти упражнения, так как пациенты с вестибулярной недостаточностью имеют склонность ограничивать движения головой.
Ощущение движения — распространенная среди пациентов с вестибулярной гипофункцией жалоба. Упражнения, направленные на развитие привыкания, оправданы у пациентов с односторонней вестибулярной гипофункцией, длительно страдающих от несистемного головокружения и ощущения движения. Привыкание — это уменьшение реакции на многократно повторяемое движение. Эти упражнения были первыми эффективными методиками, использованными при лечении пациентов с вестибулярными расстройствами.
Для назначения упражнения на привыкание специалист по лечебной физкультуре должен определить провоцирующие положения. Когда положение вызывает минимальное или умеренное головокружение, пациент должен оставаться в провоцирующем положении в течение 30 секунд или до ослабления симптома (что наступит раньше). Пациенту выдается индивидуальная домашняя программа упражнений, основанная на результатах позиционной оценки. Каждое из провоцирующих упражнений должно повторяться 3-5 раз, 2-3 раза в день.
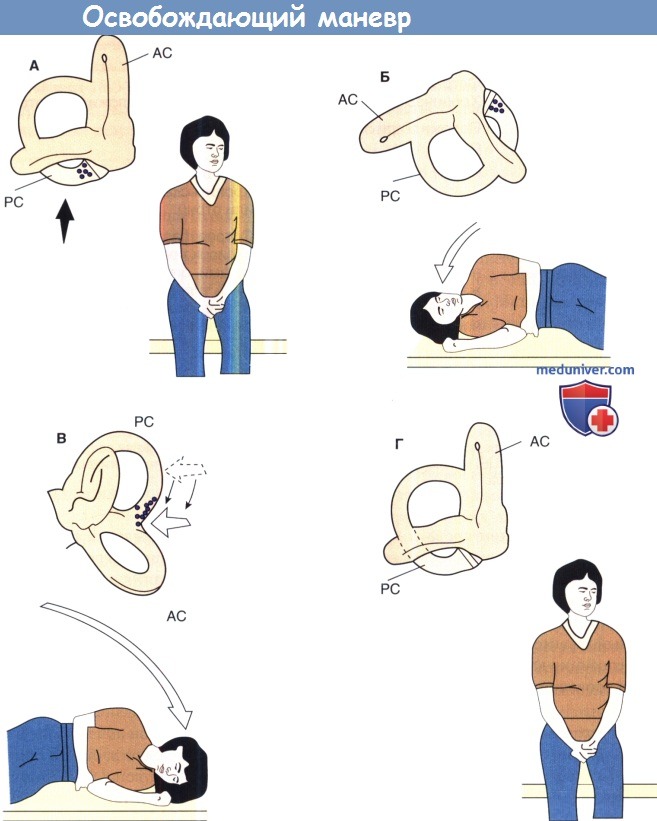
Врач должен помогать пациенту во время этой процедуры. Обратите внимание на прилипшие к купуле отоконии (А, Б).
А. Голова повернута влево на 45°.
Б. При поддержке врача пациент переходит из сидячего положения в положение лежа на правом боку и остается в нем на 1 минуту.
В. Затем пациент быстро поворачивается на 180°, с правого на левый бок.
Голова при этом должна находиться в изначальном положении, повернута влево (нос направлен вниз в конечном положении) в данном случае.
Обратите внимание на то, что отоконии сместились с купулы. Через минуту в этом положении, (Г) пациент возвращается в сидячее положение.
АС—передний полукружный канал; PC—задний полукружный канал; НС — горизонтальный полукружный канал. 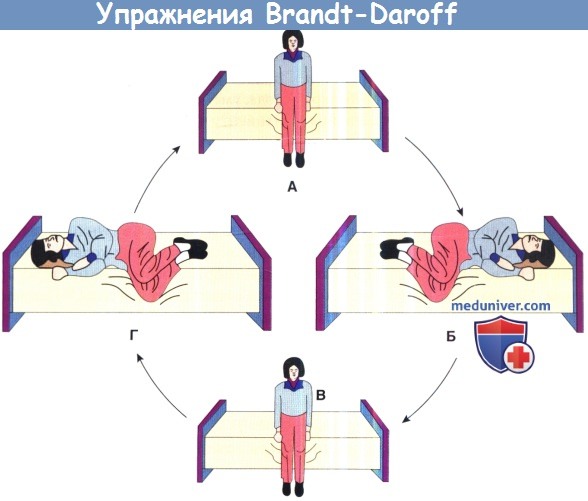
А. Сесть на край кровати и повернуть голову вправо на 45°.
Б. Быстро лечь на левый бок и подождать 15 секунд перед тем, как вернуться в сидячее положение.
В. Посидеть 15 секунд с повернутой головой.
Г. Повернуть голову влево и быстро лечь на правый бок. Подождать 15 секунд, сесть, подождать еще 15 секунд.
Необходимо все время сохранять положение головы. Вся последовательность движений должна быть повторена 5 раз, и упражнения должны выполняться 3 раза в день.
в) Упражнения при двусторонней вестибулярной гипофункции. Лечение пациентов с двусторонней вестибулярной гипофункцией (ДВГ) направлено на купирование основных жалоб — нестабильности взгляда при движении головы, нарушения равновесия и атаксии при ходьбе. Восстановление после двустороннего повреждения вестибулярной системы занимает значительно больше времени, чем после одностороннего повреждения. По этой причине обучение пациентов с акцентом на повседневной активности является приоритетом.
Упражнения на устойчивость взора могут быть схожи с упражнением X1, описанным в лечении односторонней вестибулярной гипофункции. Упражнение Х2 может не подойти из-за избыточного смещения изображения на сетчатке. Вместо этого, улучшить устойчивость взора, за счет улучшения предварительной подготовки движения глаз центральной нервной системой, могут упражнения, включающие последовательные движения глаз и головы, а также использование воображаемых объектов. Пациенты с двусторонней вестибулярной гипофункцией зависят от соматических ощущений и/или зрения для поддержания равновесия тела.
Упражнения на равновесие должны улучшить использование этих сигналов. Необходимо позаботиться о безопасности выполняемых упражнений, так как пациенты с двусторонней гипофункцией лабиринта более склонны к падениям. Крайне важная задача — начать программу лечебной ходьбы и, по возможности, выполнять ее ежедневно. В дальнейшем можно перейти к ходьбе по различным поверхностям (трава, гравий, песок) и в различной обстановке (бакалейная лавка, торговый комплекс). Ежедневная активность должна быть продолжена и после окончания курса вестибулярной реабилитации.
К другим рекомендованным занятиям можно отнести упражнения в бассейне и ушу. Преимущество бассейна заключается в возможности держаться на воде, уменьшая страх перед силой тяжести, что позволяет пациенту двигаться безопасно, без риска падения на землю. Ушу включает медленные контролируемые движения, которые могут использоваться для улучшения равновесия, гибкости и увеличения силы. В большинстве случаев человек с двусторонней вестибулярной недостаточностью будет постоянно испытывать функциональные ограничения. Такие виды активности, как ходьба в темноте, ночное вождение, виды спорта, требующие быстрых движений головы, могут быть навсегда ограничены.
Пациентам старшего возраста может потребоваться трость для безопасной ходьбы в темноте или по неровной поверхности. Упражнения, направленные на привыкание, у пациентов с двусторонней утратой вестибулярной функции не эффективны.
г) Упражнения центрального поражения вестибулярной системы. При точно установленном диагнозе центрального вестибулярного поражения (ЦВП) физиотерапевт должен аккуратно подходить к выбору стратегии реабилитации. Прежде всего необходимо сообщить пациенту о вероятности восстановления. Обычно для восстановления требуется не менее шести месяцев, и оно может быть неполным. Многие из адаптивных механизмов, задействованных в восстановлении вестибулярной системы, являются центральными и могут быть также повреждены исходным заболеванием.
Занимаясь реабилитацией пациентов с черепно-мозговой травмой, врач лечебной физкультуры не должен использовать слишком интенсивную тактику, усугубляя симптомы, от которых страдает пациент. И хотя вестибулярная реабилитация может иметь перспективы в лечении пациентов с черепно-мозговой травмой, она не всегда может быть терапией выбора в силу своей раздражающей природы.
Лечебная физкультура при поражении вестибулярной системы на уровне ствола мозга (вестибулярных ядер) скорее всего будет походить на лечение односторонней вестибулярной гипофункции и иметь аналогичный прогноз. При корковых поражениях вестибулярной системы восстановление также возможно, аналогично процессу восстановления после инсульта. Кроме того, упражнения на равновесие и ходьбу, которые задействуют соматосенсорный, зрительный и вестибулярный компоненты, также являются эффективными средствами у этой категории больных.
д) Упражнения невестибулярного головокружения. Многие пациенты с жалобами на головокружение и нарушение равновесия, несмотря на нормальную функцию вестибулярного аппарата по клиническим данным (отрицательные результаты тестов на ДППГ, индуцированный движениями головы нистагм, теста с импульсными движениями головы), все равно будут страдать от нарушенного равновесия и чувствительности к движению. Эти пациенты могут быть успешно вылечены с использованием методов вестибулярной реабилитации, применяемых у больных с истинной вестибулярной патологией.
При большинстве вариантов патологии вестибулярной системы для реабилитации необходимо движение. Восстановление вестибулярной системы будет неполным без движения головы. Этот основополагающий принцип необходимо подробно объяснить пациенту в беседе о возвращении к повседневной активности и выполняемых в домашних условиях упражнениях. Определение такого уровня нагрузки, которая приведет к эффективной вестибулярной реабилитации, не вызывая при этом негативных эффектов, является непростой задачей.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Современные подходы к реабилитации пациентов с вестибулоатактическими нарушениями
Рассмотрена классификация головокружений, наиболее частые причины их возникновения, особенности дифференциальной диагностики и подходов к лечению. Описан опыт лечения больных в возрасте от 45 до 75 лет в раннем восстановительном периоде ишемического инсул
Vertigo classification, the most frequent reasons of their beginning, features of differential diagnostics and the approaches to their treatment were considered. The experience of the treatment of patients at the age from 45 to 75 years old in the early rehabilitation period of ischemic stroke in vertebrobasilar basin was described.
Головокружение — одна из самых частых жалоб пациентов на приеме врачей различных специальностей. В дифференциальном ряду причин головокружения могут быть сотни заболеваний и состояний. При этом головокружение — это всего лишь субъективное ощущение движения окружающего пространства вокруг собственного тела или тела в пространстве [4].
Довольно часто пациенты называют головокружением, интерпретируют как «головокружение» состояния, характеризующиеся, в первую очередь, неустойчивостью, нарушение равновесия, координации движений. Эти симптомы могут быть проявлением заболеваний нервной системы, связанных с экстрапирамидными, мозжечковыми и иными расстройствами, и не являются истинным головокружением [7].
В ряде случаев пациенты обозначают как головокружение чувство «дурноты», пустоты, приближающейся потери сознания, «тяжести в голове» или, наоборот, «необыкновенной легкости». Эти жалобы характерны для липотимического состояния и сочетаются с вегетативно-висцеральными проявлениями: бледностью кожных покровов, сердцебиением, тошнотой, потемнением в глазах, гипергидрозом. Подобные состояния наблюдаются при кардиологической патологии, других сердечно-сосудистых заболеваниях, сахарном диабете с присущей ему вторичной периферической вегетативной недостаточностью, проявляющейся ортостатической гипотензией и синдромом постуральной тахикардии, также при гиповолемии, метаболических нарушениях [1, 2, 6].
Другой вариант жалоб, определяемых пациентами как головокружение, — это ощущение тяжести «внутри головы», «внутреннего головокружения», состояния, подобного опьянению. Он наиболее характерен для психогенного головокружения, наблюдающегося при неврозах и депрессиях. По данным T. Brandt, психогенное головокружение — это вторая по частоте причина головокружения у больных, обратившихся за помощью к специалистам — отоневрологам [2]. Головокружение, развивающееся в связи с психическими нарушениями, характеризуется часто неопределенностью жалоб пациента, а также комплексом разнообразных ощущений (зрительных, слуховых и др.). Такое головокружение не похоже ни на одно из состояний (вестибулярное головокружение, обморок) и, как правило, возникает не приступообразно, а беспокоит пациента в течение многих месяцев и лет [5, 8].
По традиционной классификации головокружение делят на вестибулярное (истинное, системное), связанное с поражением вестибулярного анализатора, и невестибулярное (несистемное), которое возникает за пределами вестибулярного аппарата. В свою очередь вестибулярное головокружение подразделяют на три группы: периферическое (поражение лабиринта), промежуточное (возникает в вестибулярном нерве) и центральное (возникает в центральной нервной системе).
Из наиболее частых причин центрального головокружения следует отметить сосудистые нарушения (острая ишемия в области ствола головного мозга (инсульт, транзиторная ишемическая атака), хроническую ишемию головного мозга, хлыстовую травму шейного отдела позвоночника, травмы и опухоль головного мозга.
Из наиболее распространенных причин периферического головокружения следует отметить доброкачественное пароксизмальное позиционное головокружение, болезнь Меньера, вестибулярную мигрень, лабиринтиты, травмы головы (перелом пирамиды височной кости), фистулу лабиринта.
Поэтому дифференциальная диагностика причин головокружения требует комплексного подхода с участием врачей различных специальностей: неврологов, кардиологов, оториноларингологов, психиатров, ангиохирургов и др. Несмотря на появление новых технических возможностей для оценки функции вестибулярной системы, в основе дифференциальной диагностики причин головокружения по-прежнему лежит тщательный анализ жалоб, изучение анамнеза заболевания, клинико-неврологическое обследование пациента. Диагностические сложности могут возникать в связи с недостаточной компетенцией специалиста в вопросах головокружения, особенно при заболеваниях периферического вестибулярного аппарата и психических расстройствах.
Очень часто в типичной клинической практике переоценивается роль изменений шейного отдела позвоночника, выявляемых при рентгенологическом обследовании у большинства лиц пожилого и старческого возраста, и результатов ультразвукового исследования магистральных артерий головы (позвоночных артерий). Выставляется ошибочный диагноз «гипертонического церебрального криза», «гипертонического криза», осложненного головокружением, связанным с дисциркуляцией в вертебрально-базилярной системе и др. [4, 9].
Как показывает клинический опыт, применение дорогостоящих инструментальных методов обследования (МРТ/РКТ головного мозга, электронистагмография, компьютерная постурография и др.) необходимо только у части пациентов. Тогда как у 2/3 пациентов с большой долей вероятности верный диагноз можно поставить на основании жалоб, анамнеза заболевания, данных соматического, неврологического и отоневрологического обследования.
Лечение головокружения в первую очередь должно быть направлено на устранение причины, вызвавшей его развитие. Это приобретает особое значение при развитии головокружения при церебральном инсульте, который, как известно, является всего лишь синдромом, проявлением основного заболевания (артериальная гипертензия (АГ), атеросклероза, сахарного диабета и др.). Таким образом, при головокружении у пациентов с АГ лечение основывается на терапии основного заболевания, при этом, конечно же, нормализация АД не способна устранить головокружение в большинстве случаев. В то же время улучшение самочувствия, исчезновение или ослабление такого неприятного ощущения, как головокружение, способствует более строгой приверженности больных приему антигипертензивных средств и, вследствие этого, нормализации АД. Следовательно, основное значение в терапии больных с головокружением приобретает патогенетическое и симптоматическое лечение.
При развитии церебрального инсульта головокружение обусловлено преходящим или стойким нарушением кровоснабжения центральных или периферических отделов вестибулярной системы. Причем чаще всего головокружение возникает в результате ишемии вестибулярных ядер ствола мозга или их связей. При инсульте головокружение, как правило, сопровождается иными неврологическими симптомами, такими как атаксия, глазодвигательные нарушения, бульбарные расстройства, парезы, чувствительные нарушения.
Вестибулоатактические нарушения наблюдаются достаточно часто при церебральном инсульте. Наличие нарушений функции равновесия увеличивает возможность падений, травматизации пациентов, ограничивает их функциональную активность, снижая качество жизни. В связи с этим вестибулярная реабилитация, тренировка устойчивости, улучшение постурального контроля являются весьма важной задачей восстановительного лечения пациента при инсульте.
Комплексное реабилитационное лечение вестибулоатактических нарушений при инсульте включает в себя, помимо фармакотерапии, вестибулярную и глазодвигательную гимнастику, использование методов ЛФК, в частности биомеханотерапии, стабилотренинг с эффектом биологической обратной связи (БОС), занятия в костюме аксиального нагружения.
После купирования острого приступа головокружения, который обычно сопровождается бурной вегетативной симптоматикой, постепенно начинают проведение вестибулярной гимнастики, представляющей собой разновидность лечебной гимнастики, направленной на ускорение адаптации вестибулярной системы к повреждению, вызванному патологическим процессом, при инсульте — острой церебральной ишемией. При проведении данного метода реабилитационного лечения используется один из основных механизмов функциональной нейропластичности, то есть способности различных отделов ЦНС к реорганизации за счет структурных и функциональных изменений — габитуация (привыкание), который заключается в уменьшении рефлекторного ответа на повторные слабораздражающие стимулы. Пациенту предлагается выполнение ряда упражнений, оказывающих слабое раздражающее влияние на вестибулярные структуры. Повторное выполнение их приводит к тому, что пациент привыкает и головокружение ослабевает (табл.).
Обоснованным дополнением к вестибулярной гимнастике является включение в комплексную программу реабилитационных мероприятий стабилометрического тренинга, основанного на принципе биологической обратной связи (БОС). В основе методики лежит биоуправление, при котором в качестве сигнала обратной связи используются параметры проекции общего центра масс на плоскость опоры. Этот метод позволяет обучать больного в ходе специальных компьютерных «стабилометрических игр» произвольному перемещению центра давления с различной амплитудой, скоростью, степенью точности и направления движений без потери равновесия. Технической основой является компьютерное моделирование, позволяющее отображать на экране движение предметов. За счет данной технологии создается для конкретного больного «индивидуальное виртуальное пространство» в соответствии с имеющимися у него нарушениями двигательных функций, в частности, вестибулоатактическими расстройствами. В данном диапазоне пациент совершает перемещения, управляя курсором экрана, для усовершенствования процесса используются дополнительные опции, например стереоскопические очки [3].
Одним из наиболее часто применяемых тренингов является программа «Мишень». Больной должен, стоя на стабилометрической платформе перед монитором, посредством перемещения корпуса относительно стоп совмещать свой центр давления, демонстрируемый ему на экране в виде курсора, с мишенью и перемещать мишень в определенный участок экрана или удерживать центр давления (ЦД) в центре мишени. При этом врач может, изменяя масштаб, менять площадь опоры пациента, усложняя или упрощая задачу. В начале тренировки движения больного с вестибулоатактическими расстройствами, как правило, бывают избыточные и требуют затраты большого количества энергии. Однако, по мере восстановления равновесия, появления двигательного навыка, пациент будет выполнять более точные и своевременные движения, что приведет к изменению характеристик стабилометрии. Также во время занятий на стабилометрической платформе применяются другие тесты «Тир», «Цветок», «Яблоко», принцип которых аналогичен.
Весьма эффективным методом в комплексе реабилитации пациентов с вестибулоатактическими расстройствами при инсульте является использование костюма аксиального нагружения с системой нагрузочных элементов, основанного на восстановлении функциональных связей за счет потока афферентной информации и улучшения трофики тканей, находящихся под нагрузкой. Механизм действия связан также с ограничением гипермобильности суставно-связочного аппарата, компрессионным воздействием на стопу в виде противодействия ее патологической установки, растяжением мышц, способствующих нормализации мышечного тонуса.
Лечебный костюм состоит из системы эластичных нагрузочных элементов (жилет, шорты, наколенники, специальная обувь), которые распределены в соответствии с топографией антигравитационных мышц.
Перед началом занятий в костюме необходимо определить уровень категории функциональной мобильности, т. е. способности к передвижению (согласно классификации Perry J. et al., 1995). В зависимости от уровня мобильности выделяют два варианта программы занятий:
Важнейшим условием проведения занятий является использование методов контроля эффективности нагрузок, включающей оценку сатурации и показателей системной гемодинамики (АД, ЧСС). Курс лечения включает 10–12 занятий.
Немаловажной составляющей восстановительного лечения пациентов, перенесших инсульт, имеющих вестибулоатактические нарушения, является организация ухода и выхаживания. Нарушения координации движений при сохранной мышечной силе в конечностях могут быть причиной утраты способности к самообслуживанию, снижению функциональной активности больных.
С целью повышения качества жизни пациентов с вышеописанными расстройствами после инсульта на сегодняшний день внедряются новейшие технологии, используемые в уходе. Правильный уход не противопоставляется лечению, а органически входит в него как составная часть и предполагает создание благоприятной бытовой и психологической обстановки на всех этапах лечения.
В настоящее время активно используются у пациентов с церебральным инсультом, имеющих нарушение функции движения в связи с вестибулоатактическими расстройствами, абсорбирующие средства (подгузники MoliCare® Premium soft для малоподвижных пациентов и впитывающие трусы MoliCare® Mobile для сохранивших подвижность пациентов), которые необходимы не только при нарушении функции тазовых органов, но и при снижении общей функциональной активности больных.
Основными требованиями, предъявляемыми к современной специальной гигиенической продукции для пациентов с проблемами мочеиспускания (в силу разных причин: недержание мочи, отсутствие возможности мочеиспускания), являются: способность впитывать и удерживать мочу в течение нескольких часов; возможность длительного сохранения сухости поверхности (чтобы не вызывать раздражения кожи); анатомическое соответствие; удобство ношения, комфортность, незаметность под одеждой; препятствие росту бактерий и распространению неприятного запаха. Продукция данной марки полностью соответствует перечисленным требованиям, позволяет существенно снизить психоэмоциональную напряженность, повысить социальную активность и, соответственно, качество жизни пациента, расширяет возможности проведения реабилитационных мероприятий.
В клинике неврологии МОНИКИ им. М. Ф. Владимирского проведено обследование и комплексное лечение 65 больных в раннем восстановительном периоде ишемического инсульта в вертебрально-базилярном бассейне в возрасте от 45 до 75 лет (средний возраст 59,48 ± 8,63 года).
Все пациенты в исследовании были разделены на две группы. Основная группа включала 35 больных (17 мужчин и 18 женщин), которым проводилось комплексное лечение с использованием медикаментозной терапии бетагистином (Бетасерк), вестибулярной гимнастики, стабилотренинга с биологической обратной связью (БОС), занятий в костюме аксиального нагружения «Регент». Курс лечения составлял 10–15 занятий. Контрольная группа включала 30 больных и была сопоставима с основной по всем показателям. Пациентам контрольной группы проводилась фармакотерапия, согласно стандартам ведения больных с острыми нарушениями мозгового кровообращения.
По окончании курса занятий в основной группе больных при клинической оценке степени устойчивости выявлено достоверное (р 0,05).
Таким образом, проведение комплексного реабилитационного лечения, включающего фармакотерапию, вестибулярную гимнастику, стабилотренинг, занятие в костюме аксиального нагружения, приводило к уменьшению интенсивности и продолжительности головокружения, регрессу координаторных расстройств, увеличению устойчивости вертикальной позы.
Литература
М. В. Романова
С. В. Котов, доктор медицинских наук, профессор
Е. В. Исакова, доктор медицинских наук, профессор
ГБУЗ МОНИКИ им. М. Ф. Владимирского, Москва

.gif)