Как выглядит молочка у девочек
Может ли у девочки быть молочница
Содержание статьи:
Считается, что кандидоз — заболевание чисто взрослое. Однако молочница может быть и у девочек. Об особенностях проявления и лечения этого заболевания у детей читайте в нашем материале.
Что такое молочница?
На фото: Ирина Лузина, врач-гинеколог клиники >.
Причины развития молочницы у девочек
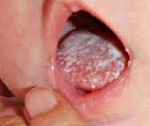
Груднички, как правило сталкиваются с кандидозом ротовой полости. Часто молочница встречается у недоношенных детей, в период прорезывания зубов или затяжных заболеваний. Проявляется она в виде творожистого налета на слизистой рта, деснах и языке. Малыши в этом случае нередко плохо спят, часто срыгивают и имеют неустойчивый стул.
Молочница у девочек 3-5 лет достаточно часто развивается именно в области половых органов. И в данном случае причиной нередко становится нарушение интимной гигиены. Проявляется кандидоз воспалением наружных половых органов, появлением хлопьевидных выделений, зудом и жжением.
Молочница у девочки 11 лет может быть связана, в том числе, и с гормональными перестройками, которые приходятся на подростковый период. В период с 11-14 лет начинается менструация, которая может стать причиной ослабления иммунитета и спровоцировать развитие кандидоза.
Бывает ли молочница у девочек 15 лет? Конечно! И в данном случае ко всему выше перечисленному можно прибавить ношение синтетического кружевного белья, использование ароматических прокладок и начало половой жизни. >.
Диагностика и лечение молочницы у девочек
Ничего нового в диагностике молочницы не придумали — берут мазок из области, пораженной кандидозом, и делается посев. Такой тест позволяет определить какой тип грибов рода Candida стал причиной молочницы и прицельно определить препарат, к которому будет чувствительна именно эта разновидность грибов. Результаты посевов приходится ждать 1-2 дня. Если симптомы молочницы не ярко выражены, вполне можно подождать результатов анализов и только после начать прием препаратов (если это опять же необходимо по показаниям). Если же проявления кандидоза существенны, назначают местное лечение. Это могут быть местные препараты (свечи, растворы), а также системные, которые воздействуют на рН, изменяя ее в кислую сторону. Это позволяет избежать перегрузки не нужными фармпрепаратами и потери чувствительности патологической микрофлоры к лекарственным средствам.
Профилактика развития молочницы у девочек
7 главных вопросов о росте груди у девочек
Очень важно не упустить тот самый момент, когда твоя маленькая девочка начинает превращаться в девушку и в ее теле происходят важные и «взрослые» изменения. Сегодня поговорим о росте груди у девочек-подростков.
Когда начинает расти грудь?
В среднем половое созревание у девочек начинается в возрасте 7-8 лет, но заметные изменения появляются ближе к 10-11 годам. Именно с этого возраста начинается рост волос на лобке и под подмышками, может отмечаться незначительная болезненность и набухание груди. В этот период родителям важно быть очень внимательными, чтобы не пропустить настораживающие симптомы. В тоже время стоит объяснить девочке, что происходящее с ее телом – абсолютно нормально и со всеми тревожащими вопросами, она может обратиться к Вам.
Каковы первые признаки?
Первые признаки роста груди – небольшие бугорки под сосками. Далее начинает темнеть кожа вокруг сосков. Может отмечаться небольшая болезненность или зуд в области груди. Если грудь очень чувствительна, лучше не прикасаться к ней слишком часто и выбирать одежду из мягких тканей.
Асимметрия – это нормально?
Чаще всего, молочные железы развиваются неравномерно – то есть сначала растет одна, а затем – другая. В определенной ситуации наблюдается асимметрия молочных желез – это вариант нормы.
Когда рост остановится?
Рост груди может длиться в среднем 4-6 лет, обычно этот процесс завершается в 17-18 лет.
Когда нужно покупать бюстгальтер?
Подбирать для девочки первый бюстгальтер стоит, когда этого потребует размер груди. Важно правильно выбрать нижнее белье, чтобы в нем было комфортно и свободно.
Можно ли повлиять на размер груди?
Чаще всего размер груди зависит от генетики, поэтому ничего вроде капустных листьев или массажей не повлияют на ее размер. Каждая грудь красива по-своему, поэтому стоит объяснить девочке о важности принятия себя и любви к своему телу.
Как определить размер груди?
На нашем сайте есть полезная табличка, которая поможет определить свой размер. Для этого нужно измерить объем груди, объем под грудью, а затем вычесть одно из другого.
Важно: если Вас что-то настораживает в половом созревании Вашей дочери, обратитесь к детскому гинекологу. Записаться к детскому гинекологу в EVACLINIC можно на сайте или по телефону 409.
Как выглядит молочка у девочек
Кафедра репродуктивной медицины и хирургии факультета дополнительного профессионального образования ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Москва, Россия
Кафедра репродуктивной медицины и хирургии факультета последипломного образования Московского государственного медико-стоматологического университета; Измайловская детская клиническая больница, Москва
Кафедра репродуктивной медицины и хирургии факультета последипломного образования Московского государственного медико-стоматологического университета; Измайловская детская клиническая больница, Москва
Кафедра репродуктивной медицины и хирургии ФПДО Московского государственного медико-стоматологического университета; Измайловская детская городская клиническая больница, Москва
Развитие молочных желез у девочек (обзор литературы)
Журнал: Проблемы репродукции. 2012;(6): 20-23
Адамян Л. В., Богданова Е. А., Сибирская Е. В., Сорокина И. Н. Развитие молочных желез у девочек (обзор литературы). Проблемы репродукции. 2012;(6):20-23.
Adamyan L V, Bogdanova E A, Sibirskaia E V, Sorokina I N. MAMMARY GLAND DEVELOPMENT IN GIRLS (A REVIEW). Russian Journal of Human Reproduction. 2012;(6):20-23.
Кафедра репродуктивной медицины и хирургии факультета дополнительного профессионального образования ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Москва, Россия
Приведены данные литературы об анатомии и физиологии молочной железы, об особенностях развития долек молочной железы у девочек. Особое внимание обращено на созревание молочной железы в пубертатный период.
Кафедра репродуктивной медицины и хирургии факультета дополнительного профессионального образования ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Москва, Россия
Кафедра репродуктивной медицины и хирургии факультета последипломного образования Московского государственного медико-стоматологического университета; Измайловская детская клиническая больница, Москва
Кафедра репродуктивной медицины и хирургии факультета последипломного образования Московского государственного медико-стоматологического университета; Измайловская детская клиническая больница, Москва
Кафедра репродуктивной медицины и хирургии ФПДО Московского государственного медико-стоматологического университета; Измайловская детская городская клиническая больница, Москва
Анатомия и физиология молочных желез. Молочная железа (МЖ) — парный орган, образующий молоко, естественную пищу детей грудного возраста. Располагается с двух сторон на передней грудной стенке между II и VI ребром от края грудины до передней подмышечной линии. Полагают, что МЖ являются видоизмененными потовыми или сальными железами. МЖ закладываются у зародыша на 6-й неделе внутриутробного развития из элементов эктодермы, образуются из боковых вентральных складок эктодермы эмбриона, состоят из нескольких слоев эпителиальных клеток и тянутся от подмышечной до паховой области («молочные складки», или «молочные линии»). Из млечных точек этих линий развиваются МЖ. У человека в последующем от этих складок остаются два бугорка — четвертая пара млечных точек. Это будущие МЖ [1, 6, 17, 22, 33, 34].
МЖ состоят из железистой, соединительной и жировой ткани, кровеносных и лимфатических сосудов, нервов и высокодифференцированной ткани, представленной множеством трубчатых протоков, разветвляющихся на большое количество альвеол, объединенных в дольки.
Опорная и перигландулярная строма МЖ. Соединительная ткань вокруг уже имеющихся протоков в периоде роста МЖ разрыхляется, обогащается клеточными элементами, появляются многочисленные капилляры. Само количество протоков увеличивается, формируются многочисленные боковые разветвления протоков, вокруг которых интенсивно развивается железистая ткань, которая преимущественно располагается по периферии железы. Усиливается пролиферация эпителия, что способствует образованию капиллярных структур. Действительно, в начале развития МЖ прослеживается увеличение количества сосудов. Затем пролиферирует опорная и перигландулярная строма и отмечается увеличение отложения жира, а с 15 лет происходит выраженная активация роста железистой ткани. Увеличивается секреторная активность эпителия протоков и объем самих протоков. Эти изменения происходят под влиянием гормонов, характер взаимодействия которых определяет конечный маммогенный эффект [9, 12, 33, 34].
Половое созревание большинства девочек начинается с 9—10-летнего возраста [2, 5, 13]. Первым его симптомом является скачок роста, затем появляются другие признаки эстрогенизации, в том числе рост МЖ. Через год от начала роста МЖ отмечается появление полового оволосения, еще через год — подмышечного и наступление менархе (первые менструации). По данным многих авторов [3, 18], возраст менархе чаще всего составляет 12,5—13 лет [14, 33]. Отечественные авторы [5, 15, 19] считают период от появления симптомов полового созревания до менархе I фазой периода полового созревания, а период от менархе до окончательного формирования менструального цикла — II фазой полового созревания (обычно до 16—18 лет). Таким образом, период полового созревания наблюдается у девочек в возрасте от 9—10 до 16—18 лет и продолжается в течение 7—10 лет. В этом периоде постепенно устанавливается взрослый тип секреции люлиберина. Соответственно этому растет секреция гонадотропинов, одновременно изменяются соотношения лютеинезирующего гормона (ЛГ) и фолликулостимулирующего гормона (ФСГ). Так, до менархе оно равно 1, через год после менархе достигает 1,5, через 2 года после менархе и до менопаузы колеблется от 1,5 до 2 [21, 24], т.е. в пубертатном периоде уровень ЛГ приближается к значениям, характерным для взрослых. В это же время укрепляются причинно-следственные связи гонадотропинов с эстрогенами, что способствует созреванию фолликулов в яичниках, а созревающие и зрелые фолликулы образуют все больше эстрогенов. Инициация последних вызывает половое созревание, развитие МЖ и эндометрия.
В первые годы периода полового созревания фолликулы еще не достигают полной зрелости, поэтому не секретируют достаточного количества эстрогенов, отсутствует овуляция, не образуется желтое тело, в связи с чем не повышается образование прогестерона. Наблюдается более или менее длительный период постоянного воздействия эстрогенов на МЖ, способствующий росту МЖ, но не сменяемый повышением уровня прогестерона.
Это наблюдается у здоровых девочек пубертатного периода. В этом периоде низкий уровень прогестерона не в состоянии урегулировать длительное активное воздействие эстрогенов на состояние МЖ.
Исследование МЖ у девушек с явлениями гипер- и гипоэстрогении показало значительные диффузные изменения их у девушек с гиперэстрогенией. Описанные изменения были столь характерны, что по ним можно было предполагать уровень эстрогенов в крови [13, 14, 22, 23].
По степени развития МЖ и соска в отечественной литературе различают 4 стадии развития МЖ [3]:
МА-0 — отсутствие признаков развития МЖ;
МА-1 — появление тканей МЖ под ареолой (стадия «почки»);
МА-2 — более заметное увеличение железы, увеличение площади ареолы, сосок не выражен (стадия «бутона»);
МА-3 — дальнейшее увеличение размеров железы, уменьшение площади ареолы с усилением ее пигментации, появлением складчатости кожи ареолы, выступающий над уровнем кожи сосок. Это зрелая МЖ.
В дальнейшем МЖ может увеличиваться или даже уменьшаться в размерах, но она уже созрела, так как сосок и ареола сформированы. При несформировавшемся соске стадия развития МЖ будет соответствовать второй, каких бы размеров не достигла к этому возрасту сама МЖ.
Таким образом, по мнению Е.А. Богдановой, «плоский» сосок служит показателем недостаточного развития МЖ в периоде полового созревания.
Третья стадия развития МЖ обычно наблюдается во II фазе полового созревания, когда устанавливается регулярный менструальный цикл, т.е. в возрасте старше 13 лет.
Во время беременности и лактации в МЖ происходит дальнейшее развитие, увеличение количества долек и протяженности протоков, в конце лактации она подвергается инволюции с частичным замещением фиброзной тканью. У взрослых мужчин МЖ остается в рудиментарном состоянии.
Строение МЖ. Протоки и альвеолы выстланы одним слоем эпителия, более крупные протоки — двумя. После 20-й недели внутриутробного развития эпителиальные тяжи закладки МЖ начинают ветвиться на концах, образуя железистые дольки, расположены в радиальных направлениях. Молочные протоки долек, сливаясь в главный проток, вливаются в синус соска. Сосок служит протоком для 10—15 крупных протоков, в которые вливаются более мелкие. Соединительная ткань состоит из собственной фасции, окружающей всю железу и дающей начало междолевым протокам [16, 25]. У здоровых девочек вся МЖ, за исключением ареолы, окружена жировым покровом. Питание осуществляется за счет ветвей III—VII межреберных артерий, а также прободающих ветвей внутренней грудной артерии и ветвей наружной грудной артерии [6, 11, 19, 24]. Венозный отток осуществляется в подмышечную и подключичную вены. Лимфоотток в основном происходит в подмышечные и загрудинные лимфоузлы по ходу внутренней грудной артерии, т.е. связан со всеми коллекторами лимфатической системы.
У новорожденного ребенка в МЖ различают выводные протоки, собранные в сосок, который выглядит втянутым в виде воронки, в глубине железы находятся ветвящиеся трубочки — молочные ходы. После рождения у младенцев обоих полов определяется припухлость в области расположения МЖ, из сосков может выделяться секрет, по составу близкий молозиву. К 3-й неделе неонатального периода припухлость МЖ исчезает и до периода полового созревания МЖ у мальчиков и девочек практически ничем друг от друга не отличаются [6, 7, 16, 33].
В последующие годы у девочек наблюдается скачкообразное развитие МЖ. Периоды ускоренного развития чередуются с периодами замедленного. Выделяют два периода увеличения количества железистых структур в детстве. Это возраст 4 и 9 лет. Именно в эти возрастные периоды родители могут отмечать увеличение МЖ у девочки, и по этому поводу обращаться к врачу. Заметное увеличение размеров МЖ, как правило, начинается в возрасте 10–12 лет, т.е. с началом периода полового созревания. В этом возрасте отмечается активизация развития фиброзно-жировой стромы, состоящей из опорной и перигландулярной стромы [6, 8].
Под влиянием эстрогенов в МЖ возникают структурные изменения, которые заключаются в расширении и разрастании протоков [2, 7, 12, 17, 22, 28]. В предменструальном периоде внутри- и внедольковые протоки находятся в состоянии выраженной гиперплазии, в лютеиновой фазе менструального цикла в МЖ развивается отек и набухание внутридольковой стромы. Изменения в МЖ происходят под влиянием яичниковых, гипофизарных, кортикостероидных и некоторых других гормонов. Причинами развития патологических состояний в ткани МЖ могут быть отклонения уровня эстрогенов, прогестерона, пролактина, андрогенов и гормонов щитовидной железы [4, 14, 25, 28, 33]. Транзиторная юношеская гиперплазия МЖ, связанная с возрастными изменениями гормонального статуса, не требует какого-либо лечения, ее можно расценивать как функциональное состояние. Функциональная гиперплазия МЖ в пубертатном периоде обусловлена относительной гиперэстрогенией на фоне низкого уровня прогестерона [2, 7, 12, 22, 31, 33].
Как показали исследования Е.А. Богдановой [3] и А.В. Телунц [22], стадия развития МЖ прямо коррелирует с уровнем половых и гонадотропных гормонов в крови. У девочек до 10 лет с нулевой стадией развития МЖ концентрация эстрадиола в крови ниже 100 пмоль/л, уровень ЛГ — 2 МЕ/л. У девочек с первой стадией развития МЖ уровень эстрадиола обычно выше 100 пмоль/л, ЛГ — 2,75 МЕ/л. При третьей стадии развития МЖ уровень эстрадиола 150—300 пмоль/л и более, ЛГ — выше 5 МЕ/л. Уровень пролактина во все периоды развития МЖ составляет 200—250 МЕ/л [22]. Эти исследования четко показывают роль эстрогенов в формировании и развитии МЖ. Эстрогены вызывают пролиферацию протокового эпителия, рост и развитие протоков и стромы. Прогестерон регулирует активность фермента 17-гидроксистероиддегидрогеназы-2, который инактивирует эстрогены, переводя активную фракцию эстрогенов — эстрадиол в менее активную — эстрон. Таким образом, уменьшается уровень активных эстрогенов в тканях МЖ.
Хорошо известны и другие данные. Так, у подростков с врожденным отсутствием яичников и очень низким уровнем эстрогенов в крови МЖ самостоятельно не развиваются [21, 26, 27].
Биолокационное (термографическое) исследование Е.А. Богдановой и Ю.Н. Богина (2010) у девушек 14—17 лет с дисгенезией гонад и отсутствием вторичных половых признаков показало аваскулярный рисунок, т.е. отсутствие ткани МЖ. Повторная термография этой области через 5—6 мес от начала лечения эстрогенами показывала уже васкулярный рисунок, визуально и пальпаторно определялись МЖ второй стадии развития. Эти данные со всей очевидностью показывают роль эстрогенов в развитии МЖ у девочек.
Можно полагать, что нарушение гормональных взаимоотношений в пубертатном периоде может приводить к патологическим изменениям развития МЖ. А.В. Телунц [22] описала выраженные гиперпластические изменения МЖ у девочек с абсолютной или относительной гиперэстрогенией и сниженным уровнем прогестерона в крови всего лишь при слегка повышенным уровне эстрогенов.
Секреция и выделение молока из сосков происходят под влиянием пролактина — полипептидного гормона, вырабатывающегося в передней доли гипофиза, также небольшое количество пролактина может синтезироваться периферическими тканями [2, 21, 22]. Нельзя сбросить со счетов и условно-рефлекторное воздействие на лактацию, которая усиливается при крике ребенка или в сроки его кормления [2, 6, 10, 29, 30]. В лютеиновой фазе менструального цикла уровень пролактина выше, чем в фолликулиновой. Микропролактин — пролактин, связанный в иммунные комплексы с антителами, присутствующий в крови в варьирующих количествах. Он выводится из крови медленней, чем мономерный пролактин, и может накапливаться в высокой концентрации. Эта форма пролактина обладает меньшей биоактивностью, пациенты с высоким содержанием микропролактина могут не иметь классических симптомов, характерных для повышения уровня пролактина. Одним из показаний для исследования пролактина является наличие циклических болей в МЖ. Тест на присутствие микропролактина проводится в качестве дополнительного исследования к определению пролактина при выявлении повышенного уровня пролактина (по соответствующим рекомендациям — для всех пациентов с уровнем пролактина более 700 мЕД/л) [2, 5, 7, 21]. Пролактин влияет на биосинтез компонентов молока: лактозы, липидов и первичного протеина — казеина и его продукцию в МЖ. Гормональным триггером продукции молока внутри альвеолярных клеток и его секреции в протоки МЖ является снижение уровня эстрогенов и прогестерона в циркулирующей крови сразу после родов. Окситоцин вызывает сокращение миоэпителиальных клеток и приводит к высвобождению альвеолярного содержимого, усиливая дальнейшую секрецию молока и наполнение альвеол. Механизм нарастания секреции пролактина связан с супрессией гонадотропин-рилизинг-гормона и непосредственной стимуляцией транскрипции гена пролактина в гипофизе [1, 2, 7, 16, 29].
Таким образом, рост и развитие МЖ стимулируются гормонами яичника и, возможно, пролактином. Основная роль в осуществлении функции МЖ, безусловно, принадлежит пролактину, он определяет наступление и характер лактации. Некоторые авторы [7, 20, 32] полагают, что неравномерность развития железистой ткани МЖ — физиологическое явление и типична для этого органа. Большинство авторов отмечают активацию роста железистой ткани МЖ в возрасте 14—16 лет.
П.А. Чумаченко (1991) в развитии МЖ выделяет несколько периодов. До 9—10 лет отмечается период относительного покоя. Рост МЖ начинается в 10—12 лет и продолжается до 14 лет, характеризуясь усиленным развитием стромы по сравнению с паренхимой. В возрасте 14—16 лет происходит скачкообразный рост МЖ, в этот период формируются тубулярные дольки. Так, у девушек 15 лет количество железистых элементов по сравнению с 14-летними девушками в 10—11 раз больше, кроме того, появляются тубулярные дольки, более многочисленные на периферии желез. Процесс формирования долек очень сложен, он происходит под влиянием многих факторов, в том числе и наследственно-конституциональных особенностей организма.
Развитие МЖ в периоде полового созревания приводит не только к увеличению их размеров, но и к увеличению количества протоков и к формированию соска. К 25 годам МЖ обычно полностью сформированы [1, 6, 17, 19, 28].
Молочница у грудных детей
Молочница – это одна из клинических вариаций грибковых заболеваний, вызванных дрожжеподобными грибами из рода Candida. У грудных детей чаще всего встречается оральная форма – кандидозный стоматит. Клинические проявления включают в себя белый творожистый налет на слизистых оболочках щек, языка и неба. В тяжелых случаях поражается вся ротовая полость, нарушается общее состояние ребенка. Диагностика предполагает выявление специфических симптомов при осмотре, подтверждение диагноза микроскопическим, бактериологическим и культуральным методами. Лечение проводится при помощи местного и системного применения антимикотических препаратов.
Общие сведения
Кандидоз или молочница у грудных детей – грибковая патология, которая обусловлена условно-патогенными или патогенными штаммами грибов рода Candida. В 80-90% ее случаев возбудителем является C. albicans. Для новорожденных и младенцев наиболее характерен кандидоз полости рта. Впервые кандидозный стоматит был описан Гиппократом в примерно 400 году д.н.э. Название «молочница» патология получила из-за белого налета на слизистых оболочках, который внешне напоминает створоженное молоко, а также из-за творожистых выделений. Заболеваемость зависит от снижения иммунитета на фоне основных патологий или внешних обстоятельств: кандидоз развивается у 20-25% детей с сахарным диабетом I типа, у 25-30% онкологических больных и у 70-90% младенцев со СПИД.
Причины молочницы у грудных детей
Способствовать развитию молочницы у грудных детей могут многие экзо- и эндогенные факторы. К внутренним факторам относятся недоношенность, вскармливание смесями, перенесенные операции, гипо- и авитаминозы, алиментарные дистрофии, анемии, рахит, нарушение нормальной кишечной микрофлоры, ОРВИ, хронические вирусные заболевания (в т. ч. ВИЧ), нарушения обмена белков, жиров и углеводов, эндокринные патологии (в т. ч. сахарный диабет), злокачественные новообразования, частые срыгивание и рвота. Внешними факторами, провоцирующими развитие кандидоза, являются химическое или физическое повреждение слизистой оболочки, длительная антибактериальная терапия, прием иммуносупрессивных препаратов, гормональных средств и цитостатиков, кандидозный вульвовагинит во время беременности и/или родов у матери, контакт с больными кандидозом или носителями патогенных штаммов, проведение ИВЛ и нахождение в условиях отделения РИТ.
Симптомы молочницы у грудных детей
Инкубационный период молочницы у грудных детей колеблется от 2 дней до 2 месяцев, в среднем составляет 3-6 дней. Клиническая картина зависит от тяжести поражения. Выделяют легкую, среднетяжелую и тяжелую формы кандидозного стоматита. Легкая форма встречается чаще всего. Она характеризуется поражением ротовой полости в виде очагов творожистого налета. Наиболее частая локализация – внутренняя поверхность щек, верхняя часть языка, реже – твердое и мягкое небо. Образования без усилий отделяются при соскабливании. Общее состояние ребенка не нарушается, дискомфорта не возникает, специфического запаха не наблюдается.
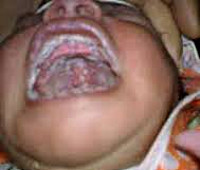
Среднетяжелая и тяжелая формы молочницы грудных детей менее распространены, поскольку развиваются только при отсутствии регулярных профилактических осмотров педиатром или сознательном отказе родителей от лечения. Кандидозный стоматит средней степени тяжести проявляется налетом творожистого или пленкоподобного характера, диффузно распространяющимся по всем типичным местам поражения. Прилегающие ткани резко гиперемированы. При попытке отделить налет от слизистой оболочки снимаются только некоторые его части, на месте которых остаются капли крови. Несколько нарушается общее состояние: сон неспокойный, ребенок капризничает.
При тяжелой форме молочницы у грудных детей выявляется тотальное поражение всех слизистых оболочек ротовой полости, в том числе задней стенки глотки, десен, губ. Налет плотно спаян с подлежащими тканями, поэтому при соскабливании удается отделить только небольшие участки, под которыми остается беловатая пленка. При осмотре изо рта определяется сильный неприятный запах. Резко нарушается общее состояние ребенка: он беспокоен, плохо спит, часто плачет, отказывается от груди матери.
Осложнения молочницы у грудных детей
У детей, в отличие от взрослых, отмечается тенденция к быстрому развитию и распространению патологических процессов. Из-за этого кандидозный стоматит достаточно часто сопровождается поражением других участков тела – возникают кандидозы промежности, кишечника, межъягодичной и пахово-бедренной складки, кандидозный вульвовагинит. При тяжелых формах молочницы у грудных детей зачастую происходит гематогенная и лимфогенная диссеминация грибов – развивается сепсис. Неэффективное лечение острого кандидоза может привести к его переходу в хроническую форму. Помимо постоянных обострений и нарушений общего состояния ребенка, данное состояние становится причиной дальнейшего снижения иммунитета, склонности к аллергическим реакциям и атопическим заболеваниям, например – бронхиальной астме.
У девочек на фоне молочницы ротовой полости очень часто развивается кандидозный вульвовагинит. Клинически он проявляется гиперемией, отечностью и сухостью внешних половых органов с эрозиями слизистых оболочек. В педиатрии и неонатологии данная патология представляет большую опасность, поскольку в грудном возрасте из-за особой нежности тканей существует высокий риск срастания половых губ и стенок влагалища между собой. Подобное осложнение, помимо массивной фармакотерапии, требует хирургического вмешательства.
Диагностика молочницы у грудных детей
Диагностика молочницы у грудных детей основывается на полноценном сборе анамнестических данных, проведении объективного и лабораторного обследования ребенка. Инструментальные исследования, как правило, не требуются. При сборе анамнеза педиатр устанавливает этиологические и способствующие факторы, определяет время дебюта заболевания, оценивает особенности состояния ребенка. Специалист обязательно обращает внимание на грибковые патологии матери во время беременности и родов. Физикальное обследование включает в себя тщательный осмотр ротовой полости, выявление характерных налетов, определение степени тяжести процесса и осмотр других частей тела, на которых потенциально может развиться кандидоз. Ведущую роль играет лабораторная диагностика, заключающаяся в проведении микроскопии, бактериологического и серологического исследования.
Микроскопическая диагностика является первым этапом, на котором полученный при соскобе материал исследуют под световым или электронным микроскопом. Она дает возможность выявить характерные нити мицелия и дрожжеподобные клетки. Культуральный метод позволяет определить разновидность гриба и его чувствительность к конкретным антимикотическим препаратам. Этот метод также используется при неэффективности стартового эмпирического лечения распространенными средствами. Серологические реакции (чаще всего – РСК) показаны при отсутствии четкой клинической картины и низкой информативности других исследований. На основе вышеупомянутых исследований проводится дифференциальная диагностика кандидозного стоматита с острым тонзиллитом, дифтерией и острым герпетическим стоматитом у детей.
Лечение молочницы у грудных детей
Лечение молочницы у грудных детей зависит от распространенности патологического процесса. На ранних стадиях, при локальном поражении показана местная терапия – выполняется орошение ротовой полости противокандидозными (клотримазол, нистатин) ощелачивающими (2% раствор пищевой соды, 0,25% борный раствор) и дезинфицирующими (анилиновые красители – раствор Люголя, метиленовый синий) средствами. При грудном вскармливании показана обработка груди матери 2% содовым раствором и травяными настоями (дуб, календула и другие). Подобное лечение проводится до полного выздоровления ребенка, но сроком не менее 14 суток.
При среднетяжелых и тяжелых формах рекомендуется системная терапия путем перорального или парентерального введения антимикотических препаратов. При применении противокандидозных препаратов через рот отдается предпочтение порошкам для инъекций (флуконазол), так как приготовленный раствор оказывает не только общее, но и местное воздействие на слизистые оболочки ротовой полости. Параллельно в полном объеме осуществляется лечение сопутствующих заболеваний и симптоматическая терапия по показаниям. Согласно современным рекомендациям, такой подход следует использовать и при легких формах, поскольку он позволяет сократить сроки лечения до 3-6 суток.
Прогноз и профилактика молочницы у грудных детей
Прогноз при молочнице у грудных детей благоприятный. При своевременной рациональной терапии полное выздоровление наступает на протяжении 7-10 дней. Тяжелые формы и развитие осложнений наблюдаются только на фоне полного отсутствия противогрибкового лечения. Неспецифическая профилактика кандидозного стоматита заключается в полноценном уходе за кожей и слизистыми оболочками ребенка, особенно – на фоне тяжелых патологий, снижающих иммунитет. Важная роль отводится рациональному приему антибактериальных средств и лечению грибковых заболеваний у матери в период вынашивания ребенка.
Специфическая профилактика молочницы у грудных детей необходима при наличии показаний, которые включают в себя отягощенный акушерский и гинекологический анамнез матери, недоношенность и внутриутробные пороки развития ребенка, дыхательные расстройства, родовые травмы новорожденных, патологии ЦНС. Новорожденным, входящим в эту группу, первые 7 дней жизни проводится микроскопия и бактериология образцов слизистых оболочек и кала. Для младенцев, находящихся на антибактериальной терапии, назначается профилактический курс противогрибкового препарата, как правило – флуконазола.