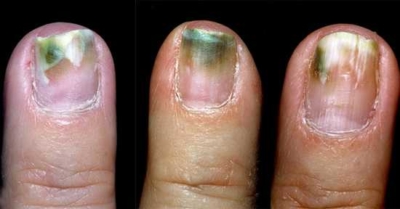
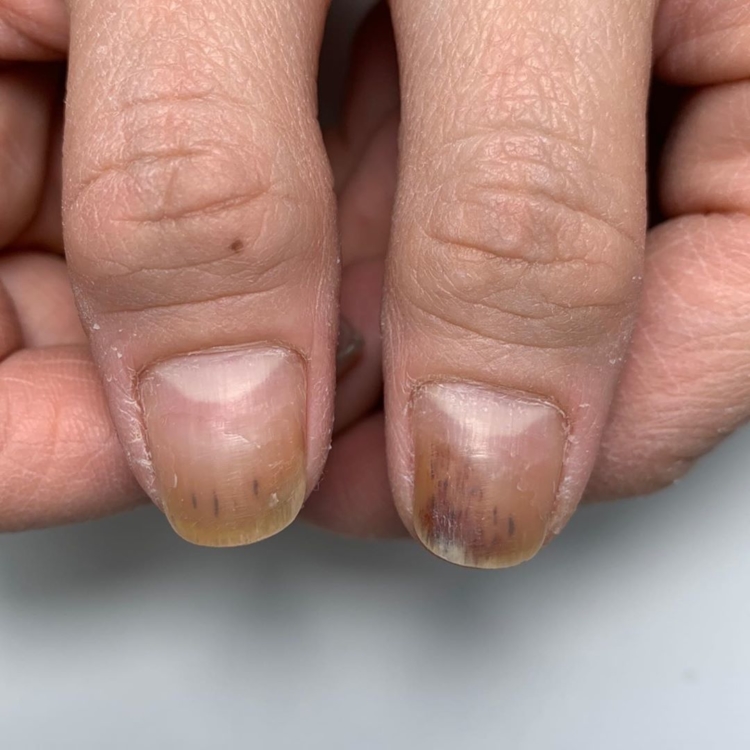
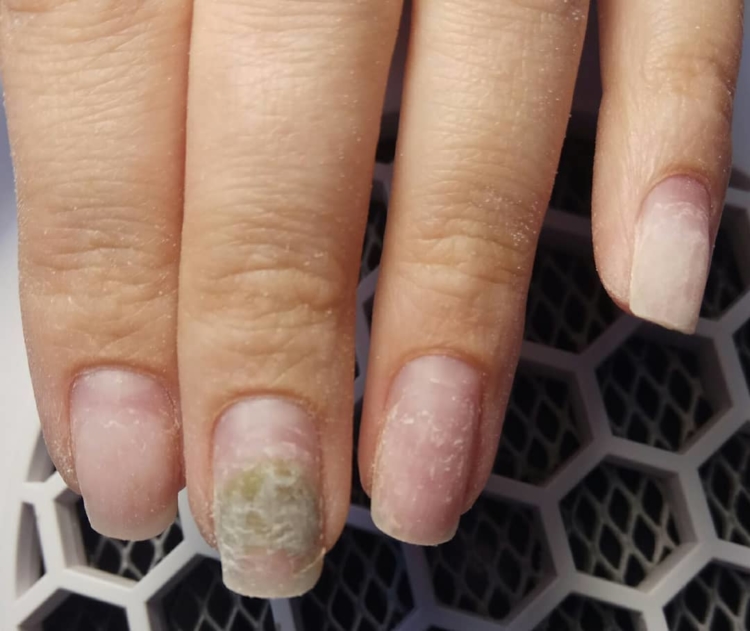
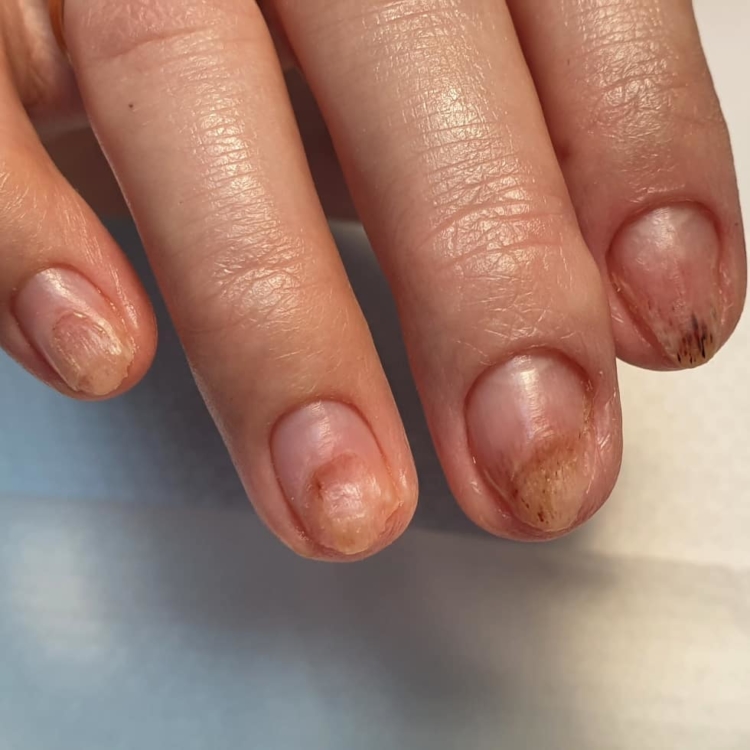
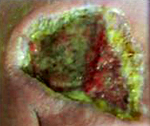
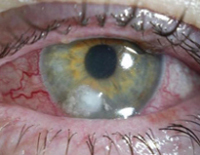
Как вылечить синегнойку на ногте
Синегнойная псевдомония на ногтях. Лечение

Синегнойная палочка, зеленая плесень, псевдомония. Страшный сон любого мастера и клиента. Что это?
Псевдомония — это заболевание ногтей, вызванное псевдомонами (бактериями). Развиваются они под искусственным материалом, т.е. в пространстве, где отсутствует кислород, влажно и есть источник питания – клетки натурального ногтя.
Заболевание проявляет себя изменением цвета от зеленого до серо-черного. Протекает бессимптомно, не имеет запаха и не вызывает болевых ощущений. И в этом главная его опасность. Не болит, значит, не опасно. Это большое заблуждение.
Цвет — это продукты жизнедеятельности бактерий, сами они невидимы. По мере развития заболевания ноготь постепенно разрушается и неизбежно приходит момент (если заболевание не лечить), когда патоген через ногтевое ложе попадает в кровь. В результате заражение крови, сепсис.
Бактерии размножаются и развиваются с колоссальной скоростью, поэтому для развития болезни достаточно всего несколько дней.
Малопривлекательная перспектива, согласитесь.
Как происходит заражение?
Если перед нанесение покрытия ноготь плохо продезинфицировали или не продезинфицировали вовсе. Поэтому не экономьте на средствах для обработки натуральных ногтей. Делайте выбор в сторону качественных профессиональных спец.средств. профессиональные средства работают, как правило, как средства 3 в 1: обезжиривают, дегидратируют и дезинфицируют. Безопасно и экономично.
Если при коррекции наращенных ногтей мастер оставляет отслоения, так называемые «карманы», а далее запечатывает остатки старого покрытия новым. Качественно обработать пространство под отслоенным материалом невозможно, поэтому попавший патоген прекрасно себя чувствует и размножается в герметичной среде.
Также мастерам нужно быть внимательными, когда они снимают гель-лак и оставляют тонкий слой прежнего базового покрытия. Это делать можно, но в целях гигиены следует хотя бы через один, два раза удалять покрытие полностью. И при наличии отслоений покрытия, тщательно их удалять.
Если клиенты самостоятельно перекрывают ногти с отслоенным искусственным покрытием топом или даже простым лаком. Делать это категорически запрещено, тк мы сами создаем благоприятную среду для развития бактерий.
Что делать если все-таки клиент пришел с псевдомонией?
Покрытие следует обязательно снять. При этом следует строго соблюдать правила защиты и обработки. Помните, бактерии находятся и в пыли, а она всегда вокруг нас.
По возможности, лучше использовать инструменты и материалы (напр, салфетки, пилки, фрезы) одноразовые или которые уже отслужили свое и их не жалко выбросить. Но не забудьте перед этим все продезинфицировать.
Покрытие делать ни в коем случае нельзя! Даже прозрачным лаком. Лак – это тоже герметичное покрытие.
Рекомендуем клиенту в течении трех дней делать ванночки с лимонной кислотой или просто лимонным соком. Вода должна быть слегка кислой. Бактерии очень не любят кислую среду и кислород.
В зависимости от степени поражения клиент должен отказаться от покрытия не менее чем на неделю. Если ноготь уже заметно поврежден и разрушен, следует человека направить к специалистам.
Материал подготовила технолог бренда Lovely Ольга Волкова. Больше полезной информации в официальном аккаунте в инстаграм.
Опасна ли синегнойная палочка для ногтей? Как лечить это заболевание?
Главной функцией ногтей является защита фаланги пальцев от повреждений. Для внешности женщин и мужчин, ногти представляют особую эстетическую ценность. Если природа не одарила красивыми ногтями от рождения, то сейчас существует масса способов это исправить.
Ногтевая индустрия предлагает исправить форму, нарастить длину, укрепить ногтевую пластину и привлекает обширной палитрой гель-лаков. Но как быть, если после всех этих процедур ногти начали деформироваться и приобрели зелёный оттенок?
Почему ноготки на руках зеленеют?
Образование зелёных участков на ногтях могут спровоцировать:
У мужчин заболевание проявляется в рабочей сфере: пекари, бармены, косметологи. Ногти утолщаются, крошатся и отслаиваются. Появляется неприятный запах и боль при надавливании.
Псевдомония: описание и фото
Поговорим отдельно о часто встречающемся заболевании ногтей – псевдомонии. Псевдомония – сине-зеленая плесень, которая образовалась под искусственным материалом, например, под гелем. Возбудителем болезни является синегнойная палочка, которая обитает в воде, почве и местах повышенной влажности, таких как косметологические, ногтевые и парикмахерские салоны, а так же в больницах. Её можно найти в мочалках для душа, растворах для линз, в джакузи и т. д.
На развитие синегнойки влияет иммунный статус человека. При неблагоприятных факторах она может оказаться причиной тяжёлых инфекций мягких тканей и внутренних органов. Кислотность среды также влияет на развитие псевдомонии. Благоприятной средой является нормальная и слабощелочная среда. Губительной – кислая.
По ранним наблюдением за синегнойной палочкой было установлено, что её развитие идёт быстрее в условиях максимального количества кислорода в воздухе. Но со временем было выявлено, что и в условиях ограниченного доступа кислорода (на поверхности ногтей и под искусственным покрытием) бактерия размножается ничуть не меньше. Главным условием для жизнеспособности палочки является температура 30-37 °С и высокая влажность.
Несмотря на заверения организаций, оснащающих продукцией салоны ногтевого сервиса, что их технологии и материалы не пропускают инфекцию, это является обычной рекламной компанией. Инфекция быстрее всего возникает под искусственными покрытиями. Далее на фото можно увидеть, как выглядит заболевание.
Симптомы и возможные осложнения
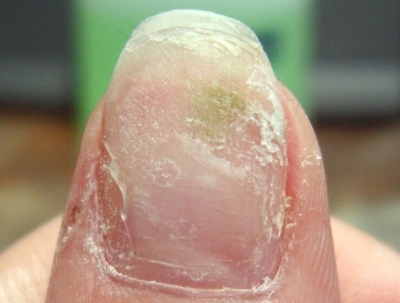
Такая ошибка мастера маникюра может дорого обойтись. Пока клиент будет стараться вылечить обычный грибок, растрачивая на лекарства деньги, синегнойная палочка продолжит развиваться. Последствия такой халатности могут стать опасными для всего организма.
Поражение всей ногтевой платины псевдомонией происходит в течение двух недель после наращивания. Пальцы краснеют, опухают и болят. Не исключён переход инфекции на мягкие ткани и заражение всего организма. Такие случаи, к счастью, являются скорее исключением, чем правилом.
Причины появления плесени
Далее рассмотрено, почему сине-зеленая плесень поражает ногтевую пластину после наращивания ногтей или в других случаях. В условиях торговых центров (на бьюти-островках) мастерам часто сложно в полной мере следить за своей гигиеной, не говоря уже и об инструментах. Получается, что вместо дезинфекции посредством автоклава или ультрафиолетового стерилизатора, сотрудники обрабатывают ножницы и кусачки ваткой, смоченной в спирте. Но такой способ защиты от вирусов и бактерий малоэффективен. Клиентки, помимо красивого маникюра, приобретают ещё и стафилококки, вирусы и споры грибов.
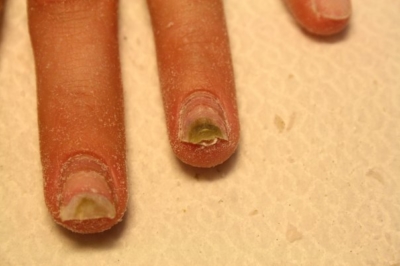
Синегнойка проникает в ранки при удалении заусенцев, или в области соприкосновения кожи и ногтевой пластины. Чаще всего она поражает ногти при нарушении технологий наращивания. Образующийся “карман”, между натуральным ногтем и искусственным покрытием, является местом активного размножения синегнойной палочки. Её питание составляет кератин натурального ногтя.
Как лечить: препараты и процедуры
При появлении первых признаков болезни необходимо срочно обратиться к дерматологу или врачу-микологу. Врач назначит анализ частиц с повреждённых участков. На первых стадиях избавиться от синегнойной палочки без последствий очень легко. Однако, если затянуть, то можно лишиться ногтя.
Врачебная терапия состоит из нескольких рекомендаций:
Лечение народными методами в домашних условиях
Народные способы лечения должны применяться вместе с лечением, назначенным врачом-дерматологом.
Методы профилактики
По причине того, что синегнойная палочка устойчива к большому количеству дезинфицирующих средств, профилактика заболевания несколько усложняется.
Заражённые псевдомонией и “цветущие” зеленью ногти рук и ног являются не только эстетически неприятным зрелищем, но и представляют большую опасность для здоровья. Не затягивайте с лечением, вовремя обращайтесь к врачу, чтобы избежать дополнительных осложнений.
Содержание
Дерматология в России
Зарегистрируйтесь!
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Опыт лечения псевдомонадно-протейной онихии кистей и стоп раствором Диоксидина
Поражение аппарата ногтя и ногтевой пластинки синегнойной палочкой (Pseudomonas aeruginosa) часто встречается в практике микологов, дерматологов, а также является не редким осложнением различных косметологических манипуляций при обработке ногтевых пластинок. Первое описание этих поражений относится к середине ХХ века, а в России такие описания первыми представили А.М. Ариевич, З.Г. Степанищева, В.Ю. Бормотов (1974).
Считается, что женщины несколько более подвержены заражению ногтей синегной-ной палочкой. На самом деле, по-видимому, это связано с более частой травматизацией ног-тевой пластики при ее обработке плохо простерилизованными инструментами. Основной возрастной контингент составляет 30-60 лет.
Поражения ногтя, вызываемые Proteus vulgaris, редко бывают изолированными. Чаще наблюдаются сочетанные поражения ногтевых пластинок синегнойной палочкой и протеем.
Клиническая картина псевдомонадно-протейной онихии (ППО) достаточно характер-на. Ногтевая пластинка или ложе ногтя представляются как-бы поделенными на сектора. Один сектор имеет яркий насыщенный зеленый цвет, другой сектор – все оттенки темно-коричневого до насыщенно черного цвета. В 35-40% случаев сектора поражения как-бы пе-рекрываются, накладываясь один на другой.
ППО почти всегда сопровождается явлениями онихолизиса и формированием подногтевой полости. Эта полость не является результатом действия бактерий, а скорее наоборот, возникновение полости в результате травмы или иных причин как раз и способствует возникновению ППО.
Зеленое окрашивание ногтевой пластинки связано с тем, что синегнойная палочка продуцирует пигменты пиоцианин и пиовердин, а некоторые штаммы продуцируют и черновато-бурый пиорубин (А.М. Ариевич, Л.Т. Шецирули, 1976). Насыщенно-черная окраска другого сектора связана с деятельностью протея.
Целью настоящей работы явилось эффективности лечение ППО с применением рас-твора диоксидина.
Диоксидин – синтетическое производное хиноксалина. Этот антисептик вызывает повреждение ДНК-бактерий и ее деградацию. В хирургической практике 0,5 – 1% раствор диоксидина используют для лечения инфекций, вызываемых грамм-отрицательными бактериями.
Под нашим наблюдением находилось 8 пациентов, 2 мужчин и 6 женщин. Всем боль-ным был установлен диагноз ППО. Диагноз подтверждался следующими методиками: обна-ружение значительного бактериального обсеменения путем прямой микроскопии методом КОН; исключение грибкового поражения, посев на бактериальные среды.
Методика применения раствора диоксидина заключалась в выполнении секторальной резекции ногтевой пластинки с последующим смазыванием остатка ногтя и ногтевого ложа 1% раствором диоксидина 2 раза в день.
Локализация поражения была следующей: симметричные поражения ногтевых пла-стинок первых пальцев кистей – 4 случая, симметричное поражение первых пальцев стоп – 1 случай, асимметричные ногтевых пластинок кистей кроме первых пальцев – 3 случая.
Лечение проводилось до отрастания новой ногтевой пластинки, средняя продолжи-тельность его составила для кистей 1,5 месяца, для стоп – 2 месяца. При этом следует под-черкнуть, что ни в одном случае полное удаление ногтевой пластинки не выполнялось.
В результате проведенного лечения патологический процесс в области ногтевого ложа разрешился полностью в 7 случаях.
Побочные явления в виде жжения наблюдались в одном случае, что повлекло отмену препарата.
Настоящая методика лечения инфекций аппарата ногтя, вызываемых грамм-отрицательными бактериями, не является уникальной. Хорошо известна мазь Диоксиколь с 1% содержанием диоксидина. Однако, для применения мазевых аппликаций необходимо полное удаление ногтевой пластинки, чего не требуется при применении 1% раствора. При пользовании раствором можно даже не выполнять секторальную резекцию, а вводить рас-твор в онихолитическую полость. Доза диоксидина при этом чрезвычайно мала, не сравнима с дозами, применяемыми в хирургической практике, а, значит, токсические эффекты практически полностью исключаются.
Литература.
1. Ариевич А.М., Шецерули Л.Т. Патология ногтей. Тбилиси, 1976. 294 с.
2. Машковский М.Д. Лекарственные средства. 16-е изд. М.: Новая волна: Издатель Уме-ренков, 2010. С. 848.
3. Романенко И.М., Кулага В.В., Афонин С.Л. Лечение кожных и венерических болезней. Руководство для врачей, в 2 тт. М.: Медицинское информационное агентство, 2006. Т. 1. С. 488.
Синегнойная инфекция
Синегнойная инфекция – это инфекционное заболевание, обусловленное инвазией синегнойной палочки. Является ведущей внутрибольничной инфекцией. Для хронических форм характерно поражение респираторного тракта с образованием «биологических пленок», для острого течения – бактериемия и поражение внутренних органов. Диагностика базируется на обнаружении возбудителя в биологических материалах больного. Лечение включает в себя этиотропную антибактериальную терапию, дезинтоксикационные средства, жаропонижающие и другие симптоматические препараты. В некоторых случаях показано хирургическое лечение.
МКБ-10
Общие сведения
Синегнойная инфекция впервые была описана в 1850 году французским хирургом Седилем. В 1882-м французскому военному фармацевту Жессару удалось выделить чистую культуру возбудителя, а в 1916 году стала известна эпидемиология данного заболевания. Болезнь распространена повсеместно, бактерий обнаруживают в почве, воде и на растениях. Четкая сезонность отсутствует. В стационарах излюбленной локализацией считается физиотерапевтическое и реанимационное оборудование. Группами риска являются недоношенные новорожденные, дети до 3-х месяцев, пожилые, пациенты отделений гемодиализа, химиотерапии, нейрохирургии и реанимации, больные с муковисцидозом и иммуносупрессией.
Причины
Возбудитель заболевания – синегнойная палочка (Pseudomonas aeruginosa) и её штаммы, представляет собой условно-патогенный микроорганизм, способный вызывать поражение только при отсутствии адекватного ответа иммунной системы. Источником инфекции служат больные люди и животные, бактерионосители, преимущественная локализация микроорганизма – кожа, кишечник. Заражение происходит воздушно-капельным и пищевым путем. Путь инфицирования при госпитальном заражении чаще контактный – через нестерильный инструментарий, руки медицинского персонала и предметы ухода за больными. Бактерия погибает при кипячении, во время автоклавирования, а также при воздействии 3% перекиси водорода и хлорсодержащих дезинфектантов.
Патогенез
При попадании микробов на поврежденную кожу или слизистую оболочку возникает массивная деструкция тканей, обусловленная воздействием экзотоксинов и продуцируемых бактериями веществ. В норме слизистая организма способна нивелировать воздействие синегнойной палочки ввиду мукоцилиарного клиренса и механического барьера. Привлечение нейтрофилов и активный фагоцитоз усиливают образование множества антибактериальных цитокинов, ферментов и свободных радикалов, служат активаторами системы комплемента и других звеньев гуморального иммунитета.
От 33 до 83% штаммов синегнойной палочки имеют эволюционно обусловленный механизм защиты от иммунной системы – образование биопленок, состоящих из скопления пораженных клеток и внеклеточного матрикса, включающего фибрин, секреторное отделяемое слизистых, альгинат, полисахариды и липиды. Известно, что бактерии лизируют нейтрофилы, усиливая рост собственных биопленок.
Классификация
Поражения, вызываемые синегнойной палочкой, можно условно разделить на местные и генерализованные (септические). Некоторые виды, в том числе инфекции ЦНС, сердца и средостения развиваются вследствие диссеминации возбудителя. В зависимости от топологии воспалительного очага различают следующие формы синегнойной инфекции:
Симптомы синегнойной инфекции
Инкубационный период патологии крайне вариабелен, может составлять от нескольких суток до десятилетий, поскольку микроорганизм является одним из условно-патогенных компонентов микрофлоры человека. Клинические проявления зависят от пораженного органа. У взрослых при инвазии пищеварительного тракта первыми симптомами являются лихорадка (не более 38,5° C), снижение аппетита, озноб, слабость, тошнота, реже рвота, вздутие и болезненность живота, частый кашицеобразный стул с кровью и слизью.
Маленькие дети при поражении ЖКТ становятся вялыми, сонливыми, отказываются от еды и питья, срыгивают, гастроэнтероколит протекает с высоким риском кишечного кровотечения. Синегнойная патология ЛОР-органов проявляется лихорадкой 37,5° C и выше, резкой болью в ухе, снижением слуха, желто-зеленым обильным отделяемым, иногда с примесью крови. Поражение дыхательного тракта протекает в форме пневмонии – с повышением температуры тела более 38° C, нарастающей одышкой, кашлем с обильной слизисто-гнойной мокротой.
Псевдомонадная инфекция мочевыводящей системы характеризуется лихорадкой, болями в пояснице, частыми болезненными мочеиспусканиями, чувством неполного опорожнения мочевого пузыря, изменением цвета и запаха мочи. Глазные симптомы инвазии синегнойной палочки чаще выявляются в области одного глазного яблока, начинаются с появления рези, болей, чувства жжения, инородного тела, слезотечения, светобоязни и слизисто-гнойного обильного отделяемого. В дальнейшем может возникать снижение и помутнение зрения.
Поражение кожи проявляется высыпаниями в виде пятен и гнойничковых элементов по всему телу, включая сыпь на ладонях, подошвах и в носоглотке, увеличением лимфоузлов, постоянными головными болями (так называемая головная боль пловцов), зеленой окраской одной, реже двух ногтевых пластин, образованием болезненных уплотнений в подкожно-жировой клетчатке. Раневая инфекция возбудителя сопровождается появлением сине-зеленого гнойного отделяемого и гнойно-геморрагических корочек, увеличением зоны покраснения вокруг раны.
Осложнения
Мультисистемность и клиническое разнообразие симптомов синегнойной инфекции отражается на количестве осложнений данного состояния. К наиболее частым негативным последствиям относят генерализацию инфекционного процесса, инфекционно-токсический шок, у грудных детей – некротический колит. Высока вероятность абсцедирования и гангренозных изменений. Вялотекущее течение инфекции на слизистых уха, ротоглотки, носа, конъюнктивы и легких приводит к хронизации воспалительного процесса, формированию мезотимпанита, бронхоэктазов, ползучей язвы роговицы, частичной или полной глухоты, односторонней слепоты.
Диагностика
Диагноз выставляется на основании данных, полученных в ходе консультации инфекциониста. При возникновении обширных гнойных поражений обязательна консультация хирурга, по показаниям приглашаются другие профильные специалисты. Наиболее распространенными диагностическими методами подтверждения псевдомонадной этиологии болезни являются следующие инструментальные и лабораторные исследования:
Лечение синегнойной инфекции
Стационарное лечение рекомендуется пациентам с органными поражениями, среднетяжелым и тяжелым течением болезни. Больные с нозокомиальной синегнойной инфекцией продолжают лечение в том отделении, где находились до манифестации инфекционного процесса, с обязательным проведением всех противоэпидемических мероприятий и санацией аппаратуры. Постельный режим необходим до устойчивого купирования лихорадки в течение 3-5 дней, его продолжительность зависит от степени инвазии, наличия осложнений и декомпенсации сопутствующих болезней. Специальная диета не разработана, рекомендован прием пищи с достаточным количеством белка, адекватный питьевой режим.
Этиотропная терапия синегнойной инфекции осложняется наличием у микроорганизма природной резистентности к некоторым антибиотикам пенициллинового и тетрациклинового ряда, триметоприму, частично к цефалоспоринам, карбапенемам и аминогликозидам. Применение антибактериальных средств допускается в режиме монотерапии или комбинированного лечения с сочетанием нескольких групп препаратов, назначаемых местно и системно. Основными антибиотиками, используемыми для инактивации синегнойной инфекции, являются «защищенные» пенициллины, фторхинолоны, цефтазидим, цефепим, имипенем, полимиксин Е, гентамицин, амикацин.
Средствами борьбы с инфекцией считаются гипериммунная антисинегнойная донорская плазма и противосинегнойный гамма-глобулин, Перечисленные препараты применяются реже в связи с возможным развитием сывороточной болезни, показаны при вялотекущем воспалительном процессе. Симптоматическое лечение включает дезинтоксикационную терапию, противовоспалительные и жаропонижающие средства. Хирургическое вмешательство необходимо при локализованных и разлитых гнойных процессах, заключается во вскрытии и дренировании гнойников, реже – ампутации конечности. Допускается местное применение раствора перекиси водорода, мазей с антибиотиками.
Прогноз и профилактика
Прогноз всегда серьезный. Синегнойная палочка нередко составляет полимикробные ассоциации – с кандидами, стафилококками, клебсиеллами, что утяжеляет течение патологии. Летальность при органных поражениях составляет 18-61%, повышается в случае инвазии внутрибольничного штамма синегнойной палочки. Предикторами вероятного смертельного исхода являются способность возбудителя продуцировать экзотоксин U, мульти-антибиотикорезистентность и септический шок.
Специфическая профилактика (поливалентная вакцина) показана медицинским работникам, ожоговым больным, пациентам с открытыми переломами и глубокими ранами, лицам с иммунным дефицитом, людям старческого возраста. Неспецифические меры сводятся к строгому соблюдению правил обработки медицинских инструментов и оборудования, контролю контаминации синегнойной палочкой персонала. Важны общеукрепляющие методы – закаливание, нормальный сон, полноценная еда, прогулки, физическая активность, неукоснительное соблюдение личной гигиены и своевременная санация гнойных очагов.