ороантральный свищ верхнечелюстной пазухи код по мкб 10
Перфорация дна гайморовой пазухи
Прободение дна верхнечелюстной пазухи порой настигает пациента в кресле стоматолога, причинами становятся особенности анатомического строения черепа либо врачебная ошибка. По МКБ 10 эта ситуация не классифицируется как отдельное заболевание, а считается осложнением проведённого лечения.
Особенности верхнечелюстной пазухи носа
Околоносовые пазухи выстланы изнутри тонкой слизистой оболочкой и соединяются с полостью носа тонкими канальцами для отвода слизи и вентиляции. Если отверстия забиваются, развивается воспаление – гайморит.
Известен ряд особенностей, объясняющих возникновение отверстия в дне гайморовых пазух:
Поэтому нельзя однозначно утверждать, что в развитии осложнения всегда виноват врач.
Когда возникает перфорация дна гайморовой пазухи
В обычной жизни перфорация невозможна, она всегда становится осложнением каких-либо стоматологических манипуляций с верхними зубами. Прободения происходят при удалении корней, во время установки имплантов, при лечении пульпита. При этом источником неприятностей для человека может стать и грубое нарушение доктором тактики лечения, и особое строение черепа и анатомия зубов.
К примеру, риск для пациента возрастает многократно, если предварительная рентгенография выявила слишком малое расстояние между апексом корня зуба и дном гайморовой пазухи.
Также опасность подстерегает, если врач чересчур старается расширить корневые каналы либо пломбирует их с избыточным уплотнением. Пломбировочный материал, трансформируясь, способен выйти за пределы верхушки канальца, впоследствии пазуха перфорируется почти в ста процентах зарегистрированных случаев.
Прорыв может произойти и при установке штифта или внедрении имплантата. В последних случаях это всегда ошибка стоматолога. Подобная случайность значительно осложняет дальнейшие процедуры при выполнении протезирования. Кости челюсти пациентов, давно утративших зубы и поздно обратившихся за вживлением имплантатов, крайне уязвимы. Если зуб удален, процессы дистрофии тканей ускоряются. Врач обязан учитывать эту особенность, определяя размер штифта и выполняя предимплантационную подготовку.
Прободение также происходит во время резекции корня, если стоматолог не побеспокоился заранее тщательно изучить данные обследования пациента и не знает размера костной пластинки, которая разграничивает гайморову пазуху и воспалённую кисту на зубе. Неаккуратное движение – и происходит перфорация. Также ее способна вызвать операция по изъятию значительного объема челюстной кости.
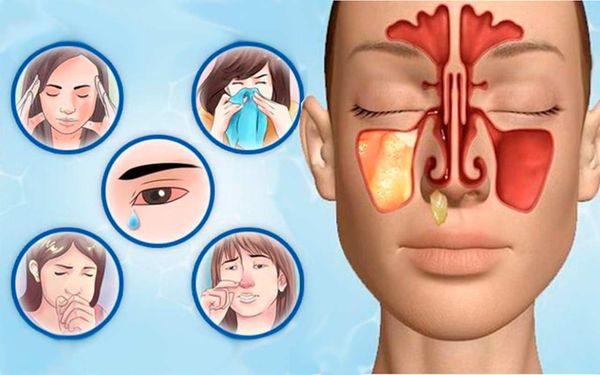
Симптомы перфорации
При нарушении целостности гайморовой пазухи развиваются однозначные симптомы:
Пациент по причине выполненной анестезии не способен почувствовать боль, которая возникает в момент прорыва тканей. Но врач способен заподозрить явление по характерным признакам:
Незамеченная перфорация неминуемо вызывает развитие сильнейших осложнений внутри замкнутого пространства гайморовой пазухи. В полость заносится инфекция, провоцирующая синусит. У человека начинаются выделения из носа с гноем, дыхание нарушается из-за развития отёка слизистой, ощущается боль высокой степени интенсивности, возрастающая при надавливании на область начала носогубных складок. Порой поднимается температура, пациент испытывает слабость, озноб
Диагностика
Если терапевт установил гайморит, а человек незадолго до того лечил зубы, причинно-следственная связь вполне понятна. Установить точную картину и обнаружить источник помогут инструментальные исследования.
Врач-эндодонт прозондирует лунку, оставшуюся после удаления зуба, определяя наличие либо отсутствие костного дна в ней. Процедура выполняется крайне осторожно.
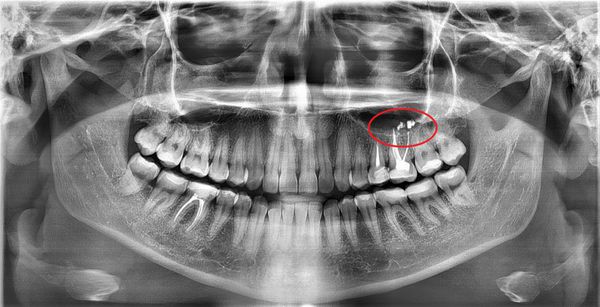
Ощутимую помощь окажет рентген носовых пазух. Если на плёнке видны затемнения в полости, значит, налицо скопление крови внутри. Также на снимке удаётся рассмотреть обломки корней зуба, расположение штифтов, торчащий материал внутриканальной пломбы. Развеять сомнения поможет рентгенография с использованием контраста.
Недостаток рентгена – в его двумерности. Стереоизображение легко получить при прохождении компьютерной томографии. Врач рассмотрит результат сканирования в специальной программе, изучит зуб со всех сторон и выберет план лечения.
Если подозревается давняя перфорация, общий анализ крови покажет присутствие в результатах ряда патологических показателей, говорящих о наличии в теле пациента очага инфекции. Рассматривается исключительно вкупе с прочими исследованиями.
Лечение перфорации гайморовой пазухи
Безоперативное вмешательство возможно лишь в случае мгновенно обнаруженной перфорации, когда она диагностируется во время процедуры удаления зуба, либо лечения пульпита. Врач незамедлительно отправляет пациента на рентгенографию, по результатам определяет, развилось ли инфицирование гайморовой пазухи.
К примеру, произошло прободение стенки полости при удалении зуба. Стоматолог заметил дефект сразу же. В этом случае врач прилагает усилия по сохранению кровяного сгустка в лунке, где раньше располагался зуб. Терапия предполагает наложение тампонов с йодом, причем тампон плотно фиксируется в образовавшемся углублении и не извлекается оттуда на протяжении лечения – чтобы не потревожить запечатавший рану сгусток. Время грануляции и исчезновения прорыва обычно занимает до недели.
Допускается вариант фиксации пластикового заграждения, отделяющего пазушную полость от ротовой. Указанная пластинка удерживается на рядом стоящих зубах специальными кламмерами. А перфорация между тем заживает самостоятельно.
Застарелые перфорации
Случается, что пациент не обращается в клинику после лечения с причинением случайной перфорации. Поначалу боли острые и выраженные, но постепенно характер их меняется, ощущения сглаживаются. Между поражённой пазухой и наружной частью десны формируется свищевой ход. Все происходящее сопровождается развитием симптомов типичного гайморита: боли со стороны перфорированной внутричелюстной полости, постоянная заложенность носа, отток гноя из носовых ходов (а иногда и свищ на десне начинает гноиться). Часть пациентов жалуется на отек щеки с той стороны, где пазуха повреждена.
Если у человека после лечения развились странные ощущения, будто он ощущает движение воздуха через десну при чихании, кашле, а в нос проникает выпитая жидкость – налицо прямое указание на застарелую перфорацию гайморовой пазухи.
К сожалению, здесь неинвазивные методики не помогут. Требуется операция с удалением из пазухи посторонних включений и очагов инфекции. Свищ вырезают, проводят пластику открывшегося дефекта. После процедуры назначается курс антибиотиков с попутным физиотерапевтическим лечением и употреблением препаратов, снижающих риск аллергических реакций.
Последствия перфорации
Не стоит пациенту рассчитывать, что перфорация зарастет самостоятельно, нельзя воспринимать подобную рану поверхностно. Попытки самостоятельного лечения народными средствами, вскрытия свища на дому запрещены. Последствия неосторожного вмешательства выглядят зловеще:
Терапия застарелых перфораций, обросших свищевыми ходами, как правило, сложна и трудоёмка. Нередки рецидивы с новыми прорывами из пазухи к поверхности десны. Свищи – вовсе не безобидные образования, вылечить их непросто.
Профилактические мероприятия
Пациент не в силах предотвратить прободение гайморовой пазухи, а если подобное произошло, не сумеет преодолеть случившееся без помощи врача. Но опытный стоматолог вправе принять меры предотвращения нежелательного сценария. Для этого потребуется качественно провести предварительное обследование анатомических особенностей обратившегося в клинику человека и точно следовать методике врачебных манипуляций.
Причинив перфорацию, доктор обязан составить план лечения и довести пациента до благоприятного исхода. А человек, испытывающий тревожащие ощущения после удаления зуба, лечения пульпита либо в иных случаях, не должен терпеть и молчать. Своевременное обращение в клинику исключит развитие тяжких осложнений.
ГБОУ «НИКИО им. Л.И. Свержевского» Департамента здравоохранения города Москвы
ГБУЗ НИКИО им. Л.И. Свержевского ДЗМ
Ороантральный свищ
Ороантральный свищ
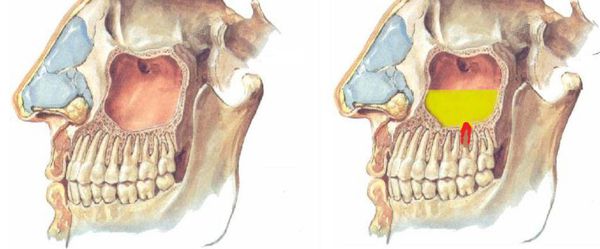
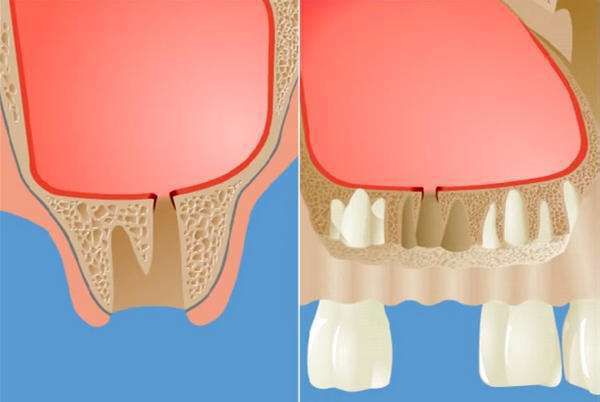
Верхнечелюстная пазуха – самая большая из всех придаточных пазух носа и по форме напоминает четырехстороннюю пирамиду. Нижнюю стенку верхнечелюстной пазухи образует альвеолярный отросток на протяжении от первого премоляра до бугра верхней челюсти. Анатомической особенностью нижней стенки пазухи является то, что в ряде случаев костная перемычка между верхушками корней прилежащих к ней зубов и просветом самой пазухи может быть толщиной до 1 мм, а в некоторых случаях ее роль выполняет слизистая оболочка пазухи. На наш взгляд было бы целесообразно разграничить два понятия – “ороантральное сообщение” и “ороантральный свищ”. Ороантральное сообщение образуется непосредственно сразу после нарушения герметизма верхне-челюстной пазухи и в ряде случаев при правильной лечебной тактике не приводит к развитию травматического гайморита и ороантрального свища. Говорить о наличии ороантрального свища можно в том случае, когда костные стенки альвеолы удаленного зуба эпителизируются, но герметизм пазухи не восстанавливается.
Диагноз хронического одонтогенного верхнечелюстного синусита устанавливается на основании клинических и рентгенологических данных. Рентгенологические, а также КТ-исследования являются важнейшими диагностическими методами выявления различных форм хронических синуситов.
Тактика лечения хронических одонтогенных верхнечелюстных синуситов определяется клинической формой заболевания. При обострении хронического синусита его экссудативные формы (катаральная, серозная, гнойная) лечатся, как правило, консервативно. При этом используются те же средства и методы лечения, которые применяются при лечении острых синуситов. Продуктивные формы хронических одонтогенных верхнечелюстных синуситов (полипозные, полипозно-гнойные) лечатся оперативно. Независимо от формы хронического синусита при наличии зрительных и внутричерепных осложнений, основным методом должно быть оперативное лечение.
Основная цель хирургического лечения при хронических одонтогенных верхнечелюстных синуситах состоит в удалении пораженных зубов и создании условий для восстановления нормальной функции пораженной верхнечелюстной пазухи. Для этого, независимо от варианта оперативного подхода, создается заново или восстанавливается нарушенное соустье пазухи с полостью носа, обеспечивающее ее свободный дренаж и вентиляцию. Таким образом, речь идет о восстановлении нарушенной функции остео-меатального комплекса.
Лечение
Известно значительное число различных вариантов и модификаций оперативных вмешательств на верхнечелюстных пазухах, предложенных для лечения синуситов. Все они, в зависимости от подхода, делятся на экстраназальные и эндоназальные. Следует отметить, что большинство хирургов при хирургическом лечении одонтогенного верхнечелюстного синусита, особенно при наличии стойкого ороантрального сообщения, оперируют с применением традиционной методики радикальной максиллотомии и пластики сообщения. На сегодняшний день применяется методика экстра- или интраназальной синусотомии с пластикой дна верхнечелюстной пазухи трапециевидным слизисто-надкостничным лоскутом, выкроенным с вестибулярной поверхности альвеолярного отростка верхней челюсти. В некоторых случаях синусотомия сопровождалась удалением инородного тела из просвета пазухи (чаще всего корня зуба) или пломбировочного материала.
В настоящее время хирургическое лечение хронических одонтогенных верхнечелюстных синуситов с наличием стойкого ороантрального сообщения в специализированных клиниках проводятся по щадящей эндоскопической методике максиллотомии с одномоментной пластикой ороантрального сообщения.
Эндоназальные операции околоносовых пазух разрабатывались практически одновременно с экстраназальными. Однако только с появлением современных эндоскопов с волоконной оптикой, длиннофокусных операционных микроскопов эндоназальные операции стали внедряться в клиническую практику.
Мы выполняем
Экстра- и интраназальную максиллотомию с одномоментной пластикой ороантрального свища при его наличии.
Что такое одонтогенный верхнечелюстной синусит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова П. Ю., стоматолога-хирурга со стажем в 6 лет.
Определение болезни. Причины заболевания
Одонтогенный верхнечелюстной синусит — воспаление слизистых оболочек стенок верхнечелюстных пазух, причиной которого является распространение патологического процесса из очагов одонтогенной (зубной) инфекции.
Причина заболевания кроется в его названии, т. е. причиной является зуб или то, что с ним связано:
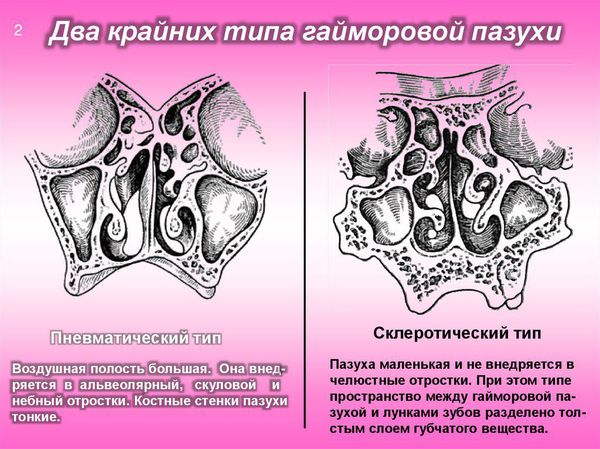
Существует два типа верхнечелюстных пазух — объёмные пневмотические и менее развитые склеротические. Пневматический тип пазух характеризуется тонкими костными стенками. При этом типе корни зубов и слизистую оболочку синуса разделяет лишь тонкая прослойка кортикальной кости, поэтому инфекция из периапикальных тканей ( вокруг верхушечной трети корня зуба) легко проникает в пазуху. В связи с этим пневматический тип верхнечелюстной пазухи можно смело отнести к причинам развития синусита.
Симптомы одонтогенного верхнечелюстного синусита
Симптомы варьируются и в основном зависят от формы течения верхнечелюстного синусита.
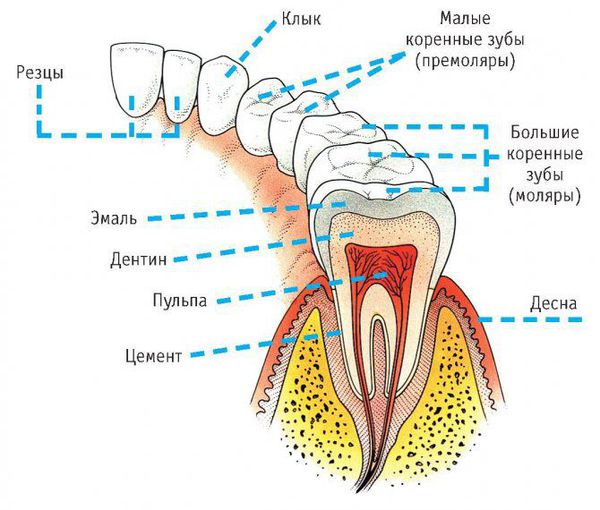
Симптомы острого одонтогенного верхнечелюстного синусита практически не отличаются от острого верхнечелюстного синусита другой этиологии. Исключением может быть наличие причинного зуба. Обычно больным зубом является большой или малый коренной зуб верхней челюсти. Зуб болит в покое, болевые ощущения увеличиваются при накусывании на зуб.
Основным симптомом острого верхнечелюстного синусита является заложенность носа и затруднение носового дыхания. Пациенту приходится дышать через рот, что приносит дискомфорт и может стать причиной более тяжёлых проблем со здоровьем (гипоксии головного мозга со всеми вытекающими последствиями). Носовое дыхание затруднено или невозможно ввиду полнокровия и отёка слизистых оболочек стенок пазухи, в том числе в области естественного соустья. Помимо всего прочего гиперпродукция секрета (отделяемого из носа, в простонародье — соплей) и снижение функции мерцательного эпителия приводят к застоям отделяемого в дыхательных путях. В норме данный эпителий согревает вдыхаемый воздух и выводит слизь с частицами пыли, микрообранизмами и т. д. Нехватка кислорода делает пациента измученным, ослабшим. Обоняние практически отсутствует.
Из носа отмечаются постоянные обильные выделения, в ряде случаев гнойного характера. Зачастую отмечается слезотечение, боязнь яркого света из-за попадания слизи и гноя в дыхательные пути и закупорки носослёзного канала. Часто заболевание сопровождается отёком поражённой стороны лица.
При остром одонтогенном гайморите выражены симптомы общей интоксикации организма. Повышенная температура тела порой достигает 39 °C и выше, заболевание сопровождается слабостью, ознобом, головными болями. Пациенты жалуются на повышенную утомляемость, недомогание, нарушение сна, отсутствие аппетита.
При перфоративной форме верхнечелюстного синусита имеет место ороантральное соустье, которое представляет собой сообщение между полостью рта и пазухой. Оно развивается после удаления зуба и может проявиться как сразу после удаления, так и через некоторое время после него. В случаях перфоративного синусита пациент отмечает выделение из носа принимаемой пищи или жидкости. Надувание щёк невозможно. Остальные симптомы данного вида верхнечелюстного синусита ничем не отличаются от описанных выше.
Патогенез одонтогенного верхнечелюстного синусита
При пневматическом типе верхнечелюстной пазухи (тонкая нижняя стенка верхнечелюстной пазухи) процесс резорбции костной ткани происходит достаточно быстро, и патогенные микроорганизмы колонизируют слизистую оболочки нижней стенки верхнечелюстной пазухи.
Слизистая оболочки синуса богата кровеносными сосудами и при несостоятельности местного иммунитета вскоре в процесс воспаления будет вовлечена вся слизистая оболочка верхнечелюстной пазухи. Особенно быстро этот процесс проходит на фоне снижения общей реактивности организма, другими словами когда организм человека ослаблен. Иммунитет не может справиться с микробным агентом в виду предварительной сенсибилизации (чувствительности организма к воздействию микроорганизмов, аллергенов и т. д.) из очага одонтогенной инфекции. Также свое влияние на формирование воспалительного процесса оказывают внешние факторы: окружающая среда (температура воздуха, влажность, ветер), социально-бытовые условия проживания, заражённые люди при эпидемии.
При внедрении в полость пазухи инородных предметов (пломбировочный материал, стоматологический инструмент, корень зуба при осложнённом удалении) происходит нарушение функции мерцательного эпителия верхнечелюстной пазухи, который должен выводить слизь с частицами пыли, микрообранизмами и т. д. На фоне хронического воспаления:
Изменения в состоянии костной ткани дна верхнечелюстной пазухи и слизистой оболочки, её выстилающей, впоследствии играет свою роль при операции удаления зуба и в разы увеличивает риск развития перфорации дна гайморовой пазухи с развитием ороантрального сообщения.
Классификация и стадии развития одонтогенного верхнечелюстного синусита
Классификация по распространённости:
По типу течения:
По причине развития:
По характеру морфологических изменений:
Клиническая классификация одонтогенных синуситов по Марченко Н.Г.:
Стадии одонтогенного верхнечелюстного синусита:
Осложнения одонтогенного верхнечелюстного синусита
Наиболее частыми осложнениями одонтогенного верхнечелюстного синусита являются глазничные и внутричерепные осложнения.
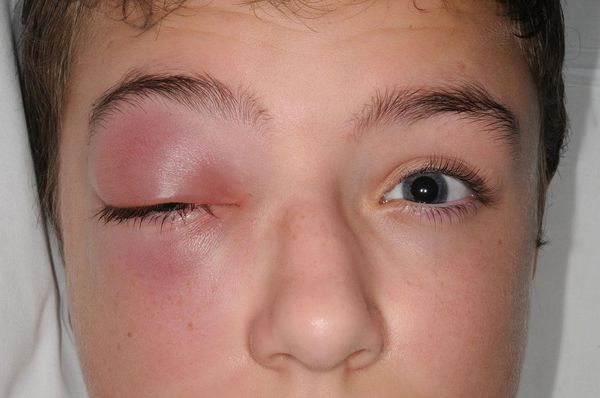
Глазничные осложнения чаще распространяются контактным или гематогенным путём (через кровь). Нижняя стенка орбиты одновременно является верхней стенкой верхнечелюстной пазухи. При постоянном воспалении костная перегородка может разрушиться, в ряде случаев с образованием остеомиелита. Тогда инфекция из синуса проникает в орбиту с образованием абсцесса или флегмоны глазницы, что может привести к невриту глазничного нерва, ухудшению зрения, в особо тяжёлых формах к потере зрения. Характерным признаком абсцесса глазницы является отёк окружающих мягких тканей, выделение гноя из глазницы, болезненность при движениях глазных яблок, снижение зрения, боли давящего характера.
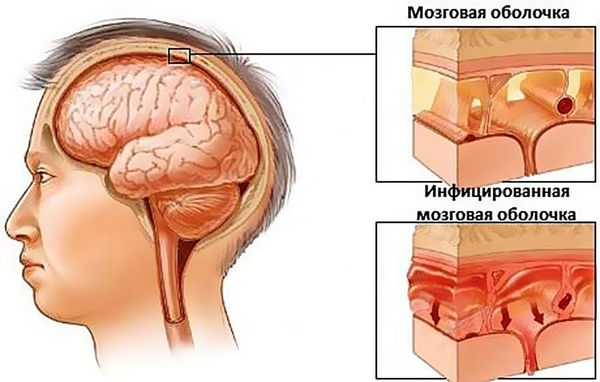
При абсцессе головного мозга клиническая картина напрямую зависит от локализации гнойника. Общими симптомами данного заболевания являются головные боли, лихорадка, неврологическая симптоматика в соответствии с локализацией и размером очага (потеря речи, зрения, двигательной активности, памяти и т. д.), возможны эпилептические припадки, которые ранее у пациента не отмечались.
Менингит и тромбоз пещеристого синуса также являются очень неблагоприятными исходами верхнечелюстного синусита. Наряду с абсцессом головного мозга показано оказание экстренной помощи в условиях специализированного стационара. Данные осложнения сопровождаются головными болями, рвотой, ознобом, припадками.
Диагностика одонтогенного верхнечелюстного синусита
Диагностика одонтогенного верхнечелюстного синусита включает клинические и аппаратные методы исследования. В ходе клинического обследования проводится сбор жалоб, изучение истории заболевания, установление сопутствующих общесоматических патологий.
С внедрением в практику таких методов, как конусно-лучевая компьютерная томография (КЛКТ), мультиспиральная компьютерная томография (МСКТ) и магнитно-резонансная томография (МРТ) практикующие врачи могут достоверно установить не только причинный зуб, оценить состояние костных и мягкотканных структур верхнечелюстной пазухи, но и спрогнозировать и спланировать лечение.
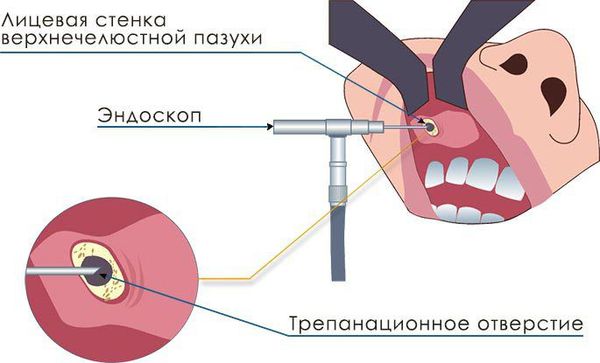
С внедрением в практику аппаратов с эндоскопом для клиницистов открылось огромное количество возможностей. Тубус эндоскопа бывает не только прямым, но и имеет свойства изгибаться. Это свойство позволяет визуализировать самые труднодоступные и витиеватые воздухоносные ходы, при необходимости промыть их, произвести забор слизистой оболочки на цитологическое или патогистологическое исследование, а также взять мазок на флору (это необходимо для выявления возбудителя). Поэтому в настоящее время при помощи эндоскопии можно провести не только полный спектр диагностических мероприятий, но и полноценную операцию без разрезов и с минимальной травматизацией. При помощи эндоскопической методики удаётся оценить состояние слизистой оболочки синуса (цвет, отёчность), оценить состояние видимых кровеносных сосудов, исключить их тромбоз, выявить сужение дыхательных путей, оценить количество и характер отделяемого и патологической жидкости.
Лечение одонтогенного верхнечелюстного синусита
Зачастую лечение одонтогенного верхнечелюстного синусита проводится комбинацией консервативного и хирургического методов. Способ лечения и его объём зависит от причинного фактора и течения заболевания.
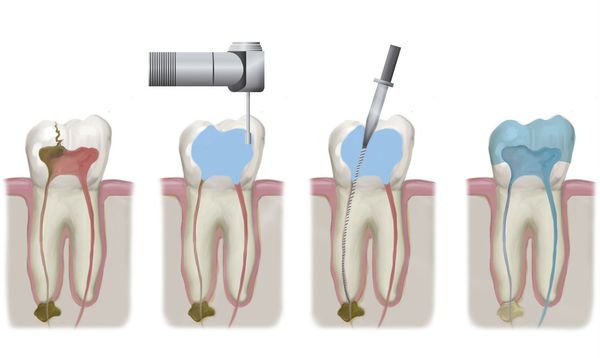
При одонтогенном синусите, вызванном острым или обострившимся периодонтитом, лечение зачастую складывается из устранения причинного фактора и назначения медикаментозной терапии. Для устранения причины воспаления проводится эндодонтическое лечение корневых каналов больного зуба с последующим их пломбированием.
При обширном разрушении коронковой части зуба, сильной его подвижности, а также отказе пациента от сохранения причинного зуба проводится его экстракция (удаление). Если к моменту обращения у пациента развилась гнойная форма гайморита, проводится пункция верхнечелюстной пазухи с эвакуацией гнойного содержимого и ежедневным промыванием синуса растворами антисептиков. Назначается медикаментозная терапия. При катаральной форме острого верхнечелюстного синусита пункция пазухи не требуется, назначается медикаментозная терапия и промывание через естественное соустье.
Лечение одонтогенного верхнечелюстного синусита обычно является междисциплинарной проблемой: болезнь совместно лечат стоматологи-терапевты, стоматологи-хирурги, челюстно-лицевые хирурги и оториноларингологи. Количество специалистов зависит от тяжести течения заболевания.
При одонтогенных кистах верхнечелюстной пазухи, наличии пломбировочного материала и других инородных тел в просвете верхнечелюстной пазухи без ороантрального сообщения (патологического сообщение между полостью пазухи и полостью рта) показано оперативное лечение. Существует несколько видов операций на верхнечелюстной пазухе.
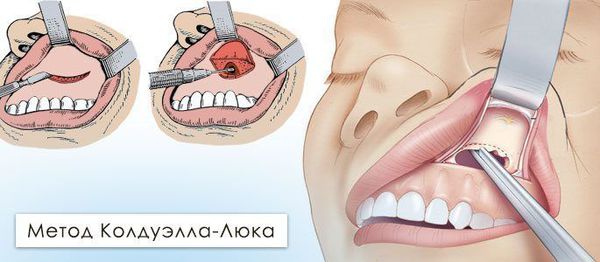
Радикальная гайморотомия по Колдуэллу — Люку. Под общей анестезией рассекают слизистую оболочку и надкостницу в преддверии полости рта от клыка до второго большого коренного зуба. Распатором скелетируют (обнажают) костную ткань, после чего трепанируют (создают доступ) переднюю стенку гайморовой пазухи. Трепанационное отверстие расширяют до 1,5*1,0 см, иссекают слизистую оболочку передней стенки синуса и удаляют из пазухи все патологические ткани и жидкости: гной, полипы, инородные тела, оболочку кисты, сгустки крови и т. д. Данный вид операции требует предельно аккуратного выполнения, ведь необходимо убрать всю патологическую ткань наименее травматично, не затронув здоровую слизистую оболочку пазухи. Также в ходе операции создаётся дополнительное сообщение между полостью синуса и полостью носа, в которое впоследствии устанавливаются трубки для последующего промывания растворами антисептиков. После проводится ушивание послеоперационной раны, назначается медикаментозная терапия. Полученный в ходе проведения операции материал направляется на патогистологическое и бактериологическое исследование. По литературным данным, этот оперативный метод в 80 % случаев имеет осложнения в послеоперационном периоде [18] :
При щадящей микрогайморотомии проводится разрез размером около 8 мм в области клыковой ямки, трепанируется передняя стенка верхнечелюстной пазухи, отверстие расширяется для введения эндоскопа и эндоскопического хирургического инструмента. Проводится санация (очищение) верхнечелюстной пазухи, удаление инородных тел и патологических тканей под контролем эндоскопа. Данный метод позволяет при минимальной травматизации достигнуть адекватной санации полости синуса.
Более современным хирургическим вмешательством является троакарная синусотомия, при которой производится прокол слизистой оболочки в области клыковой ямки с последующей трепанацией передней стенки верхнечелюстной пазухи и введением в полученное отверстие троакара (инструмента, предназначенного для проникновения в полость тела через покровы), через который вводится эндоскоп и эндоскопические инструменты для проведения оперативной санации пазухи. При микрогайморотомии и троакарной синусотомии дополнительное соустье не накладывается.
Возможны методы санации пазухи через естественное соустье без проколов и разрезов, подобные методы лечения проводят врачи оториноларингологи.
Отдельное внимание стоит уделить лечению перфоративных форм верхнечелюстных синуситов, как одной из наиболее частых форм. На данный момент существует множество способов закрытия перфорации дна верхнечелюстной пазухи, многие из которых лишь незначительно отличаются друг от друга в методике проведения. Все техники преследуют следующие цели:
Наиболее часто используются различные вариации замещения дефекта щёчным лоскутом. Суть при этом одна:
Для сохранения прикреплённой кератинизированной десны и глубины преддверия полости рта начали использовать нёбный лоскут на питающей ножке. К недостаткам данного метода можно отнести обширную травму и большую раневую поверхность твёрдого нёба. В этой связи в настоящее время широко используется расщепление нёбного слизисто-надкостничного лоскута. Однако данные методы также не позволяют достичь восстановления утраченного объёма костной ткани. Для восстановления костной ткани альвеолярного отростка в области перфорационного отверстия используются различные синтетические и природные костнозамещающие материалы.
Прогноз. Профилактика
При своевременном обращении пациента за стоматологической помощью, рациональной диагностике патологии зубочелюстной системы и правильном лечении наступает выздоровление. Если лечение не провести вовремя, возможно развитие таких серьёзных осложнений, как абсцесс головного мозга, менингит и др.
Профилактикой развития верхнечелюстных синуситов является своевременная санация полости рта, ведь основной причиной развития заболевания является осложнённый кариозный процесс. Только своевременное обращение пациента, распознавание кариеса и адекватное его лечение способно исключить развитие воспалительных изменений в периапикальных тканях. Использование современных и качественных стоматологических материалов, инструментов и аппаратов позволяет снизить количество верхнечелюстных синуситов, причинами которых являются ошибки в эндодонтическом лечении корневых каналов. Также для снижения развития верхнечелюстных синуситов по причине врачебных ошибок доктору нужно постоянно совершенствовать свою теоретическую подготовку и практические навыки.
Кроме этого, необходимо своевременно выявить развитие перфорации дна верхнечелюстной пазухи и надежно её закрыть в случае возникновения. Только так можно исключить образование стойкого ороантрального соустья и снизить риск перехода заболевания в хроническую форму.