перелом затылочной кости код мкб 10
Перелом затылочной кости код мкб 10
Травма лобной области и корня носа обычно происходит в результате дорожно-транспортных происшествий и иногда на производстве. Перелом, возникающий в таких случаях, вовлекает верхние околоносовые пазухи (лобную, решетчатый лабиринт, клиновидную) и переходит на основание передней черепной ямки.
Возможно также возникновение перелома чешуи лобной кости с повреждением твердой мозговой оболочки и внутричерепных структур и распространение линии перелома на околоносовые пазухи. Лобно-базальные переломы составляют 70% всех переломов основания черепа. Линия перелома в типичных случаях проходит по основанию передней черепной ямки и основанию носа, как и при латеробазальных переломах.
Разрыв твердой мозговой оболочки и повреждение головного мозга, которое может быть закрытым или открытым, часто локализуется в передней черепной ямке. Инфекция может распространяться в полость черепа из области перелома костей носа или околоносовых пазух как сразу после травмы (ранняя инфекция), так и спустя несколько лет (поздняя инфекция), вызывая менингит или абсцесс мозга.
а) Клиническая картина. К основным симптомам относятся носовая ликворея, пролабирование ткани головного мозга из носа или из раны в лобно-носовой области, обширная гематома лица; возможны эмфизема, проптоз с потерей зрения или без его нарушения и лобное пневмоэнцефалоцеле.
У 75% больных наблюдается аносмия и повреждение ЧН II, реже ЧН III—VI. Повреждения мягких тканей незначительные или отсутствуют у 20% больных. Иногда отмечаются симптомы повышения внутричерепного давления, связанные, например, с кровотечением, чрезмерным учащением или значительным урежением ЧСС, расширением и фиксацией зрачка на гомола-теральной стороне.
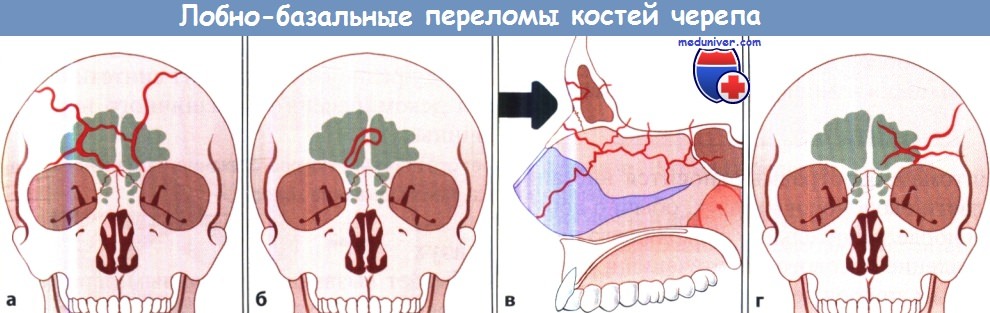
а Высокий перелом (перелом Эшера I типа).
б Перелом средней части лобнобазальной области (перелом Эшера II типа).
в Глубокий перелом лобно-базальной области (перелом Эшера III типа).
г Латероорбитальный перелом (перелом Эшера IV типа).
б) Диагностика. Диагноз ставят на основании данных анамнеза, характера повреждения, результатов рентгенологического исследования в двух проекциях, рентгенографии околоносовых пазух в различных проекциях (в частности, затылочно-подбородочной, затылочно-лобной, аксиальной и аксиальной с переразгибанием в шейном отделе позвоночника), а также КТ.
Носовую ликворею подтверждают на основании определения концентрации β1 и β2-трансферрина в выделениях из носа и в крови. Если концентрация β2-трансферрина повышена только в носовом отделяемом, то проба считается положительной и диагноз является достоверным. Для уточнения локализации повреждения твердой мозговой оболочки проводят исследование с флуоресцеином натрия.
Хотя интратекальное введение этого препарата не разрешено, эффективность такого исследования в диагностике ликворного свища доказана на большом количестве больных, исчисляемом несколькими тысячами. Флуоресцеин натрия вводят путем поясничной пункции по меньшей мере за 10 мин до начала хирургического вмешательства на основании черепа. Важно, чтобы препарат был исключительно чистым; рекомендуемая доза составляет 1,5 мл 0,5% раствора.
Использование индикаторной полоски для определения концентрации глюкозы в носовом отделяемом, которая при носовой ликворее бывает повышенной, не является достоверным признаком присутствия в носовом отделяемом ЦСЖ.
Другим методом диагностики носовой ликвореи является изотопное исследование субдурального пространства.
в) Лечение лобно-базальных переломов черепа. После стабилизации состояния больного на фоне противошоковой терапии приступают к первичной хирургической обработке раны передней черепной ямки и поврежденной околоносовой пазухи с иссечением нежизнеспособных тканей и закрытием дефекта твердой мозговой оболочки.
Операцию выполняют через околоносовые пазухи. Костные отломки стенок околоносовых пазух репонируют.
Показания к хирургическому вмешательству делят на три категории:
1. Жизненные, при которых показана незамедлительная операция:
• Угрожающее жизни повышение внутричерепного давления, связанное с интракраниальным кровотечением.
• Угрожающее жизни кровотечение в околоносовых пазухах, носоглотки и основании черепа.
2. Абсолютные, при которых хирургическое вмешательство следует выполнить как можно раньше:
• Признаки разрыва твердой мозговой оболочки, например носовая ликворея или пневмоэнцефалоцеле.
• Открытое повреждение головного мозга.
• Ранние или поздние интракраниальные осложнения, например менингит, экстрадуральный абсцесс, субдуральный абсцесс, абсцесс головного мозга.
• Инородное тело.
• Осложнения со стороны глазницы.
• Остеомиелит лобной кости.
• Вдавленный перелом и подозрение на повреждение твердой мозговой оболочки.
• Повреждение ЧН, требующее их декомпрессии.
• Проникающие ранения черепа.
3. Относительные, при которых хирургическое вмешательство можно выполнить в течение 1-2 нед.:
• Переломы лобной, решетчатой или клиновидной кости с повреждением одноименных пазух, при которых возможно повреждение твердой мозговой оболочки, но отчетливые признаки такого повреждения отсутствуют.
• Вдавленные переломы и переломы с явным смещением отломков с признаками повреждения твердой мозговой оболочки или без них.
• Повреждение околоносовых пазух и мягких тканей.
• Посттравматический синусит и мукопиоцеле.
Цель операции состоит в широком доступе через поврежденную зону к твердой мозговой оболочке, удалении костных фрагментов и санации раны головного мозга в области основания черепа, после чего дефект твердой мозговой оболочки ушивают с использованием лоскута из фасции или апоневротического шлема, а рану дренируют через поврежденную околоносовую пазуху, используя методику типичной операции на околоносовых пазухах.
На рисунке ниже схематически показаны 4 типичных доступа:
1. Эндоскопический эндоназальный.
2. Лобно-орбитальный.
3. Лобно-экстрадуральный.
4. Лобно-интрадуральный.
д) Осложнения. К осложнениям относятся ликворный свищ, рецидивирующий менингит, ранний или поздний абсцесс головного мозга, остеомиелит костей свода черепа и образование мукоцеле и пиоцеле.
Повреждения нижней челюсти и ВНЧС. Лечением повреждений нижней челюсти и височно-нижнечелюстного сустава (ВНЧС) занимается челюстно-лицевой хирург, в задачу которого входит также восстановление правильного прикуса.
К основным симптомам переломов нижней челюсти относятся отек в нижней части лица, патологическая подвижность или деформация нижней челюсти, нарушение прикуса, боль при движениях ею, надавливании или торзии, а также тризм.
Первая помощь при раздробленных переломах, особенно переломах подбородка с обширным повреждением мягких тканей, должна быть оказана безотлагательно. Хирургическое вмешательство выполняют под интубационным наркозом с ИВЛ через интубационную или трахеостомическую трубку, учитывая опасность обструкции дыхательных путей. Сильное кровотечение при необходимости останавливают давящей повязкой. Восстановление поврежденных мягких тканей и иссечение рубцов осуществляют, выполняя обычные пластические или реконструктивные операции.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Перелом затылочной кости код мкб 10
Сочетанные переломы скуловой кости со скуловой дугой, а также глазничного края с дном глазницы (латеральный перелом средней части лицевого скелета) наблюдаются часто. Возможны также изолированные разрывные переломы дна глазницы и изолированный перелом скуловой дуги.
Переломы скуловой кости и глазницы могут быть также частью тяжелых переломов костей средней части лица или лобно-базальных переломов. Почти всегда повреждается верхнечелюстная пазуха. Механизм переломов состоит в тупом ударе большой силы по боковой части лица, например ударе кулаком или ударе, полученном в дорожной аварии или при падении с лестницы. Переломы этой локализации почти всегда бывают вдавленными.
Смещение костных отломков может быть минимальным, однако встречаются также случаи раздробленного перелома, при котором репонировать многочисленные костные отломки удается с большим трудом.
Мягкие ткани в скуловой области быстро отекают, но контуры скуловой кости бывают уплощены. Возможна потеря чувствительности в зоне иннервации подглазничного нерва. При взрывном переломе движение глазного яблока частично ограничено, появляется диплопия, связанная с ущемлением нижней прямой или нижней косой мышцы.
б) Диагностика основывается на анамнестических данных, позволяющих выяснить характер травмы и направление удара, результатах осмотра и бимануальной пальпации, позволяющих выявить асимметрию лицевого скелета, наличие ступеньки в стенке глазницы и ограничение движений нижней челюсти. Рентгенологическое исследование выполняют в стандартных проекциях, как при патологии околоносовых пазух, и в специальной проекции для визуализации скуловой дуги; выполняют также рентгенотомографию. Необходимо офтальмологическое обследование.
P.S. Переломы скуловой кости наблюдаются относительно часто. При первичном исследовании они нередко остаются незамеченными из-за выраженного отека мягких тканей щеки и латеральной части лица и поэтому диагностируются позже, когда происходит неправильное сращение костных отломков.
Даже после относительно легкой травмы средней трети лица в результате удара спереди или сбоку всегда при исследовании необходимо проверить, нет ли асимметрии лицевого скелета, ступеньки на стенке глазницы или потери чувствительности в зоне иннервации подглазничного нерва; пальпируют одновременно обеими руками, чтобы можно было сравнить обе стороны лица.
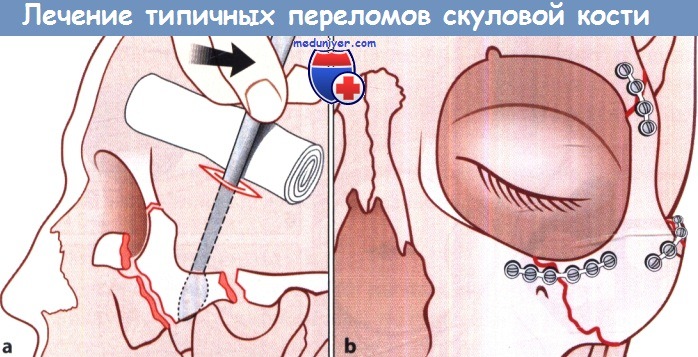
а Разрез мягких тканей для репозиции отломков и их элевации.
б Состояние после репозиции отломков скуловой кости и их фиксации с помощью микропластин.
в) Лечение перелома глазницы и скуловой кости. Для открытой репозиции и фиксации костных отломков при переломах скуловой кости предложен ряд доступов:
1. Доступ через преддверие рта и через верхнечелюстную пазуху.
2. Через височную область.
3. Прямой доступ через мягкие ткани, покрывающие скуловую кость.
Способ стабилизации костных отломков после их репозиции (например, с помощью мини-пластинки или проволоки) с использованием однозубых ретракторов зависит от типа перелома и его тяжести. Если отмечается потеря чувствительности в зоне иннервации подглазничного нерва, его следует выделить и выполнить декомпрессию.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Перелом основания черепа
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Перелом основания черепа подразумевает перелом костей, составляющих основу его наружной поверхности (basis cranii externa), а также структур внутренней поверхности основания черепа (basis cranii interna). [1]
По МКБ-10 перелом основания черепа имеет код S02.1 и включает переломы: височной, клиновидной и затылочной кости; образованных частями различных костей черепных ямок, верхней стенки глазницы (глазничной пластинки лобной кости); пазух (синусов) решетчатой и лобной кости. [2]
Код по МКБ-10
Эпидемиология
По статистике, в случаях тяжелых черепно-мозговых травм частота переломов основания черепа колеблется в диапазоне 3,5-24%, и на них приходится около 20% переломов костей черепа. 70% переломов происходят в передней черепной ямке и 20% – в средней.
Частота переломов основания черепа у детей после травм головы, по некоторым данным, составляет 11%. [3]
При изолированных повреждениях структур наружной и/или внутренней поверхности основания черепа летальность достигает 29%; посттравматическая инвалидность разной степени наблюдается у 55-60% пациентов. Одновременный перелом костей свода и основания черепа почти в 45% случаев приводит к гибели пострадавших. [4]
Причины перелома основания черепа
Причины переломов основания черепа, а также факторы риска нарушения целостности костных структур его наружной или внутренней поверхностей – значительные черепно-мозговые травмы и травмы головы/шеи. Они могут быть получены водителями, пассажирами и пешеходами при ДТП; при несчастных случаях на производстве и во многих видах спорта (в первую очередь, связанных со скоростью и экстремальными нагрузками), а также в результате падений, сильных ушибов и прямых ударов по голове. [5]
С травмой головы при падениях этиологически связан и перелом основания черепа у грудничка, а у новорожденного к такому перелому может привести травмирование черепа во время родов (при неправильном выведении головки).
Как свидетельствует клинический опыт, особенно часто данные переломы затрагивают каменистую часть (пирамиду), гребень и отростки (шиловидный и сосцевидный) височной кости; черепные ямки; области пазухи клиновидной кости, большого затылочного отверстия и затылочные мыщелки. Такие переломы могут быть изолированными, но часто при ЧМТ страдает и свод черепа, то есть, сочетается перелом костей свода и основания черепа. См. – Строение черепа [6]
Почти 10% переломов основания черепа (в частности, затылочного мыщелка) связаны с переломом шейного отдела позвоночника (двух верхних позвонков краниовертебральной зоны).
Различают закрытый перелом основания черепа при закрытой ЧМТ, когда кожа, покрывающая область перелома, не повреждена, а также открытый перелом основания черепа – при открытой ЧМТ с разрывом кожи и оголением кости.
Перелом костей основания черепа может быть оскольчатым – если кость раздроблена на отдельные фрагменты, а при смещении сломанных сегментов внутрь (в сторону мозговых оболочек и головного мозга) перелом называют вдавленным. Трещина кости, при которой не происходит ее сдвига, определяется как линейный перелом основания черепа.
А перелом черепа с переходам на основание отмечается, когда трещина свода черепа продолжается на костях его основания.
Часто происходит перелом основания черепа височной кости, поскольку в основание черепа входит ее нижняя часть, чешуйчатая часть является боковой стенкой свода черепа, а передняя и задняя поверхности (вместе с частями других костей) формируют среднюю и заднюю черепные ямки внутреннего основания черепа. Кроме того, височная кость относится к воздухоносным, она тоньше других костей черепа (лобной – в 1,4 раза, а затылочной – в 1,8 раза), имеет два отростка (шиловидный и сосцевидный), а также пронизана несколькими каналами, канальцами, бороздами и расщелинами. Подробнее читайте – Перелом височной кости [7]
Патогенез
Как известно, патогенез любых переломов костей обусловлен значительным механическим (высокоэнергетическим) воздействием, при котором кость деформируется и разрушается из-за превышения предела биомеханических свойств костной ткани (имеющей слоисто-кристаллическую пластинчатую структуру) – сопротивления приложенной силе (упругости) и прочности.
Симптомы перелома основания черепа
Первые признаки при переломе основания черепа обусловлены его локализацией и характером повреждения костных структур. Но, в любом случае, пострадавший ощущает сильнейшую боль, головокружение и теряет сознание; может быть рвота, отмечается нестабильность артериального давления и сердечного ритма (тахи- или брадикардия).
Если перелом затрагивает каменистую часть (pars petrosa) височной кости, происходит скопление крови в барабанной полости ушей (гемотимпан) и возможно кровотечение из наружных слуховых проходов.
С разрывом части оболочки головного мозга при переломах основания черепа связано истечение спинномозговой жидкости из носа или ушей – ликворея, которая в большинстве случаев наблюдается через несколько часов после травмы. [8]
Кроме того, характерные симптомы такого перелома включают ретроаурикулярный экхимоз – внутрикожные кровоизлияния за ушами – в области сосцевидного отростка височной кости (симптом или признак Баттла), а также вокруг глаз – периорбитальный экхимоз (который получил название «глаз енота»). Экхимоз в заушной области и отоликворея (истечение ликвора из ушей) наблюдаются при переломе средней черепной ямки (fossa cranii media), то есть, образующих ее частей клиновидной и височных костей, и другими его проявлениями являются потеря чувствительности средней части лица, нарушение рвотного рефлекса, шум в ушах и кондуктивная глухота.
У пациентов с локализацией перелома в зоне задней черепной ямки (fossa cranii posterior) и расположенного в затылочной кости большого затылочного отверстия (foramen occipitale magnum) наблюдают рвоту, назальную ликворею и кровотечение из носа и ушей, признак Баттла и экхимоз периорбитальной области.
Кровоизлияния в обрасти глаз могут свидетельствовать о переломе костей внутренней поверхности основания черепа, образующих переднюю черепную ямку (fossa cranii anterior), при котором также отмечают аносмию (потерю обоняния), носовое кровотечение, кровоизлияние под конъюнктивами и отек роговицы, выраженную офтальмоплегию (нарушение движения глаз) и опущение верхнего века – птоз. [9]
Осложнения и последствия
При переломах основания черепа (изолированных или с переломом костей свода) могут возникать тяжелые осложнения и развиваться последствия, которые могут иметь необратимый характер.
Перелом основания черепа можем осложняться менингитом из-за повышенной вероятности попадания бактерий из придаточных пазух носа, носоглотки и слухового прохода (поскольку перелом во многих случаях затрагивают пирамиду височной кости, барабанную перепонку и слуховой канал).
Достаточно часто происходит нарушение целостности внутренней сонной артерии в пещеристой (кавернозной) части этого сосуда с образованием артериовенозной фистулы – прямого каротидно-кавернозного соустья между артерией и пещеристым синусом твердой оболочки мозга.
К последствиям относятся:
Диагностика перелома основания черепа
Диагностика перелома костей основания и свода черепа, в основном, клиническая и проводится по тому же алгоритму, что и диагностика черепно-мозговой травмы, с обязательной оценкой степени тяжести повреждения.
Необходимы анализы крови (общий, на уровень электролитов и оксигенации), а также анализ ликвора и его бактериологический посев – для проведения антибактериальной терапии.
Инструментальная диагностика заключается в рентгене черепа и шейного отдела позвоночника, КТ черепа, магнитно-резонансной томографии (МРТ) головного мозга, а также электроэнцефалографии.
Дифференциальная диагностика
У новорожденных дифференциальная диагностика проводится с врожденным недоразвитием костей черепа, внутричерепным кровоизлиянием (которое может возникать из-за родовых травм), а также энцефалоцеле, которое может сопровождаться ликвореей. [10]
К кому обратиться?
Лечение перелома основания черепа
Как осуществляется первая помощь (доврачебная), которую оказывают на месте получения травмы до приезда бригады медиков, и что нужно делать, подробно в публикации – Помощь при черепно-мозговой травме [11]
После госпитализации потерпевших лечение проводится в отделении интенсивной терапии и заключается в противошоковых мероприятиях, прекращении кровотечения, поддержке дыхательной функции, стабилизации АД и сердечного ритма (с применением соответствующих медикаментозных средств). [12]
Для снятия отека мозга проводится дегидратация инъекциями диуретиков. Чтобы предотвратить развитие менингита при попадании инфекции в оболочки головного мозга, превентивно используются антибактериальные препараты (хотя эффективность применения антибиотиков с целью профилактики давно ставится под сомнение). Читайте также – Лечение черепно-мозговой травмы
При стойкой ликворее, а также в случаях, осложненных повреждением сосудов и внутричерепным кровотечением, вдавлением сломанных сегментов внутрь черепа, сдавлением головного мозга, значительным повреждением черепных нервов, необходимо хирургическое лечение – нейрохирургическое вмешательство с краниотомией. [13]
Сколько времени заживает перелом основания черепа? Процесс заживления может занять несколько месяцев (линейный перелом заживает намного быстрее). При этом скорость репаративной регенерации, благодаря которой заживают переломы костей, может зависеть от индивидуальных особенностей пациентов и их возрасти. Имеются в виду костный метаболизм, регенеративная активность остеобластов камбиального слоя надкостницы, а также интенсивность разрушение костной ткани остеокластами. [14]
Реабилитация после перелома основания черепа, как и реабилитация после черепно-мозговой травмы, проводится по индивидуальному плану – в зависимости от характера неврологических, офтальмологических и других нарушений, имеющихся у каждого пациента. Для восстановления утраченных функция и улучшения состояния применяют физиотерапию, лечебную физкультуру, массаж, логопедию и др. [15]
Профилактика
Предупредить перелом основания черепа может только профилактика черепно-мозговых травм у всех участников дорожного движения, при занятиях спортом, в производственной сфере и быту.
Прогноз
Для пациентов с переломами основания черепа прогноз зависит от того, смещен ли перелом. При изолированных переломах без смещения исход благополучный. Однако в целом, у большинства пациентов с такими переломами остаются функциональные или неврологические проблемы.
Большинство утечек спинномозговой жидкости проходят спонтанно в течение 5-10 дней, но некоторые могут сохраняться в течение месяцев. Менингит может возникать менее чем у 5% пациентов, но риск увеличивается с увеличением продолжительности утечки спинномозговой жидкости. Кондуктивная потеря слуха обычно проходит в течение 7-21 дней. [16], [17]
После перелома основания черепа (с учетом его тяжести) выживаемость составляет 48-71%, после перелома костей свода и основания черепа – не более 55%.
Перелом таранной кости
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Перелом таранной кости – патологическое состояние, возникающее в ходе нарушения анатомической целостности кости [1].
Название протокола: Перелом таранной кости.
Код протокола:
Код(ы) по МКБ-10:
S92.1 Перелом таранной кости.
Категория пациентов: взрослые пациенты с переломами таранной кости.
Пользователи протокола: травматологи, ортопеды, хирурги, врач общей практики.
Класс I – польза и эффективность диагностического метода или лечебного воздействия доказана и/или общепризнаны
Класс II – противоречивые данные и/или расхождение мнений по поводу пользы/эффективности лечения
Класс IIа – имеющиеся данные свидетельствуют о пользе/эффективности лечебного воздействия
Класс IIb – польза/эффективность менее убедительны
Класс III – имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/неэффективно и в некоторых случаях может быть вредным
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация АО (Ассоциации остеосинтеза):
Переломы таранной кости делятся на три типа:
Внесуставные:
· шейки;
· отрывной.
Частично внутрисуставные:
· латеральной части тела;
· медиальной части тела;
· в сагиттальной плоскости.
Внутрисуставные:
· простой;
многооскольчатый.
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· рентгенография стопы или голеностопного сустава в двух проекциях (прямая и боковая).
Дополнительные диагностические обследования, проводимые на амбулаторном уровне (по показаниям):
· компьютерная томография таранной кости;
· ОАК;
· ОАМ;
· ЭКГ;
· микрореакция;
· определение глюкозы крови по показаниям;
· определение времени свертываемости;
· определение длительности кровотечения;
· биохимический анализ крови: билирубин общий, АлТ, АсТ, мочевина, креатинин, белок общий.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
· ОАК;
· рентгенография голеностопного сустава или стопы в двух (прямая и боковая) проекциях.
Дополнительные диагностические обследования, проводимые на стационарном уровне (по показаниям):
· ОАМ;
· рентгенография стопы в косой проекции;
· компьютерная томография таранной кости
· определение группы крови;
· определение резус-фактора;
· микрореакция;
· определение глюкозы крови по показаниям;
· определение времени свертываемости;
· определение длительности кровотечения;
· ЭКГ;
· биохимический анализ крови: билирубин общий АлТ, АсТ, мочевина, креатинин, белок общий.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
· сбор жалоб и анамнеза, физикальное обследование.
Диагностические критерии постановки диагноза:
Жалобы: на
· боли в области стопы или голеностопного сустава;
· нарушение функции нижней конечности;
· наличие ран при открытых переломах.
Анамнез: наличие травмы с прямым (падение с высоты) механизмом травмы или форсированное разгибание стопы.
Физикальное обследование:
При осмотре отмечается:
· отек в месте перелома или голеностопного сустава;
· подошвенное сгибание стопы;
· изменение контуров голеностопного сустава;
· кровоизлияние в окружающие ткани.
При пальпации отмечается:
· боль;
· болезненность, усиливающая при осевой нагрузке и движениях в голеностопном суставе.
Лабораторные исследования: могут быть в пределах нормы.
Инструментальные исследования:
· рентгенография стопы в прямой и боковой в проекциях: выявление нарушение костной структуры, наличие линии излома.
· рентгенография стопы в косой проекции: выявление нарушение костной структуры, наличие линии излома.
Показанием для консультации специалистов:
· консультации нейрохирурга: при повреждении нерва и сочетанной травме головного мозга;
· консультация хирурга: при сочетанной травме живота;
· консультация сосудистого хирурга: при сопутствующем повреждении сосудов;
· консультация уролога: при повреждении органов мочеполовой системы;
· консультация терапевта: при наличии сопутствующих заболевании терапевтического профиля.
Дифференциальный диагноз
Лечение
Цели лечения:
· устранение смещения костных отломков;
· восстановление функции конечности.
Тактика лечения:
При переломах без смещения и при переломах со смещением, но с удовлетворительным стоянием отломков показано консервативное лечение. При переломах со смещением производиться блокада места перелома, закрытая одномоментная ручная репозиция отломков, наложение гипсовой лонгеты и контрольная рентгенография. Если на контрольной рентгенографии сохраняется смещении отломков, то показано оперативное лечение.
Немедикаментозное лечение:
Режим в зависимости от тяжести состояния – 1, 2, 3.
Диета – Стол №15.
Другие виды диет назначаются в зависимости от сопутствующей патологии.
Медикаментозное лечение:
Таблица 1. Лекарственные средства, применяемые при переломе таранной кости
| № | Препарат | Дозирование | Длительность применения | Уровень доказательности |
| Препарат для проведения блокады | ||||
| 1 | Прокаин | |||
или
или
или
или
или
Длительность общего применения не должна превышать 5-7 дней.
Другие виды лечения: [7].
Другие виды лечения, оказываемые на амбулаторном уровне:
· новокаиновая блокада места перелома;
· закрытая ручная одномоментная репозиция при переломах со смещением;
· наложение гипсовой повязки;
· ортопедических изделии и шин.
Другие виды лечения, оказываемые на стационарном уровне:
· новокаиновая блокада места перелома;
· закрытая репозиция при переломах со смещением;
· наложение гипсовой повязки;
· ортопедических изделии и шин.
Другие виды лечения, оказываемые на этапе скорой медицинской помощи: наложение шин.
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в амбулаторных условиях: не проводятся.
Хирургическое вмешательство, оказываемое в стационарных условиях:
При переломах таранной кости применяются такие виды операции:
· закрытая репозиция костных обломков предплюсневых и плюсневых костей с внутренней фиксацией (для остеосинтеза используются спицы, винты и пластины различных модификаций); Открытая репозиция костных обломков предплюсневых и плюсневых костей с внутренней фиксацией (для остеосинтеза используются спицы, винты и пластины различных модификаций);
· хирургическая обработка места открытого перелома предплюсневых и плюсневых костей;
· наложение аппарата для компрессионно-дистракционного остеосинтеза.
Дальнейшее ведение:
Лечебная физкультура:
С первых дней после операции показано активное ведение больных:
• повороты в постели;
• дыхательные упражнения (статического и динамического характера);
• активные движения в крупных и мелких суставах нижних конечностей;
• изометрические напряжения мышц нижних конечностей;
• приподнимание туловища с поддержкой за балканскую раму или трапецию, подвешенную над постелью.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения:
· устранение смещения отломков на контрольных рентгенограммах;
· восстановление функции нижней конечности:
MRC- scale – от 3 баллов;
Индекс Карновского – 80 баллов;
Гониометрия – менее 80% от нормы.
Препараты (действующие вещества), применяющиеся при лечении
| Амоксициллин (Amoxicillin) |
| Ванкомицин (Vancomycin) |
| Кетопрофен (Ketoprofen) |
| Кеторолак (Ketorolac) |
| Клавулановая кислота (Clavulanic acid) |
| Клиндамицин (Clindamycin) |
| Парацетамол (Paracetamol) |
| Прокаин (Procaine) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Цефазолин (Cefazolin) |
Госпитализация
Показания для госпитализации :
Показания для экстренной госпитализации: переломы таранной кости.




