церебральный васкулит код мкб
Васкулит, ограниченный кожей, не классифицированный в других рубриках (L95)
Атрофия белая (бляшечная)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Церебральный васкулит
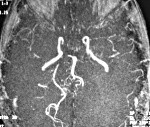
Церебральный васкулит — это заболевание, вызванное воспалительным процессом в стенке мозговых сосудов. Возникает в основном вторично. Проявления вариабельны: энцефалопатия, парезы, психические нарушения, эпилептические приступы, обмороки, зрительные расстройства, тугоухость, атаксия. Диагностика опирается на клинические сведения, данные неврологического статуса, результаты МРТ, церебральной ангиографии, исследования ликвора, биохимии крови. Лечение проводится дифференцированно в соответствии с этиологией и клиническими особенностями. Может включать кортикостероиды, цитостатики, сосудистые препараты, ноотропы, симптоматические средства.
МКБ-10
Общие сведения
Церебральный васкулит (ЦВ) возникает преимущественно в структуре системных васкулитов или на фоне инфекций, ревматических заболеваний, онкопатологии, интоксикаций. Термин «васкулит» означает воспалительное поражение сосудистой стенки. Изолированный васкулит мозговых сосудов относится к редким формам. Точная заболеваемость не установлена, поскольку отсутствуют специфические клинико-инструментальные диагностические критерии ЦВ. Ряд авторов указывают распространённость патологии — 2-3 случая на 100 тыс. человек. Заболеванию подвержены лица от 7 до 71 года, наиболее часто – представители возрастной категории от 30 до 60 лет. Гендерные различия в заболеваемости не прослеживаются.
Причины
Этиология идиопатического (первичного) изолированного поражения церебральных сосудов неизвестна. Не исключена роль травматических повреждений, стрессов, переохлаждений как триггеров, провоцирующих дебют васкулита. В литературе по неврологии описаны случаи развития заболевания после черепно-мозговой травмы. Причинами вторичного ЦВ могут выступать:
Патогенез
Механизм развития изолированного ЦВ не установлен. Морфологически в сосудистой стенке выявляются инфильтраты (скопления одноядерных клеток), наблюдается формирование гранулём. Вторичный церебральный васкулит при системных сосудистых и ревматических заболеваниях имеет аутоиммунный патогенез: сосудистая стенка повреждается антителами, вырабатывающимися к её элементам вследствие неадекватной реакции иммунной системы. В остальных случаях воспалительный механизм запускается прямым воздействием этиофактора (токсинов, бактерий, вирусов).
Воспаление сосудистой стенки приводит к её истончению, сужению сосудистого просвета, повышенной проницаемости. Развиваются гемодинамические расстройства, ухудшается кровоснабжение отдельных участков головного мозга, возникают эпизоды церебральной ишемии, лакунарные инфаркты, мелкоочаговые кровоизлияния. Обычно церебральный процесс носит распространённый множественный характер.
Классификация
Наблюдаются существенные различия в течении идиопатических и вторичных форм ЦВ. Поэтому клиническую значимость имеет разделение заболевания в соответствии с этиологией на:
Подобно системным васкулитам, церебральный процесс протекает с преимущественным вовлечением артерий определённого калибра. В зависимости от диаметра выделяют:
Симптомы церебрального васкулита
Первичный церебральный васкулит
Имеет острую манифестацию с интенсивной головной боли, эпилептического пароксизма или внезапного появления очагового неврологического дефицита. Отдельные исследователи указывают на возможность продолжительного субклинического периода, предшествующего дебюту заболевания. В последующем реализуется один из следующих вариантов симптоматики: острая энцефалопатия с психическими расстройствами, многоочаговые проявления, сходные с клиникой рассеянного склероза, общемозговые и очаговые симптомы, типичные для объёмного образования мозга.
Наиболее характерна пирамидная недостаточность в виде пареза одной, чаще двух, конечностей с повышением тонуса мышц и рефлексов. Ряд случаев сопровождается стоволово-мозжечковым симптомокомплексом: нистагм (подёргивание глазных яблок), мозжечковая атаксия (шаткость походки, дискоординация, несоразмерность движений), расстройство глазодвигательной функции. Возможны нарушения речи (афазия), выпадение части зрительных полей (гемианопсия), судорожный синдром (симптоматическая эпилепсия).
Вторичный церебральный васкулит
Отличается постепенным нарастанием проявлений. В начальном периоде больные жалуются на ухудшение слуха, ослабление зрения, головную боль, предобморочные эпизоды, опущение верхнего века. Развёрнутый период зависит от основной патологии. Вовлечение мозговых сосудов в рамках системного васкулита проявляется гиперкинезами (непроизвольными двигательными актами), обмороками, эпизодами катаплексии и нарколепсии, судорожными приступами.
Церебральный васкулит ревматической этиологии характеризуется клиникой преходящей малой хореи с приступообразным возникновением гиперкинеза. Васкулит мозга при СКВ в 60% случаев протекает с транзиторными психическими отклонениями (беспокойством, расстройством поведения, психозами). Частыми проявлениями ЦВ туберкулёзного генеза выступают парезы, хореоатетоз, дизартрия, нарушения ориентации. При реккетсиозах наблюдаются коматозные состояния, судорожные пароксизмы.
Осложнения
Острое расстройство мозгового кровоснабжения в зоне поражённой васкулитом мозговой артерии приводит к возникновению инсульта. Чаще наблюдаются мелкоочаговые ишемические инсульты, носящие повторный характер. Истончение патологически изменённой сосудистой стенки может осложниться разрывом и геморрагическим инсультом. Возникающая вследствие васкулита хроническая ишемия мозга приводит к снижению когнитивных функций (памяти, внимания, мышления), формированию деменции. Осложнением судорожного синдрома является эпилептический статус. В редких случаях течение заболевания может привести к развитию комы.
Диагностика
Неоднородность механизмов возникновения, течения, клинической картины ЦВ существенно осложняют постановку диагноза, требуют участия нескольких специалистов: невролога, ревматолога, инфекциониста, психиатра. Важное значение имеет выявление/исключение базового заболевания. Основными этапами диагностического алгоритма являются:
Дифференцировать церебральный васкулит следует с многоочаговыми энцефалитами, церебральным атеросклерозом, демиелинизирующей патологией (рассеянным склерозом, оптикомиелитом, склерозом Бало). У молодых больных необходимо исключить антифосфолипидный синдром.
Лечение церебрального васкулита
Терапия изолированных форм, вторичного церебрального поражения при системных и ревматических васкулитах проводится глюкокортикостероидами. Состоит из 2 этапов: ударного и поддерживающего лечения. В тяжёлых случаях стероиды комбинируют с цитостатиками (азатиоприном, циклофосфамидом). Базовая терапия других вариантов вторичного васкулита зависит от основной патологии. Инфекционная этиология требует соответствующего антибактериального или противовирусного лечения, токсическая — дезинтоксикации.
С целью улучшения мозгового кровотока применяются вазоактивные препараты, средства улучшающие реологические свойства крови. Поддержание метаболизма нервных клеток, стимуляция когнитивных функций осуществляется назначением ноотропов. В комплексное лечение входит симптоматическая терапия, лечебная физкультура и массаж паретичных конечностей, занятия с логопедом (при расстройствах речи) и т. д.
Прогноз и профилактика
В целом церебральный васкулит поддаётся лечению и имеет благоприятный прогноз. Некоторые неврологи указывают на лучший эффект терапии у больных с хорошо накапливающими контраст МР-очагами Трудности диагностики в ряде случаев приводят к запоздалой постановке диагноза и позднему началу терапии, что обуславливает прогрессирование симптоматики до глубокой инвалидизации, летального исхода. Специфическая профилактика отсутствует. Предупреждение вторичного ЦВ сводится к исключению интоксикаций, своевременному лечению инфекций и системных болезней.
Системные васкулиты
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Универсальной классификации системных васкулитов не существует. На протяжении всей истории изучения этой группы заболеваний предпринимались попытки классифицировать системные васкулиты по клиническим особенностям, основным патогенетическим механизмам и морфологическим данным. Однако в большинстве современных классификаций эти заболевания подразделяют на первичные и вторичные (при ревматических и инфекционных болезнях, опухолях, пересадке органов) и по калибру поражённых сосудов. Достижением последнего времени стала разработка унифицированной номенклатуры системных васкулитов: на Международной согласительной конференции в Чепел-Хилле (США, 1993) была принята система названий и определений наиболее распространённых форм системных васкулитов.
Эпидемиология
Заболеваемость системными васкулитами в популяции колеблется от 0,4 до 14 и более случаев на 100 000 населения.
Основные варианты поражения сердца при системных васкулитах:
В последнее время наряду со степенью активности при системных васкулитах определяют также индекс повреждения органов и систем, что важно для прогноза исхода болезни.
Индекс повреждения сердечно-сосудистой системы при сердечных васкулитах (1997)
Критерии повреждения сердечно-сосудистой системы
Стенокардия или аортокоронарное шунтирование
Стенокардия в анамнезе, подтвержденная по крайней мере данными ЭКГ
Инфаркт миокарда в анамнезе, подтвержденный по крайней мере данными ЭКГ и биохимическими тестами
Повторный инфаркт миокарда
Развитие инфаркта миокарда по крайней мере через 3 мес после первого эпизода
Хроническая дисфункция желудочков, подтвержденная клинической картиной и данными дополнительных методов обследования
Поражение клапанов сердца
Выраженный систолический или диастолический шум, подтвержденный данными дополнительных методов исследования
Перикардит более 3 мес или гтерикардиотомия
Экссудативный или констриктивный перикардит в течение по крайней мере 3 мес
Гипертензия (диастолическое АД более 95 мм рт.ст ) или прием гипотензивных препаратов
Повышение диастолического АД более 95 мм рт.ст. или необходимость приема гипотензивных препаратов
В зависимости от наличия или отсутствия у больного указанных поражений ставят 1 или 0 баллов соответственно. Суммарная система опенки повреждения органов отражает степень нарушения их функции на фоне воспаления сосудов и/или лечения. Признаки поражения органа вследствие васкулита должны сохраняться у больного в течение 3 мес. Повторное появление признаков поражения органов считается вновь возникшим, если после первого его появления прошло более 3 мес. В среднем у больных с васкулитом индекс повреждения составляет 3 балла. При наблюдении за больным индекс может либо сохранят ься на прежнем уровне, либо увеличиваться (максимально до 8).

Что беспокоит?
Классификация системных васкулитов по МКБ-10

Системные васкулиты
Общая информация
Краткое описание
Определение:Системные васкулиты (СВ)— группа болезней, при которых ишемия и некроз тканей возникают вследствие воспаления кровеносных сосудов (первичного или вторичного по отношению к основному заболеванию). Клинические проявления васкулитов зависят от типа, размера и локализации поражённых сосудов, а также активности системного воспаления.
Код протокола:
Коды по МКБ-10:
М30.0 Узелковый полиартериит
М30.1 Полиартериит с поражением лёгких (Черджа—Стросс)
М30.8 Другие состояния, связанные с узелковым полиартериитом
М31.0 Гиперчувствительный ангиит (Синдром Гудпасчера)
М31.3 Гранулематоз Вегенера
М31.4 Синдром дуги аорты (Б.Такаясу)
М31.5 Гигантоклеточный артериит (Б.Хортона) с ревматическойполимиалгией
М31.6 Другие гигантоклеточные артерииты
М35.2 Болезнь Бехчета
М35.3 Ревматическая полимиалгия
D69.0 Пурпура Шенляйна —Геноха
D89.1 Эссенциальная криоглобулинемия,
173.1. Облитерирующий тромбангиит (болезнь Бюргера)
Сокращения, используемые в протоколе:
АГ- артериальная гипертонии
АТ- антитела
ANCA- антиген цитоплазматических нейтрофилов
ГК-глюкокортикостероиды
КТ- компьютерная томография
КФК-креатининфосфокиназа
МНО – междунородное нормализованное отношение
НПВП – нестероидные противовоспалительные препараты
СВ- системный васкулит.
СРБ- С- реактивный белок
СОЭ- скорость оседания эритроцитов
ЦНС- центральная нервная система
УЗДГ- ультразвуковая допплерография
УЗИ- ультразвуковое исследование
ФГДС-фиброгастродуоденоскопия
ЭКГ- электрокардиограмма
ЭХОКГ- эхокардиография
| Дата разработки протокола: 2012 год |
| Категория пациентов: больные с системнымиваскулитами |
| Пользователи протокола: врачи ревматологи, терапевты, врачи общей практики. |
| Указание на отсутствие конфликта интересов |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
Диагностические критерии:
КЛАССИФИКАЦИОННЫЕ КРИТЕРИИ УЗЕЛКОВОГО ПОЛИАРТЕРИИТА
1. Похудение >4 кг: потеря массы тела с момента начала заболевания на 4 кг и более, не связанная с особенностями питания и т.д.
2. Сетчатое ливедо: пятнистые, сетчатые изменения рисунка кожи на конечностях и туловище.
3. Боль или болезненность яичек: ощущение боли или болезненности в яичках, не связанное с инфекцией, травмой и т.д.
4. Миалгии, слабость или болезненность в мышцах нижних конечностей: диффузные миалгии (исключая плечевой пояс или поясничную область) или слабость мышц или болезненность в мышцах нижних конечностей.
5. Мононеврит или полинейропатия: развитие мононейропатии, множественной моно- или полинейропатии.
6. Диастолическое давление >90 ммрт.ст.: развитие АГ с уровнем диастолического давления более 90 ммрт.ст.
7. Повышение мочевины или креатинина крови: повышение мочевины >40 мг% или креатинина>15 мг%, не связанные с дегидратацией или нарушением выделения мочи.
8. Инфекция вирусом гепатита В: наличие HBsAg или AT к вирусу гепатита В в сыворотке крови.
9. Артериографические изменения: аневризмы или окклюзии висцеральных
артерий, выявляемые при ангиографии, не связанные с атеросклерозом,
фибромышечной дисплазией и другими невоспалительными заболеваниями.
10. Биопсия: гистологические изменения, свидетельствующие о присутствии гранулоцитов в стенке артерий.
11. Наличие 3 и более любых критериев позволяет поставить диагноз с чувствительностью 82,2% и специфичностью 86,6%.
КЛАССИФИКАЦИОННЫЕ КРИТЕРИИ ГРАНУЛЕМАТОЗА ВЕГЕНЕРА
1. Воспаление носа и полости рта: язвы в полости рта; гнойные или кровянистые выделения из носа.
2. Изменения в лёгких при рентгенологическом исследовании: узелки, инфильтраты или полости в лёгких.
3. Изменения мочи: микрогематурия (>5 эритроцитов в поле зрения) или скопления эритроцитов в осадке мочи.
4. Биопсия: гранулематозное воспаление в стенке артерии или в периваскулярном и экстраваскулярном пространстве.
Наличие у больного двух и более любых критериев позволяет поставить диагноз с чувствительностью 88% и специфичностью 92%.
КЛАССИФИКАЦИОННЫЕ КРИТЕРИИ СИНДРОМА ЧЕРДЖА-СТРОСС
1. Астма: затруднение дыхания или диффузные хрипы при вдохе.
2. Эозинофилия: эозинофилия>10%.
3. Аллергия в анамнезе: сезонная аллергия (аллергический ринит) или другие аллергические реакции (пищевая, контактная), за исключением лекарственной.
4. Моно- или полинейропатия: мононейропатия, множественная мононейропатия или полинейропатия по типу перчаток или чулок..
5.Лёгочные инфильтраты: мигрирующие или транзиторные лёгочные инфильтраты, выявляемые при рентгенологическом исследовании.
6.Синусит: боли в синусах или рентгенологические изменения.
7. Биопсия: внесосудистые эозинофилы: скопление эозинофилов во внесосудистом пространстве.
Наличие у больного 4 и более любых признаков позволяет поставить диагноз с чувствительностью 85% и специфичностью 99%.
КЛАССИФИКАЦИОННЫЕ КРИТЕРИИ ПУРПУРЫ ШЕНЛЯЙНА-ГЕНОХА
1. Пальпируемая пурпура: слегка возвышающиеся геморрагические кожные изменения, не связанные с тромбоцитопенией.
2. Возраст 10 мм рт.ст.: разница систолического АД >10 мм рт.ст. при его измерении на плечевых артериях.
5. Шум на подключичных артериях или брюшной аорте: наличие шума, выявляемого при аускультации, над обеими подключичными артериями или брюшной аортой.
6. Изменения при ангиографии: сужение просвета или окклюзия аорты, её крупных ветвей в проксимальных отделах верхних и нижних конечностей, не связанные с атеросклерозом, фибромышечной дисплазией и др. (фокальные, сегментарные).
Наличие 3 и более любых критериев позволяет поставить диагноз с чувствительностью 90,5% и специфичностью 97,8%.
Лабораторные исследования (клиническое значение):
ОБЩИЙ АНАЛИЗ КРОВИ
• Наблюдается нормохромная анемия, тромбоцитоз, нейтрофильный лейкоцитоз, повышение СОЭ и СРБ. Отмечается корреляция между уровнем СРБ и активностью заболевания.
• Характерным лабораторным признаком синдрома Черджа—Стросс является эозинофилия (более 1,0х10 9 /л у 97% больных), которая может наблюдаться на любой стадии заболевания. Биохимические исследования.Изменение биохимических показателей неспецифично и зависит от преобладающего поражения тех или иных органов и степени нарушения их функции.
ИММУНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ
• Антиген цитоплазматических нейтрофилов (ANCA)
Цитоплазматические — ANCA с наиболее высокой частотой обнаруживаются при гранулематозеВегенера, реже при микроскопическом полиартериите и синдроме Черджа— Стросс.
♦Определение ANCA в качестве скринингового теста позволяет увеличить выявляемостьгранулематозаВегенера, особенно на ранней стадии болезни, у больных с лимитированной и атипичной формами заболевания или перекрёстными ангиитными синдромами, а также помогает верифицировать диагноз у некоторых больных с почечной недостаточностью, находящихся на гемодиализе.
♦Специфичность ANCA для гранулематозаВегенера колеблется от 88 до 100%, а чувствительность зависит от активности, распространённости патологического процесса, формы заболевания и варьирует от 28—50% в начальную фазу болезни (поражение только верхних и нижних дыхательных путей при отсутствии признаков васкулита) и до 92% у больных генерализованнымваскулитом.
♦Повышение уровня ANCA у больных в стадии ремиссии является фактором риска развития обострения, а динамика их титра на фоне цитотоксической терапии позволяет дифференцировать обострение самого заболевания от интеркуррентной инфекции.
♦Поскольку гранулематозВегенера очень редкое заболевание, положительная предсказательная ценность ANCA для диагностики этого заболевания очень низкая. Следовательно, определение ANCA целесообразно только при очень высокой вероятности развития гранулематозаВегенера на основании клинических данных и морфологического исследования.
♦ Наличие ANCA в сыворотках крови больных некротизирующимиваскулитами на момент изменения ими режима терапии (переход после индукции ремиссии циклофосфаном на поддерживающие дозы азатиоприна) ассоциируется с высоким риском развития обострений.
• Криоглобулины:маркер криоглобулинемическоговаскулита.
• Снижение концентрации компонентов комплемента:криоглобулинемическийваскулит.
• AT к фосфолипидам.При васкулитах могут встречаться, как правило, в низком, реже в умеренном титрах.
•аБМК- для васкулитов нехарактерно обнаружение данных аутоантител.
•ОпределениеантителIgGкмиелопероксидазе ипротеиназе
•Морфологическое исследование:обязательный компонент постановки диагноза (диагностический критерий) при узелковом полиартериите, гранулематозеВегенера, микроскопическом полиартериите, синдроме Черджа—Стросс, гигантоклеточном артериите.
Инструментальные исследования
• Ангиография: узелковый полиартериит — в случае невозможности провести биопсию или при получении неспецифических результатов; показана перед биопсией печени или почек для выявления микроаневризм, которые при проведении биопсии могут привести к кровотечению; артериит Такаясу, облитерирующий тромбангиит: имеет важное значение как для подтверждения диагноза, так и для оценки динамики и распространения воспалительного процесса.
•Ультразвуковая допплерография: поражение сосудов при артериите Такаясу и облитерирующем тромбангиите.
•Рентгенография лёгких: диагностика поражения лёгких при гранулематозеВегенера, микроскопическом полиангиите, синдроме Черджа—Стросс.
Компьютерная и магнитно-резонансная томография: определение локализации процесса при гранулематозеВегенера, микроскопическом полиангиите, гигантоклеточном артериите, артериите Такаясу.
Показания к консультации специалистов:
Ведение больных системными васкулитами требует мультидисциплинарного подхода.
•Дерматолог: васкулит с поражением кожи.
•Невропатолог: при выявлении неврологических симптомов
•Офтальмолог: при поражении глаз у пациентов с синдромом Бехчета, гранулематозомВегенера, артериитом Такаясу, гигантоклеточным артериитом.
•Отоларинголог: при поражении ЛОР-органов при гранулематозеВегенера.
•Нефролог: поражение почек при системных некротизирущихваскулитах.
•Пульмонолог: поражение лёгких при гранулематозеВегенера, микроскопическом полиартериите, синдроме Черджа—Стросс.
•Инфекционист и фтизиатр: носительство вирусов гепатита В и С, развитие оппортунистических инфекций, туберкулёза.
•Сосудистый хирург: поражение сосудов при артериите Такаясу.
•Хирург: развитие абдоминального болевого синдрома при артериите Такаясу, узелковом полиартериите, геморрагическом васкулите.
Перечень основных диагностических мероприятий:
Дифференциальный диагноз
Лечение
Цели лечения:
· Достижение клинико-лабораторной ремиссии.
· Снижение риска обострений.
· Предотвращение необратимого поражения жизненно важных органов.
· Снижение риска развития побочных эффектов лекарственной терапии.
· Увеличение продолжительности жизни.
Тактика лечения:
Перечень основных медикаментов:
Нестероидные противовоспалительные средства
Глюкокортикоиды
1. Гидрокортизон 2 мл, суспензия для инъекций
2. Метилпреднизолон 250 мг, 500мг, 1000мг, порошок для приготовления инъекционного раствора
3. Триамцинолон 4г, 40мг
4. Бетаметазон 0,1%, мазь, крем
4. Дексаметазон 0,5 мг, 1,5 мг, таблетка
5. Метилпреднизолон 4мг, 16мг в табл.
6. Преднизолон, 5 мг, таб
7. Преднизолон, 30 мг, амп
Иммуносупрессивные лекарственные средства
1. Циклоспорин 25 мг, 100 мг, капс
2. Азатиоприн (имуран) 50 мг, табл
3. Мофетиламикофенолаткапс 250 мг, табл 500 мг
4. Циклофосфамид 50 мг, драже
5. Циклофосфамид 200 мг, флак
6. Метотрексат 2,5 мг, табл
7. Ко-тримоксазол/триметоприм 120 мг, табл
8. Колхицин 1 мг, табл
9. Лефлуномид 10 мг, 20 мг, табл
Перечень дополнительных медикаментов:
Противовирусные препараты (а-интерферон, рибавирин)
Антиагреганты:
1. Пентоксифиллин 2%, 5 мл, амп
2. Дипиридамол (Курантил) 0,25 в табл.
3. Ацетилсалициловая кислота 75 мг, 100 мг, таб
Антикоагулянты:
1. Гепарин 5000 МЕ, флак
2. Клексан 0,4 мл, шприц
3. Фраксипарин 0,3 мл, 0,4 мл, шприц
Гастропротекторы (омепразол)
К основным группам ЛС, используемым при системных васкулитах, относятся ГКС и цитостатики(циклофосфамид, метотрексат, азатиоприн). При ряде форм системных васкулитов используются экстракорпоральные методы очищения крови (плазмаферез) и введение внутривенных иммуноглобулинов.
Дальнейшее ведение. Диспансерное наблюдение ревматолога на амбулаторном этапе лечения, своевременная госпитализация в случае обострения заболевания, распознование осложнений лекарственной терапии, мониторинг клинико-лабораторной активности васкулитов, посещение ревматолога не реже 2 раза в 3 месяца, каждые три месяца контроль обще-клинических и биохимических анализов, исследование липидного профиля (с целью профилактики атеросклероза), денситометрия (диагностика остеопороза), рентгеногафия костей таза (выявление асептического некроза головки бедренной кости), офтальмологическое обследование, определение титров аФЛ.
Индикаторы эффективности лечения:достижение клинико-лабораторной ремиссии