Что проверяет отоларинголог на медкомиссии
Что проверяет отоларинголог на медкомиссии
Прием больного и установление диагноза начинается в тот момент, когда он переступил порог кабинета. Врач обязан обратить внимание на то, каковы выражение и цвет лица пациента, положение головы, форма и движение глаз, походка и речь, его внешний вид и движения. Эти «мелочи» важны для оценки степени тяжести заболевания, определения самого пораженного ЛОР-органа и решения вопроса о вовлечении в патологический процесс других органов и систем.
Больного для осмотра усаживают на стул таким образом, чтобы источник света располагался справа от него на уровне глаз, на расстоянии 10—15 см от правого уха. Ноги пациента должны находиться снаружи от правого бедра врача.
Обследование начинают с выяснения жалоб и анамнеза болезни. Беседу с пациентом следует построить так, чтобы врач руководил ею и уточнял подробности жалоб и ощущений пациента путем наводящих вопросов. Для проведения ЛОР-осмотра необходим лобный рефлектор Симановского. Это круглое вогнутое зеркало с отверстием в центре.
Рефлектор крепится на голове врача так, чтобы отверстие соответствовало оси зрения левого глаза. Свет лампы фокусируется вогнутым зеркалом рефлектора и направляется на осматриваемый орган. Может изменяться только угол отклонения рефлектора, отверстие же его постоянно должно находиться на оси зрения левого глаза. Рефлектор должен быть удален от исследуемого органа на расстояние 25—30 см — таково фокусное расстояние зеркала.
Периодически следует проверять, находится ли ось зрения левого глаза в центре светового пучка и выдержано ли фокусное расстояние, которое регулируется отклонением корпуса исследуемого кпереди или кзади.
Осмотр проводится обязательно обоими глазами. Бинокулярное зрение позволяет более подробно рассмотреть детали исследуемого органа.
Для предотвращения попадания мокроты, капель крови и т.д. в лицо и глаза врача при проведении не только осмотра, но и различных манипуляций и операций в целях предосторожности применяется рефлектор с прикрепленным к нему прозрачным щитком из органического стекла, закрывающим лицо врача, или используются специальные защитные очки с плоскими стеклами. С целью более детального осмотра пораженного места применяются двух- или трехкратные лупы на ручке, различные бинокулярные лупы, микроскоп, воронка Зигле.
Осмотр больного проводится в определенной последовательности, чтобы были изучены все ЛОР-органы и особенно тщательно — больной орган. Для удобства рекомендуется следующая очередность осмотра: нос, его придаточные пазухи, полость рта, средний, верхний и нижний отделы глотки, гортань и наконец, уши: сначала здоровое, а затем больное (если больны оба уха, то в первую очередь осматривают то, в котором имеются выделения).
Можно начать осмотр и с больного органа, но в любом случае все остальные ЛОР-органы должны быть изучены достаточно тщательно. Это необходимо потому, что встречаются заболевания, при которых на ранних стадиях отсутствуют какие-либо субъективные проявления и жалобы. Своевременная диагностика таких заболеваний, среди которых первое место занимают онкологические, возможна именно благодаря тщательному осмотру специалистом.
Непременным правилом является безболезненность осмотра.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
На приеме у ЛОР врача
Прием врача оториноларинголога (ЛОР врача), как правило, длится около 30 – 40 минут. После сбора жалоб и анамнеза заболевания доктор приступает к осмотру пациента.
Конечно, как и любой врач, оториноларинголог должен обращать внимание:
На своем приеме лор врачи не раздевают пациентов, за исключением, если есть сыпь на коже или требуется осмотреть живот. В ЛОР осмотр входит только исследование локального статуса – ЛОР органов.
Из-за анатомических особенностей строения уха, горла, гортани и носа лор врачи используют источники локального света – налобный рефлектор-зеркало, осветители, оптику эндоскопов. Также требуется несколько инструментов. Для осмотра полости носа (риноскопии) – носовые зеркала разных размеров, для гортани и глотки – гортанное зеркало и шпатель. Ухо осматривается с помощью ушных воронок тоже разного диаметра в зависимости от ширины наружного слухового прохода.
Для более детального осмотра ЛОР врач практически всегда прибегает к эндоскопическому осмотру уха, носа, носоглотки и гортани. Особенно ценные сведения в диагностике дает эндоскопия ЛОР органов с помощью оптики. Многократное увеличение позволяет наглядно на экране монитора увидеть аденоиды у детей, оценить подвижность барабанной перепонки, ее цвет и состояние (покраснение, втянутость, перфорацию, гной, жидкость в полости среднего уха), детально рассмотреть искривленные участки перегородки носа, заподозрить патологию придаточных пазух носа.
Что касается детального исследования строения придаточных пазух носа и полостей среднего уха для выявления их патологии незаменимым методом диагностики является компьютерная томография. Этот современный способ рентгеновской диагностики позволяет установить картину воспалительных изменений пазух носа, анатомическое строение, патологически влияющее на развитие заболеваний ЛОР органов.
В заключении хотелось бы добавить, что осмотр на приеме оториноларинголога совершенно безболезнен и безопасен. Легко переносится как взрослыми, так и пациентами детского возраста.
15 важных вопросов отоларингологу Олегу Абрамову
Как лечить уши, горло или нос, а чего делать не стоит
Поговорили с Олегом Абрамовым — отоларингологом, врачом высшей категории.
Вы узнаете, что делать, если появился насморк, заболело горло или ухо, какие препараты не стоит использовать, есть ли способы реже болеть и как сохранить слух.
Что вы узнаете
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
С какими заболеваниями чаще всего приходят к отоларингологу?
К отоларингологу обращаются с различными заболеваниями уха, горла и носа. Их можно разделить на острые и хронические.
Специфика работы лора — в сезонности. В сезон простуд — осенью и зимой — в основном приходят с острыми респираторными заболеваниями, а с хроническими патологиями обращаются реже.
Весной и летом часто приходят и с острыми, и с хроническими заболеваниями. Например, с аллергическим ринитом сезонного характера.
Летом и осенью много пациентов с хроническими заболеваниями, которые требуют хирургического лечения.
В западных странах к отоларингологу обращаются с большим спектром проблем, чем в России. Там лор также занимается онкологическими заболеваниями области головы и шеи, реконструктивными и пластическими операциями. В нашей стране для этого врач должен получить дополнительные сертификаты в области онкологии и пластики.
Еще за рубежом отоларингологию не делят на детскую и взрослую: пациентами всех возрастов занимается один врач.
Курс о больших делах
Когда нужно идти к отоларингологу, а когда к терапевту или педиатру?
В России можно обратиться к любому специалисту. Если это ребенок, то к педиатру, если взрослый, то к терапевту, но можно и сразу идти к отоларингологу.
К отоларингологу как к узкому специалисту терапевт должен направить в таких случаях:
Например, если у человека повторяющиеся — рецидивирующие — синуситы или тонзиллиты, с ними не справиться только приемом антибиотиков. Нужно решать, как действовать дальше, и здесь требуется отоларинголог.
При этом большинство моих пациентов могут показаться педиатру или терапевту, и тот сможет их пролечить.
Когда нужно обратиться к врачу с насморком или другой острой респираторной инфекцией?
Большинство насморков и других острых респираторных заболеваний проходит без лечебных манипуляций, которые делает врач.
Например, для лечения насморка обычно достаточно промывать нос солевыми растворами и капать сосудосуживающие препараты при заложенности, но не более четырех-пяти дней.
Как правило, при вирусных инфекциях температура спадает на второй-третий день болезни, а симптомы проходят в срок от семи до десяти дней. То есть к четырнадцатому дню человек уже точно выздоравливает, а на пятый-шестой день должно наступить улучшение.
Показаться врачу нужно, если при острой респираторной инфекции:
Надо ли идти к врачу с болью в горле, чем можно ее облегчить дома?
Боль в горле — обычно один из симптомов простудного заболевания.
Основные признаки неопасной боли в горле:
Такую боль вполне можно пролечить дома с помощью безрецептурных аптечных средств. Можно использовать обезболивающие леденцы для рассасывания, полоскания, спреи.
Обычно домашнее лечение, такое как комбинация леденцов с полосканием горла, помогает снять симптомы острого фарингита за пять-семь дней. Еще можно использовать такие препараты, как «Фервекс», «Колдрекс», «Терафлю» — они снимают отек, уменьшают болезненность, снижают температуру, улучшают общее самочувствие.
Различные народные методы вроде молока с медом от боли в горле не помогают, лучше воспользоваться лекарствами.
Когда нужно идти к лору с болью в ухе и чем можно ее облегчить до визита к врачу?
Боль в ухе требует консультации врача, а чем она интенсивнее, тем быстрее нужна консультация. Если боль можно терпеть, к доктору нужно сходить хотя бы в течение двух-трех дней.
При своевременном обращении проще пролечить заболевание, чем потом работать с его последствиями.
Когда ухо болит, речь обычно идет или про наружный отит, или про средний. Для обезболивания можно использовать:
Стоит ли удалять миндалины?
Раньше миндалины удаляли по огромному количеству показаний. Самые странные из них — хроническая боль в суставах, невозможность забеременеть, длительная боль в горле.
Но это было связано с тем, что врачи не до конца понимали, для чего нужна эта операция, какой эффект можно получить, будет ли польза превышать риски.
Примерно с 70—80-х годов прошлого века число показаний для удаления миндалин сокращается, такие операции стали делать реже. Однако до сих пор их проводят чаще, чем нужно.
У детей польза от операции будет превышать риски, если есть рецидивирующий острый тонзиллит. У взрослых такое заболевание встречается редко. Это то, что называют ангиной: высокая температура, сильная боль в горле, особенно при глотании, налет на миндалинах.
Если острый тонзиллит развивается от трех до семи раз в год, то операция дает хороший эффект и улучшает качество жизни. А когда у человека один-два эпизода ангины в год и это не влияет на качество его жизни в целом, операция не нужна.
Еще одно показание к операции, в том числе и у детей, — нарушение дыхания во сне, которое сопровождается храпом и остановками дыхания.
В остальных случаях удаление миндалин обычно не дает эффекта. Я часто сталкиваюсь с ситуациями, когда пациенты понимают, что сделали ее зря.
Например, у человека появляется боль в горле на фоне переохлаждения — когда он замерз или выпил холодного. Это не хронический тонзиллит. Если сделать операцию, у этого человека горло от холодного болеть не перестанет, никакого эффекта не будет.
При этом отдаленных негативных последствий от удаления миндалин нет, если операция была выполнена по правильной методике: иммунитет после операции не падает, глотательная или голосообразующая функция не нарушается.
Основные риски — осложнения во время вмешательства или сразу после него. Например, кровотечения при операции, которые у взрослых бывают чаще, чем у детей. Или болезненность в горле, которая может сохраняться долго.
Прокалывают ли сейчас пазухи при синуситах?
Пункцию пазух носа в современной практике рекомендуют при остром синусите, только если нет эффекта от двух-трех курсов антибиотиков.
Я ни разу не делал прокол пазух с тех пор, как закончил ординатуру. То есть ни разу не было такого, чтобы несколько курсов антибиотика не помогли.
Стандартный протокол лечения почти в 100% случаев помогает добиться излечения от острого синусита. Поэтому прокол пазух носа — вчерашний день. Мне жалко слышать рассказы пациентов, которые приходят на прием и говорят, что им делали пять проколов. Это неправильно.
Еще в нашей стране есть миф, что если был прокол пазух, то у человек постоянно будут синуситы из-за «нарушения физиологии» пазухи. Конечно, это не так: даже если сделанное отверстие не зарастет, пункция никак не повлияет на состояние носовой пазухи и не приведет к рецидивирующему синуситу.
При хроническом синусите, если консервативное лечение не помогло в срок от четырех до восьми недель, прибегают к хирургии. Пункция тут никак не поможет, так как надо восстановить естественное сообщение пазухи с полостью носа.
Когда при лечении лор-заболеваний нужны антибиотики, а когда нет?
Ангины. Антибиотики всегда нужны при стрептококковом тонзиллите. Это заболевание вызывает гемолитический стрептококк, оно может приводить к ревматическим осложнениям, влиять на сердце и почки. Если невовремя назначить антибиотик или пролечить человека неполным курсом, могут быть плохие последствия.
Антибиотики — Национальная служба здравоохранения Великобритании
Тонзиллит — Национальная служба здравоохранения Великобритании
Синуситы. Большинство синуситов могут быть пролечены без антибиотиков. Их назначают при сильном болевом синдроме, высокой температуре или длительном течении болезни — более десяти-четырнадцати дней.
Антибиотики при синусите — Американский центр по профилактике и контролю заболеваний, CDC
Какими препаратами не стоит лечить лор-заболевания?
Противовирусные и иммуномодулирующие препараты — они не работают, хотя их производители рекомендуют эти средства и для профилактики, и для лечения.
Антигистаминные препараты — разработаны для лечения аллергических проявлений, таких как зуд в носу, чихание, отеки. В контексте простудных воспалительных заболеваний работают плохо.
Местные антибиотики в любой форме — в виде спреев или капель. Их применяют только при наружном отите, в этом случае они работают. Во всех других ситуациях — острый средний отит, острый синусит, острый ринит или острый тонзиллит — местные антибиотики не рассматривают из-за нескольких аспектов:
Препараты с коллоидным серебром и местные антисептики — могут только навредить. Они способны вызывать ожоги, дискомфорт, ощущение жжения в носу, могут повредить слизистую оболочку, нарушить работу мерцательного эпителия. Есть препараты, которые могут привести к нарушениям обоняния.
Системные антибиотики — не назовешь бесполезными препаратами, если использовать правильно. Но когда их назначают при вирусной инфекции, они бесполезны.
Средств профилактики лор-заболеваний с доказанной высокой эффективностью не существует.
Можно порекомендовать солевые растворы в сезон простуд, но это даст только небольшой эффект. Их можно использовать два-три раза в день для туалета носа, особенно после посещения публичных мест.
Увлажнители воздуха могут снизить сухость полости носа в период отопления и сделать жизнь комфортнее, но опять же нет данных, что они помогают в профилактике простуд.
Еще можно порекомендовать одеваться по погоде, избегать переохлаждений.
Как правильно капать в нос?
Обычно следует наклонить голову вперед и набок, чтобы флакончик спрея был направлен от носовой перегородки на боковую стенку носа.
Такой подход можно использовать при лечении любым препаратом — гормональными спреями, сосудосуживающими спреями, солевыми растворами.
При этом на практике заметного увеличения эффективности от тактики закапывания средства в нос не наблюдается.
Почему при COVID-19 пропадает обоняние и как его восстановить?
Коронавирус действует на клетки, находящиеся в обонятельной зоне полости носа. Также предполагается, что он может влиять не только на клетки обонятельного эпителия, но и на обонятельный нервный тракт.
В большинстве случаев при коронавирусной инфекции обоняние восстанавливается к второй-третьей неделе от появления симптомов.
Лечение потери или изменения обоняния — Национальная служба здравоохранения Великобритании
У части людей обоняние не восстанавливается, что может снижать качество жизни. Например, возникают расстройства аппетита из-за потери интереса к еде, отвращение к некоторым продуктам из-за того, что они пахнут иначе.
Пока методов лечения с доказанной эффективностью нет. Для восстановления обоняния рекомендуют обонятельный тренинг — когда люди тренируют обоняние сильными запахами. Но пока нет оснований утверждать, что эта методика работает.
Нужно ли взрослому человеку проверять слух?
Проверять слух стоит тем, кто работает в шумной среде, а также людям после 40—45 лет, когда может наблюдаться возрастное снижение слуха. Это можно сделать на регулярном диспансерном осмотре либо отдельно прийти к врачу, если слух вдруг ухудшился. Срочно обратиться к доктору стоит при внезапной потере слуха.
В других случаях нет большого смысла проверять слух. Когда он уже снижается, скрининг проводят раз в один год, два, три, четыре или пять лет — зависит от того, как быстро нарастает ухудшение. Лечения в такой ситуации нет, но можно замедлить ухудшение слуха или предложить пациенту слуховой аппарат.
Чем можно испортить слух?
Если во время периода восстановления еще раз возникает акустическая травма, это может привести к необратимым последствиям для слуха.
Токсическое воздействие — слух может страдать из-за приема препаратов. Это может быть химиотерапия у онкологических пациентов, антибиотики аминогликозидного ряда, например стрептомицины, гентамицины и некоторые другие лекарства.
Какие наушники безопаснее для ушей?
В целом любые наушники могут пагубно влиять на слух, если слушать музыку с громкостью от 80—90 децибел длительное время. По моему ощущению, накладные наушники безопаснее, чем наушники-затычки или наушники-вкладыши.
5 способов предотвратить потерю слуха — Национальная служба здравоохранения Великобритании
Серные пробки от наушников-затычек могут возникать у людей с избыточным выделением ушной серы. В таких случаях наушник может проталкивать серу внутрь. Аналогичная проблема бывает у тех, кто использует слуховые аппараты. Однако если у человека выделяется немного ушной серы, то и пробок не будет.
Избыточное выделение ушной серы — не патология, а индивидуальная особенность. Такие люди обычно знают о ней, регулярно ходят к врачу на профилактические чистки от двух до четырех раз в год.
Что проверяет отоларинголог на медкомиссии
Как и в любом другом разделе оториноларингологии, тщательный сбор анамнеза и внимательный осмотр являются основой правильной диагностики и качественного лечения детских заболеваний. Но получить эту информацию бывает очень непросто, потому что многие маленькие дети не способны точно и корректно рассказать о своих симптомах врачу.
И хотя в целом осмотр маленьких детей аналогичен осмотру подростков и взрослых, существует ряд приемов, с помощью которых этот процесс можно сделать более простым для ребенка, родителей и врача.
а) Установление контакта с ребенком. Многие дети боятся визитов к врачу, и поход к оториноларингологу не является исключением, особенно учитывая большое количество незнакомых приспособлений и технических устройств, которые часто находятся в наших кабинетах. Во время первого знакомства важно подбодрить и завлечь ребенка, ведь его спокойствие — залог качественного и спокойного осмотра.
К некоторым детям особенного подхода не нужно, некоторым же полезно объяснить, как работают и зачем нужны те или иные инструменты. Не следует запугивать ребенка или угрожать ему, и тогда осмотр может стать спокойным и легким.
б) Осмотр ребенка отоларингологом. Многие врачи приступают к осмотру после сбора жалоб, семейного и социального анамнеза, анамнеза заболевания. Осмотр же ребенка начинается с момента начала разговора с ним. Следует обращать внимание на следующие важные детали: наличие и уровень речи, готовность взаимодействовать с окружающими, дыхание во время сна и бодрствования, наличие стридора или других шумов при дыхании, возможность глотания жидкостей и твердой пищи (снеков), походку.
Иногда собрать все эти сведения можно только скрытно, потому что очень часто дети отказываются говорить, как раз в тот момент, когда вы хотите что-нибудь от них услышать.
Проведение осмотра. И хотя некоторые дети могут сидеть на смотровом стуле самостоятельно, многим требуется помощь родителей. Для успокоения кому-то из детей понадобиться сидеть на коленях у родителя, а кого-то даже придется крепко удерживать, чтобы ребенок не травмировал сам себя, став чересчур беспокойным. Для обеспечения комфортного проведения осмотра детей можно удерживать разными способами.
Стандартная поза для осмотра — ребенок сидит поперек родительского бедра. При необходимости родитель может зажать своими бедрами ноги ребенка, одной рукой держать его корпус и руки, а второй — прижать голову к груди. Этот прием может использоваться у младенцев и относительно спокойных детей до 4-5 лет при проведении многих лечебных (удаление серы) или диагностических (фиброскопия) манипуляций. Детей старше пяти лет, а также чрезвычайно беспокойных детей удержать в такой позе может быть сложно.
Если описанным выше методом ребенка удержать не получается, возможно использовать другие приемы. Для маленьких детей можно использовать метод «заплечной сумки»: ребенок помещается на специальную доску, руки располагаются по бокам вдоль туловища, и затем ремнями руги и ноги ребенка фиксируются. После иммобилизации ребенка можно осмотреть его голову, которую осторожно фиксирует один из родителей или медсестра.
Аналогичного результата можно достигнуть, крепко запеленав ребенка. После стабилизации можно провести полноценный осмотр, не травмировав при этом маленького пациента.
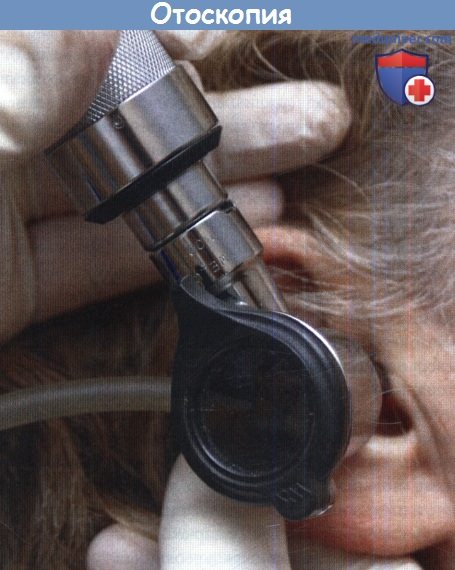
что помогоает сохранить необходимую дистанцию между прибором и ухом.
в) Осмотр ушей. Многим пациентам педиатрического профиля необходим осмотр ушей с использованием либо операционного, либо пневматического отоскопа с грушей для подачи воздуха. Вне зависимости от типа инструмента, отоскоп следует держать первыми тремя пальцами, а четвертый и пятый поставить на висок ребенка. Это предотвратит проникновение инструмента вглубь слухового прохода, если ребенок внезапно дернется.
Более предпочтительно использование пневматического отоскопа, т. к. с его помощью можно оценить подвижность барабанной перепонки и более точно предположить наличие жидкости в барабанной полости. У детей старшего возраста выполняются тесты Ринне и Вебера. По показаниям проводится отомикроскопия.
г) Осмотр полости носа. Обычно осмотр полости носа ограничивается передней риноскопией, возможно использование отоскопа с назальной воронкой или ушной воронкой большого диаметра. Следует обращать внимание на размер, цвет и форму носовых раковин, перегородку носа, наличие отделяемого, ширину просвета дыхательных путей. Иногда осмотр требуется провести до и после применения сосудосуживающих средств. Отмечается наличие секрета, расширенных сосудов, полипов, инородных тел, новообразований. У некоторых детей для полного осмотра полости носа и носоглотки может потребоваться проведение фиброскопии.
д) Осмотр полости рта. Включает в себя осмотр губ, слизистых, языка, дна полости рта, ротоглотки. Используется фонарик или налобный осветитель. Многие дети хорошо переносят этот этап осмотра, охотно демонстрируя врачу открытый для осмотра рот. Оценивается форма и подвижность языка, дно полости рта, размер небных миндалин, форма язычка, очертания и подвижность мягкого неба. У детей при проведении мезофарингоскопии часто можно увидеть верхний край надгортанника.
е) Осмотр шеи у ребенка. Отмечается наличие отечности, асимметрии, дополнительных образований. Отмечается локализация, подвижность, размер, плотность любых новообразований. Пальпируется щитовидная железа, оцениваются ее размеры. Шея также внимательно осматривается и пальпируется на предмет кист, врожденных пороков, щелей.
ж) Оценка дыхательных путей у детей. При наличии показаний гортань и гортаноглотка осматриваются фиброларингоскопом. Исследование легко выполнимо в амбулаторных условиях, проводится или через полость носа (с предварительной анестезией) или через рот (у маленьких детей без зубов). Гибкий фиброскоп также может использоваться для детального осмотра полости носа, визуализации полипов, уточнения размера аденоидов.
Для удобства проведения осмотра ребенка необходимо удерживать, использовать ремни или пеленание. Этот этап осмотра головы и шеи является наиболее инвазивным, от более старших детей он требует спокойствия и выдержки; но для качественного осмотра у данной группы детей обычно хватает спокойного объяснения сути процедуры и адекватной местной анестезии.
Фиброскопом возможно осмотреть дыхательный тракт от входа в полость носа до подскладочного пространства. Отмечается цвет и состояние слизистых оболочек, наличие дополнительных образований, аденоидов, размер и внешний вид анатомических структур полости носа, осматриваются устья слуховых труб, ротоглотка, гортаноглотка и гортань.
з) Ключевые моменты:
• Уже во время сбора анамнеза и жалоб необходимо проводить осмотр пациента, обращая внимание на его речь, слух, походку, координацию движений.
• Осмотр ребенка должен проводиться в спокойной, ни в коем случае не угрожающей манере.
• В некоторых случаях для проведения полноценного осмотра родитель должен фиксировать ребенка в то время, пока пациента осматривает врач.
• Этапы осмотра, для проведения которых необходима фиксация ребенка, должны выполняться последними.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021