Как вылечить вульвит у девочки
Опыт поэтапного лечения неспецифических вульвовагинитов у девочек
Ю.А. Гуркин
ГОУ ВПО «Санкт-Петербургская государственная педиатрическая медицинская академия Росздрава»
Предложен дифференцированный подход к лечению неспецифических вульвовагинитов у детей, основанный на учете стадии заболевания, возраста пациента и степени выраженности дисбиоза. Так называемый реабилитационный этап считается одним из главных с точки зрения сохранения репродуктивного потенциала девочки.
Ключевые слова: девочка, неспецифический вульвовагинит, биоценоз влагалища, локальная терапия, Полижинакс ® Вирго
Phased treatment of nonspecific vulvovaginites in girls
Yu.A. Gurkin
St Petersburg State Pediatric Medical Academy
The paper presents a differential approach to the treatment of nonspecific vulvovaginites in girls taking into consideration stage of the disease, patient s age and dysbiosis severity. The so-called rehabilitation stage is considered to be one of the main stages for preserving reproductive potential of girls.
Key words: a girl, nonspecific vulvovaginitis, vaginal biocenosis, local therapy, Polygynax ® Virgo
Лечение неспецифического вульвовагинита осуществляют либо гинеколог, либо дерматовенеролог детского возраста, иногда уролог или аллерголог. Современный практикующий врач сталкивается с обилием терапевтических схем, эффективность которых, к сожалению, крайне низка (38-55%), причем рецидив заболевания отмечается в каждом третьем случае [2]. Сложность подбора терапии связана со множеством требований, предъявляемых к лечебному препарату для детей. Он должен соответствовать следующим параметрам:
1) приемлемость;
2) эффективность при невысокой стоимости;
3) широкий спектр антимикробного действия при сохранении естественных биоциантов;
4) сочетание с другими препаратами;
5) безопасность.
Кроме того, желательно, чтобы курс лечения был максимально коротким, не предполагал частые посещения лечебного учреждения, т.е. не нарушал привычный распорядок дня девочек [6], поэтому наибольшая ответственность в лечении детей ложится на родителей, которые большую часть терапевтической схемы проводят на дому [7].
Актуальной проблемой остается вопрос о применении у детей влагалищных форм лекарственных средств (шарики, свечи, таблетки), так как в 17% случаев врач сталкивается с отказом родителей применять данное лечение в связи с необоснованным, по сути, опасением «повредить половые органы».
На третьем этапе назначались пробиотики (эубиотики), пребиотики, с целью заселения кишечника и влагалища бифидо- или лактофлорой, проведения профилактики рецидивов заболевания, ликвидации местных и общих последствий хронического вульвовагинита.
Полижинакс ® Вирго мы применяли у 42 девочек.
В табл. 1 представлена динамика клинических проявлений воспалительного процесса вульвы и промежности во время терапии Полижинаксом ® Вирго.
Таблица 1.
Динамика клинических проявлений при лечении Полижинаксом ® Вирго девочек с неспецифическим вульвовагинитом
| Структура симптомов | Динамика симптомов | ||
| до начала лечения | через 10 дней | через 30-32 дня | |
| Патологические бели | 14 | — | 1** |
| Гиперемия преддверия влагалища | 14 | 1** | — |
| Отек половых губ | 14 | 1** | — |
| Зуд вульвы | 7 | — | — |
| Дизурия | 3 | — | — |
| Сильно выраженный сосудистый рисунок, петехии | 5 | 1 | 1 |
| Ихорозный запах | 2 | — | — |
| Налеты на слизистых оболочках | 7 | — | — |
| Крошковатые выделения | 6 | — | — |
| Кровянистые выделения | 1 | — | — |
| Мацерация, изъязвления вульвы и промежности | 4 | 1 | — |
| Синехии | 1 | — | — |
| Патологические проявления в области ануса | 2 | 1 | 1 |
| Неудовлетворительное или плохое общее самочувствие | 8 | 1 | — |
Представленные результаты свидетельствуют о высокой эффективности лечения Полижинаксом ® Вирго. В частности, антимикробный эффект сопровождался уменьшением зуда, дизурии, происходила быстрая эпителизация эрозированных участков слизистой оболочки преддверия влагалища. Клиническое излечение наступило у 40 (90%) из 42 девочек.
Анализ представленных в табл. 2 данных подтверждает высокую эффективность применения Полижинакса ® Вирго против кокков, коккобацилл и других микробных влагалищных агентов. Динамика состояния многослойного плоского эпителия, в частности, появление клеток более поверхностных слоев, вероятно отражает репаративные стимулы, вызванные Полижинаксом ® Вирго. Бактериологическое излечение у девочек констатировать не представилось возможным, так как в детском возрасте условно-патогенная флора составляет нормальный биотоп влагалища.
Таблица 2.
Данные бактериоскопии и бактериологии влагалищных мазков девочек, получавших лечение Полижинаксом ® Вирго (n=42)
| Признаки | Динамика | ||
| до лечения | через 10 дней | через 30-40 дней | |
| Бактериоскопические исследования | |||
| Клетки эпителия: | |||
| поверхностные | нет | нет | единичные |
| промежуточные | нет | 5-10 в п/зр | 5-15 в п/зр |
| парабазальные | 1-5 в п/зр | 5-10 в п/зр | 1-5 в п/зр |
| базальные | 1-5 в п/зр | единичные | нет |
| Лейкоциты | редко | редко | 1-5 в п/зр |
| Кокки | 14 | 11 | 3 |
| Кокки и палочки | 8 | 2 | 2 |
| Бактериологические исследования | |||
| Отсутствие флоры | 2 | 2 | 1 |
| Стафилококки | 6 | — | 1 |
| Коринебактерии | 7 | 2 | 2 |
| Кишечная палочка | 5 | — | — |
| Энтерококк | 5 | — | — |
| Грибы рода Candida | 3 | — | — |
| Лактобациллы (у подростков) | 2 | 3 | 10 |
| Стрептококки | 3 | 1 | 1 |
Сочетание нескольких препаратов применено у 16 человек, причем курсу лактобактерина всегда предшествовал курс бифидобактерина.
У 11 человек периодически диагностировали дисбиоз кишечника, поэтому им назначали пребиотики: зостерин-ультра в возрастной дозировке 10 дней. В отдельных случаях предпочтение отдавалось чесноку, цикорию, банану, луку.
Через 30-90 дней после окончания третьего этапа лечения у 32 больных (60%), принадлежавших ко всем возрастным группам, бактериоскопически и бактериологически отмечена частичная ( э КОЕ Lactobacillus) колонизация влагалища палочковой флорой, полное заселение (>10 э КОЕ) нами отмечено лишь у 20 детей (37%), причем исключительно у девочек 9 лет и старше (специфичность 31%).
Что такое вульвит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 21 год.
Определение болезни. Причины заболевания
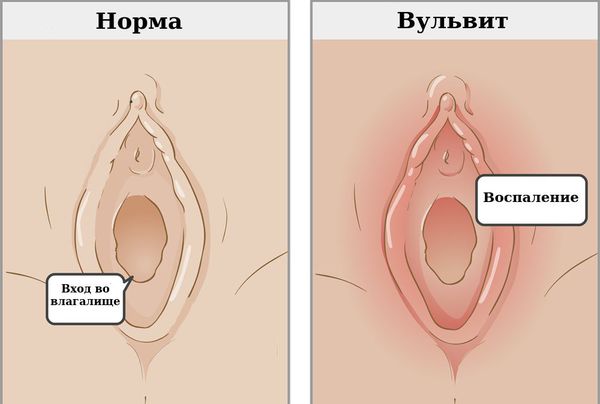
Вульвит — воспаление наружных женских половых органов (вульвы). Как правило, развивается вторично в результате раздражения вульвы патологическими выделениями из влагалища.
Вульвит сам по себе встречается крайне редко, так как для микроорганизмов, вызывающих воспаление, не существует анатомических преград для распространения. Разделение полового тракта на отделы удобно для врачей и физиологов в плане анатомии и локализации. Но для инфекционного агента препятствием может служить только девственная плева, но только до определённого момента. Если девочке, страдающей вульвитом, вовремя не провести гигиенические и лечебные мероприятия, инфекция неминуемо поднимется выше. Чаще всего характерно сочетание вульвита и вагинита (воспаления влагалища). В этом случае ставят диагноз » вульвовагинит «.
Вульвит бывает первичным и вторичным. Первичный возникает в случае первичного воспаления на вульве, причиной которого может быть нарушение личной гигиены или травма. Чаще наблюдается у девочек, не достигших половой зрелости. Например, при отсутствии гигиены происходит раздражение слизистой вульвы мочой, скоплением слущенных эпителиальных клеток, отделяемым слизистых и сальных желёз. Естественно, такой субстрат является хорошей питательной средой для размножения микроорганизмов. Активируется условно-патогенная флора, и развивается воспаление наружных половых органов — вульвит.
Факторы, способствующие развитию вульвита:
Некоторые заболевания, вызывающие воспаление вульвы, стоит рассмотреть подробнее.
Неспецифический аэробный вагинит — заболевание, при котором в микробиоте влагалища превалируют аэробные (нуждающиеся в кислороде) микроорганизмы: стрептококки, стафилококки и др.
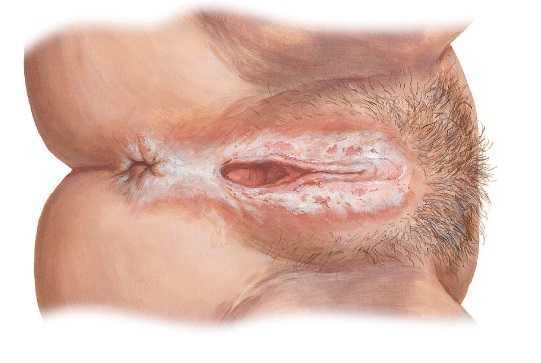
Для женщин пожилого возраста характерно развитие вульвита на фоне дистрофических заболеваний вульвы (вульварная дистрофия). Дистрофия вульвы — это нарушение роста и созревания эпителия, в результате которого на участках его поражения появляются белые пятна. Данная патология развивается на фоне хронического воспаления вульвы, дефицита гормонов, изменения рецепторных реакций, особенно связанных с возрастом. Дистрофия вульвы включает в себя гиперплазию (увеличение объёма), склерозирующий лихен, смешанную форму дистрофии.
Что способствует дистрофии:
К разновидностям дистрофии вульвы относится склеротический лишай вульвы (склерозирующий лихен). Может встречаться в любом возрасте. Поражаются большие и малые половые губы, клитор и кожа вокруг анального отверстия в виде «восьмерки». Кожа в области вульвы при лихене тонкая, пергаментообразная, гладкая, блестящая и хрупкая, легко трескается, к ней быстро присоединяется воспаление. Складки уплотняются, клитор закрывается плотными рубцами, вход во влагалище резко сужается, иногда происходит сужение наружного отверстия мочеиспускательного канала. На долю склерозирующего лихена приходится 25 % всех поражений вульвы.
Грань между всеми перечисленными состояниями очень тонкая, так как все эти заболевания сопровождаются зудом, микротрещинами, повышенной травматизацией вульвы, расчёсами. Легко присоединяется воспаление вульвы с развитием классической картины вульвита.
Симптомы вульвита
Общими характерными симптомами вульвита являются жжение и зуд, болезненность при ходьбе и мочеиспускании.
Признаки острого и хронического воспаления могут отличаться. При остром вульвите покраснение вульвы — главный признак. Кроме того, могут наблюдаться другие симптомы :
При хроническом течении у пациентки может появиться небольшой отёк, жжение, неприятные ощущения в паху, покраснение кожи. Когда острая стадия проходит, эрозии заживают, меняя форму половых органов. У девочек при хроническом течении могут появиться сращения половых губ — синехии.
Стоит отметить, что из-за широкого применения антибиотиков многие инфекции протекают неспецифично. Из-за этого бывает сложно определить патологию по клинической картине.
Патогенез вульвита
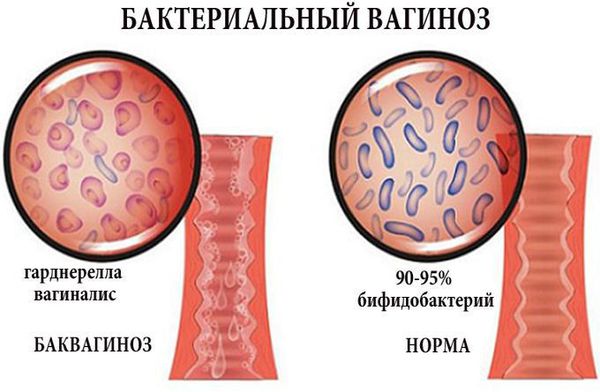
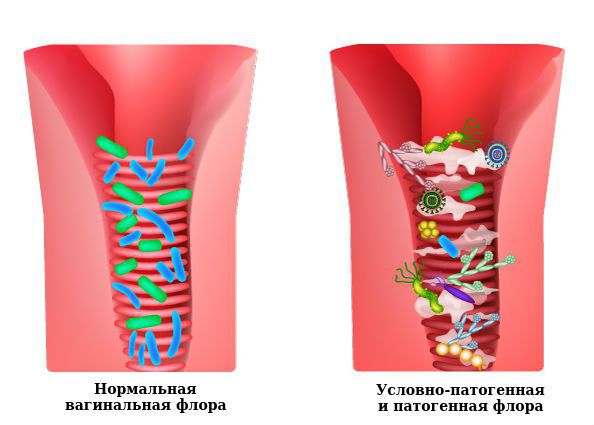
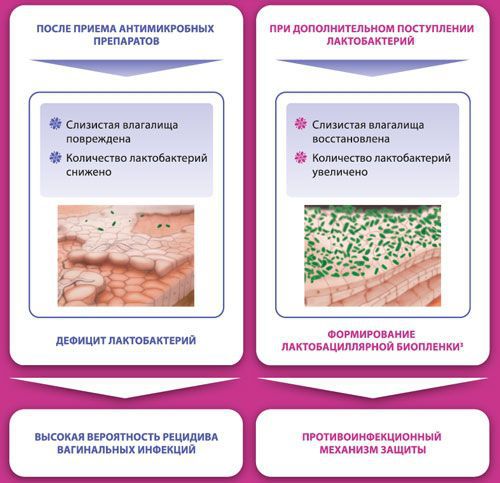
Влагалище не стерильно, в нём обнаруживается около 1500 видов различных микроорганизмов, но в норме преобладают лактобактерии (95-98 %), и в основном они представлены четырьмя видами (из 154 описанных в природе): L. Crispatus, L. Jensenii, L. Inners, L. Gasseri.
Размножение и колонизация лактобактерий зависит от уровня эстрогенов. Согласно теории Шредера — Лейзера, в эпителии влагалища благодаря эстрогенам поддерживается определённый уровень сахаров (гликогена). Лактобациллы питаются гликогеном и затем вырабатывают молочную кислоту и перекись водорода, создавая кислую среду (рН 3,8-4,5). Такой кислотно-щелочной баланс является оптимальным для роста молочнокислых бактерий и губительным для условно-патогенных микроорганизмов. Колонии лактобактерий вместе с продуктами своей жизнедеятельности образуют биоплёнку — гликокаликс, которая выстилает влагалище изнутри и защищает его.
Два вида лактобактерий (L. Crispatus, L. Jensenii) являются перекись-продуцирующими. Другие два вида способны формировать биоплёнки с условно-патогенной флорой, становясь причиной инфекций влагалища. Чаще всего они обнаруживаются у женщин с рецидивирующим бактериальным вагинозом.
Лактобактерии стимулируют фагоцитарную активность нейтрофилов и макрофагов — способность поглощать и перерабатывать чужеродные агенты. Кроме того, они активизируют синтез интерферонов и секреторного иммуноглобулина А, который находится на поверхности слизистой оболочки и является первой линией защиты от патогенных микроорганизмов. Также защитную функцию выполняет влагалищная жидкость, которая вырабатывается постоянно (0,5-2,0 мл в сутки). Она содержит в себе секрет цервикальных желёз и эндометрия, транссудат кровеносных и лимфатических сосудов, бактерии, лимфоциты, клетки влагалищного эпителия, молочную кислоту. В этой жидкости происходят активные процессы, которые препятствуют развитию инфекций.
К резкому снижению количества лактобацилл могут привести факторы развития вульвита. В этом случае начинает преобладать условно-патогенная и патогенная флора, вызывающая воспаление. Развивается вульвовагинит с характерной симптоматикой.
Воспаление слизистой протекает со сменой трёх последовательно развивающихся фаз:
Повреждение ткани запускает фазу экссудации, при которой появляются все признаки острого воспаления, такие как боль, покраснение, отёк. На этом этапе легко присоединяется микробный агент, так как воспалительная жидкость является прекрасной средой для его размножения.
При длительно существующем вульвите над процессами экссудации начинают преобладать процессы пролиферации. Этот процесс завершается образованием рубцов, особенно если воспаление сочетается с иммунным дефицитом, гипоксией, нарушением нейро-гуморальной регуляции. Всё это приводит к развитию дистрофических заболеваний вульвы с возможной малигнизацией.
Классификация и стадии развития вульвита
Так как вульвит чаще всего развивается в сочетании с вагинитом, целесообразно рассмотреть классификацию вульвовагинита.
По клиническому течению:
По причине возникновения выделяют первично-инфекционные и первично-неинфекционные вульвовагиниты.
Первично-инфекционные развиваются под воздействием патогенных микроорганизмов и вирусов :
Первично-неинфекционные развиваются на фоне разных патологий или повреждающих воздействий:
К неопухолевым дистрофическим поражениям кожи и слизистой оболочки вульвы относятся:
Осложнения вульвита
Учитывая, что вульвит — это воспаление, вызванное преимущественно инфекционным агентом, осложнения вульвита взаимосвязаны с теми осложнениями, которые может вызвать данный инфекционный агент.
Если вульвит обусловлен наличием флоры, ассоциированной с бактериальным вагинозом, то для него характерны следующие патологии:
Часто в патологический процесс вовлекается мочевыделительная система, в результате чего развиваются цистит и уретрит. Существует риск восходящей инфекции с развитием плацентита и хориоамнионита во время беременности. Возможна внутриутробная гибель плода.
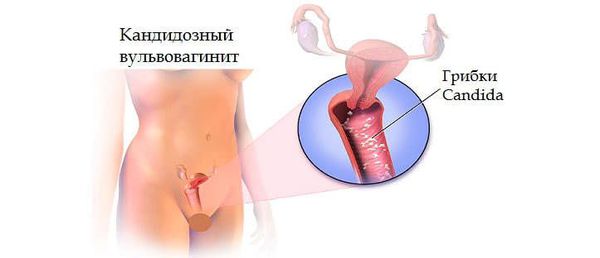
При кандидозных вульвовагинитах возможное развитие локализованной или диссеминированной формы кандидоза у новорождённого.
Диагностика вульвита
Основные методы диагностики
Микроскопия мазка. Под микроскопом определяются возбудители вульвовагинальной инфекции: кандиды, трихомонады, гонококкки, неспецифическая флора.
Бактериологическое исследование посевов и определение чувствительности к антибиотикам и бактериофагам позволяет высеять возбудителя на питательных средах и подобрать оптимальное лечение с учётом тех препаратов, к которым данный микроб показал отсутствие устойчивости.
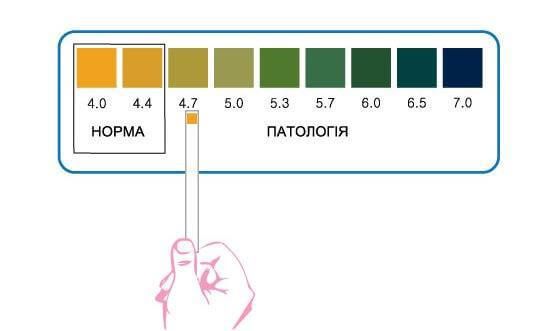
PН тест проводится с помощью лакмусовых полосок с индикатором кислотности на конце. Он позволяет определить повышение рН.
Применяют также аминный тест: каплю выделений из влагалища наносят на предметное стекло, к ней добавляют немного 10 % калия гидроксида. При положительном результате появляется или усиливается «рыбный запах».
ПЦР-диагностика — самый точный метод, позволяющий определить возбудителя вульвовагинальной инфекции по молекуле ДНК. Методом ПЦР (полимеразной цепной реакции) выполняются анализы фемофлор и флороценоз, с помощью которых можно выявить как специфическую флору, включающую возбудителей ЗППП (трихомониаза, гонореи, хламидиоза, микоплазмоза и др.), так и неспецифическую флору. Эти анализы позволяют диагностировать ассоциации микроорганизмов и их превалирующие виды. Применяя ПЦР, можно подтвердить вирусную этиологию заболевания (например герпес или ВПЧ), дифференцировать анаэробный и аэробный вульвовагинит.
При аэробном вагините снижается количество лактобактерий, рН может быть от 4,5 до 5,5, наблюдаются выделения разного типа. Может отмечаться воспаление, но не всегда выраженное. Аминный тест — отрицательный, флора — аэробная условно-патогенная.
Цитологическое исследование позволяет с помощью мазков-отпечатков с наиболее подозрительных участков вульвы определить наличие раковых клеток.
Дополнительные методы диагностики
Дополнительные исследования проводят по показаниям.
Вульвоскопия (простая и расширенная). Использование микроскопа с большим увеличением в 7-28 раз в практике акушера-гинеколога позволяет выявить атипичные (изменённые) клетки, конкретизировать изменения эпителиального покрова, трактовка которых при визуальном наблюдении затруднена. Расширенная вульвоскопия производится с использованием красителей:
То есть при вульвоскопии оценивается реакция тканей в ответ на обработку медикаментозными средствами.
Вульводиния, вестибулодиния — это боль в области вульвы, которая длится 3 месяца или более, при этом она не вызвана инфекцией, кожным заболеванием или другим состоянием. Чаще всего описываются такие симптомы, как жжение, раздражение, мокнутие. Болеть может вся вульва или отдельные участки. Боль бывает постоянной и эпизодической. Проблема вульводинии пока не решена нигде в мире, гайдлайны (рекомендации) отсутствуют.
Лечение вульвита
Успех в лечении вульвовагинита зависит от точной постановки диагноза, основанной на тщательном анализе анамнеза, данных клинического и лабораторного методов исcледования. Только после получения результатов бактериологического, вирусологического и гистологического исследований, подтверждающих диагноз, можно начинать терапию.
В первую очередь назначается противоинфекционный препарат с учётом чувствительности и вида микроорганизма.
Лечение пациенток с длительными вульвитами проводится совместно с дерматологами. В таких случаях можно назначить комбинированный местный препарат «Тетрадерм». В его состав входят:
«Макмирор комплекс» — противомикробное комбинированное средство, содержащее нифурател, нистатин. Препарат не подавляет рост лактобацилл, поэтому после курса терапии нормальная флора влагалища быстро восстанавливается.
К эубиотикам относятся также свечи «Ацилакт», «Лактонорм», «Триожиналь» и др.
В комплексной терапии вульвитов используют также витаминотерапию, иммуностимуляторы, индукторы интерферона [7] .
Местное применение эстрогенов восстанавливает кислотность влагалища и нивелирует микробиологические изменения, особенно в период менопаузы, когда уровень женских половых гормонов падает. Также помогает предотвратить рецидивы инфекций мочевыводящих путей.
Вагинальное применение препаратов эстриола уменьшает сухость влагалища, зуд и диспареунию (болезненность при половом акте), существенно улучшает цитологические данные. Эстриол является натуральным эстрогеном. Он — самый безопасный. Не оказывает влияния на эндометрий и молочные железы. Эстриол содержат такие препараты, как «Овестин» (крем и свечи), «Орниона» (крем) и др. Для лечения дистрофии вульвы используется эстриол в разовой дозе 2-3 недели ежедневно, затем рекомендована поддерживающая доза 1-2 раза в неделю. Причём непосредственно на вульву наносится только малая часть разовой дозы, а остальную часть необходимо ввести во влагалище.
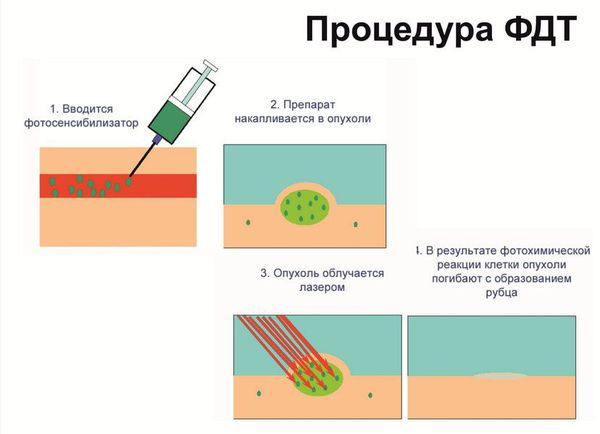
В качестве хирургического лечения используются: криодеструкция, радиочастотная и лазерная коагуляция, вульвэктомия. Однако из-за частых послеоперационных осложнений и рецидивов, неудовлетворительных косметических и функциональных результатов от этих методов отказываются в пользу менее травматичных.
Если результат не устраивает, процедуру можно провести повторно. П о окончании лечения в рачу виден хороший косметический эффект, улучшение цитологической и морфологической картины. Сама женщина, как правило, отмечает уменьшение зуда, жжения, болезненности, сухости, повышение эластичности ткани, улучшение качества половой жизни.
При выполнении фотодинамической терапии пациенту обязательно:
Прогноз. Профилактика
Прогноз лечения зависит от индивидуального подхода к лечению пациента. В век высоких медицинских технологий вульвит возможно излечить полностью. Всё зависит от правильной постановки диагноза и правильного определения причины заболевания. С помощью современных методов диагностики сделать это несложно. Лечение должно подбираться с учётом чувствительности выделенного агента. Только в запущенных случаях воспаления, когда уже произошли изменения в строении слизистой вульвы, полное излечение может быть проблематичным.
Профилактические мероприятия при вульвовагините в первую очередь должны быть направлены на своевременное и полное лечение инфекционных поражений мочеполового тракта.
Кроме того, в качестве мер профилактики необходимо:
Вульвит у девочек-причины, симптомы, лечение.
Что такое вульвит у девочек?
Достаточно большая часть родителей не задумывается о здоровье репродуктивной системы своих детей, особенно девочек. Почему-то прочно закрепился стереотип, что у детей все должно развиваться самостоятельно без постороннего вмешательства. Однако, это ошибка, которая может привести к серьезным последствиям в будущем.
Здоровье половых органов необходимо поддерживать с малых лет, тогда по достижении зрелости можно избежать множества хронических заболеваний, связанных с репродуктивной системой. Одним из частых нарушений маленьких девочек является вульвит. О том, что это за патология, какие у нее симптомы и как лечить пойдет речь в данной статье. Вульвит – это заболевание слизистой оболочки половых органов, имеющее острый и рецидивирующий характер. Основными проявлениями считается зуд, жжение, отечность и покраснение наружных половых органов.
Как и когда может возникнуть вульвит?
Так как совсем небольшой процент родителей уделяет достаточное внимание гигиене девочек, в основном, замечают вульвит уже с явными признаками. Клиническая статистика говорит о наличии подавляющего количества случаев у детей от рождения до 10 лет.
К основным причинам заболевания относят:
Основные симптомы вульвита.
Первые симптомы заболевания определяются при визуальном осмотре половых органов девочки. Наиболее характерными признаками являются покраснения и отек. Кроме того, раздраженная кожа может наблюдаться в области лобка, внутренней поверхности бедер.
Основными жалобами являются:
Кроме проявлений на коже и слизистой, довольно часто присутствуют выделения из половых путей в виде белей. Они могут иметь водянистую или гнойную составляющую. В зависимости от причины возникновения отличается и характер выделений. При поражении кишечной палочкой наблюдаются выделения желто-зеленого цвета с резким неприятным запахом. Поражение стафилококковой инфекцией вызывает вульвит с желтыми и вязкими выделениями, а грибки – творожистую консистенцию.
Известны случаи, при которых вульвит вызывает общую интоксикацию, повышение температуры тела и увеличение лимфоузлов. Ребенок становится вялым, нервозным, плохо спит, снижается аппетит. Хроническая форма вульвита выражается в снижении отека и раздражения, однако часто вызывает рецидив и осложнения.
Лечение вульвита у девочек.
Лечебные мероприятия по устранению вульвита направлены на снижение и купирование воспалительного процесса в половых органах, ликвидацию причины заболевания. По рекомендации врача внимание уделяется правильной гигиене половых органов.
Гигиену следует проводить в виде:
При бактериальных и грибковых формах заболевания показано лечение антибиотиками и противогрибковыми средствами в местной форме. Очень важным является осуществление регулярной профилактики вульвита.
Для этого, родителям следует организовать воспитание правильных гигиенических навыков у себя и у девочки. Гигиена проводится ежедневно, в обязательном порядке после дефекации и перед отходом ко сну. Обмывание наружных половых органов проводится теплой водой спереди назад. По возможности, необходимо отказаться от агрессивных моющих средств, мыла, мочалки, чтобы формировать правильную микрофлору и не раздражать нежную слизистую половых органов ребенка.
Автор статьи — Павлов Юрий Васильевич (Врач высшей категории, Заслуженный врач России, детский уролог).